
なぜメダップは、明日の医療をよくするために、病院の経営課題を解決するのか?
こんにちは、メダップnote編集部です!
弊社は、明日の医療を良くすることを目指して、病院の経営課題を解決しています!
医療を変えるために病院経営の課題に向き合っていると言っても、それらがどう繋がるのか?ピンと来る方は少ないかもしれません。
採用等で関わる候補者の方にも「つまり、メダップって何をやっている会社なの?」と聞かれることもしばしば。
そこで今回のnoteでは、メダップの魅力や可能性について少しでも多くの方に知って頂けるよう、ドメインや事業についてご説明してみたいと思います!
メダップの今後の事業・組織戦略の詳細については、あわせて代表の柳内のnoteもぜひご覧ください。
はじめに
メダップを一言で表すと、病院 × Vertical SaaSのスタートアップです。
「経営から、病院を変える。病院から、医療を変える。」というビジョンを掲げ、少子高齢化が進行しても、誰もが安心して医療を受けられる社会の実現を目指しています。
今、私たちは「患者の流れ」を最適化するために、大病院の「地域医療連携」という領域にフォーカスしています。
この説明で「あーそういうことね〜」と理解できる人は、医療関係者以外にはいないと思います。
そんな方へ、メダップがこの領域にbetした背景や意義について、このnoteでお伝えできればと思い、前提となる日本の医療制度を取り巻く問題から、順番にお話しさせていただきます。
(分かりやすくお伝えするため、説明を単純化している部分もありますがご容赦くださいmm)
医療保障制度と少子高齢化問題
まず最初に、「国民皆保険」は、日本の医療保障制度を語る上で欠かせません。
保険証があれば「いつでも・誰でも・平等に」充実した医療を受けることができます。日本で生活していると、医療の心配をしながら生活することは少ないと思います。
しかし、医療資源は有限です。
少子高齢化に伴い「お金」と「医療の担い手」で問題が起こりはじめています。
この二つの問題点について説明します。
ー お金の問題
日本の医療費は高齢化により増加し続けています。
2018年度と比較して、2040年度の医療費は約1.7倍になる見込みです。しかし、収支のバランスはマイナスとなっています。
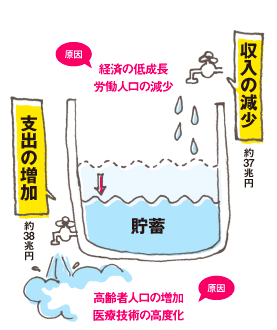
この医療費は、皆さんの給料から毎月引かれる、少なくない保険料などから成り立っています。
そして、日本の出生数は7年連続で減少し、合計特殊出生率は過去最低の1.26%になりました。医療を必要とする高齢者の数は増え続けている一方、保険料を納める現役世代は減少し続けています。
現行の制度を維持する場合、考えられる選択肢は毎月の保険料を増やすか、医療費の自己負担割合を引き上げることです。
そうなると、医療費や保険料が生活費の一部として増え、病気になるリスクを気に掛ける生活になります。これは、現在の安心が失われることを意味します。
ー 医療の担い手の問題
少子高齢化が進むにつれて、生産年齢人口は急速に減少しています。これは医師や看護師といった医療従事者の数にも影響しています。
現在、日本の1,000人あたりの医師数は2.4人で、OECDの加盟国38か国の平均3.5人に対して特に少ないです。
医師の働き方については、報道などで見聞きした方も多いでしょうが、日本の医療現場は、医師の「超」長時間勤務によりなんとか支えられている状況です。

医療を必要とする人と、医療を提供する人のバランスが限界に達した時、身近な人が病気になっても、医療を受けられない状況が起こります。
これは将来的に、自分自身や大切な人の生命を脅かす可能性があります。
今まさに、医療保険制度を維持できるかどうかの過渡期にあり、医療全体の効率化が迫られています。
この問題を先送りにすると、その負債は今の子供たちが生きる未来に引き継がれます。親として、子供たちに安心で安全な世界を残したいと考えています。
フリーアクセスの問題
日本の医療制度のもう一つの特徴はフリーアクセスです。これにより患者は自由に医療機関を選ぶことができます。
私たちは日本で生まれ育ったので、これが当たり前に感じられますが、実は世界的には珍しいシステムです。
患者にとっては便利な制度ですが、医療資源の効率的な利用という観点からは問題も存在します。
例えば、軽度のけがや風邪であっても、設備が整っている大きな病院に患者が集中することがあります。
海外の一例として、イギリスの国民保健サービス(NHS:National Health Service)が挙げられます。
国民は自分自身の家庭医(GP:General Practitioner)を選び、何か問題があれば最初にその家庭医に相談します。
入院が必要となった場合は、家庭医の紹介状が必要で、その後初めて専門病院で治療を受けることが可能となります。フリーアクセスは制限されているものの、診察時の費用は基本的に無料となっています。
ドイツは、2009年の制度改革により、日本と同じく国民皆保険の国となりました。ドイツに居住する全ての人は、公的保険またはプライベート保険に加入することが義務付けられています。
法的にはフリーアクセスが規制されていませんが、自分の家庭医(ハウスアルツト)を通じて専門病院の医療を受けると、直接受診するよりも患者の負担が軽減されます。
この制度は家庭医にも診療報酬が加算されるため、実際にはドイツ国民の9割がまず家庭医を受診しています。

この機能はGate Keepingと呼ばれ、大病院に患者が集中しないよう、患者の流れをコントロールします。
限られた医療資源を有効活用するため、国が医療機関へのアクセスに介入し、コストと質のバランスを図っています。
日本人は特に「大病院信仰」が強いと言われています。大きな病院で治療を受けると、安心感は得られますが、その分費用は増えます。
皆さんが支払っている医療費の自己負担割合は最大でも3割です。乳幼児や70歳以上の人は1~2割とさらに少ないです。自己負担額の低さから、平均受診回数が多く、入院期間も長くなる傾向が指摘されています。
今、日本は少子高齢化が進行し、医療資源の節約が求められています。しかし、利便性の追求や充実すぎる医療サービスにより、未来の安全と安心が脅かされています。
国としての取り組み
国としてもこのような状況に対応するため、高齢者の増加と現役世代の急減が顕著になる2040年に向けて、以下のような方針を打ち出しています。
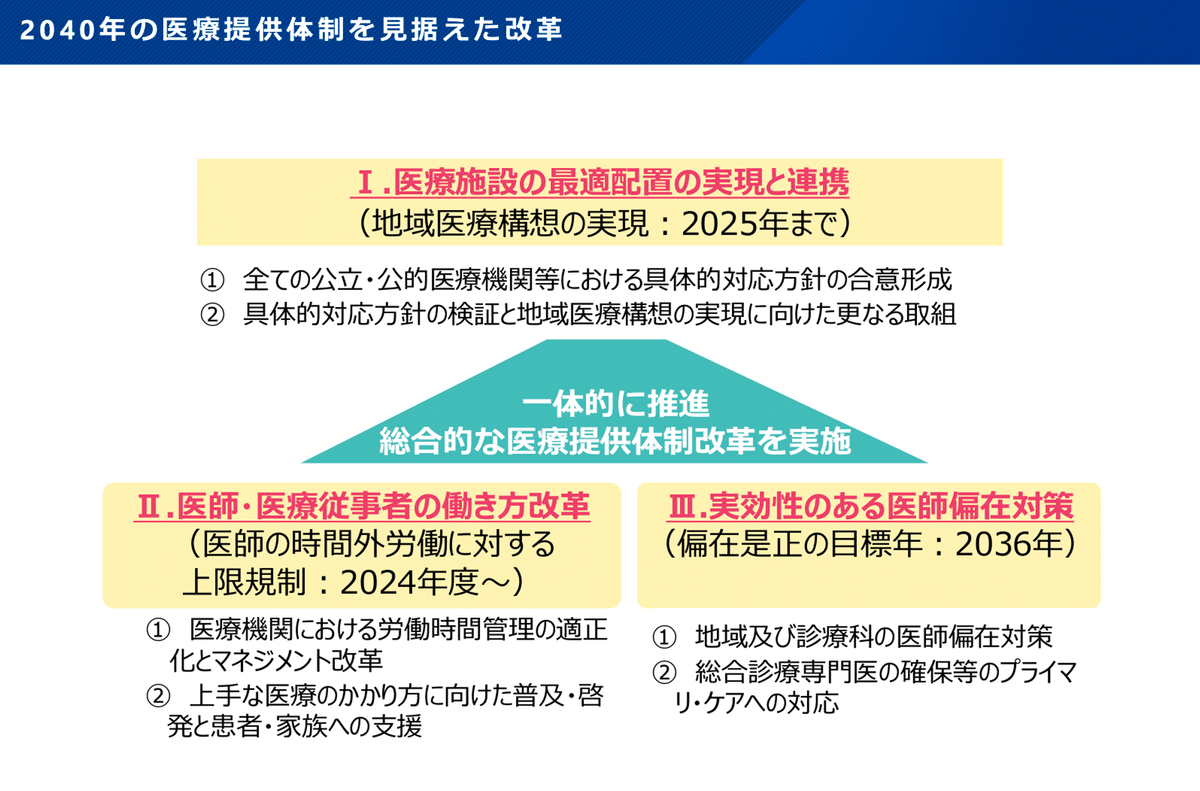
要約すると「需要に合わせて供給を最適化し、医療の生産性を向上させましょう」という内容です。ここでは、「選定療養費」という制度について説明します。
ー 選定療養費とは?
みなさんも一度は医師と患者の間で、「紹介状を書きますので、持っていってください」というやりとりを聞いたことがあると思います。
いわゆる大病院に「紹介状」なしで受診すると、患者は医療費とは別に、追加費用を負担することが義務付けられています。
この追加で負担する費用を選定療養費と呼びます。
つまり、症状が軽ければ、まず地域の診療所で診察を受け、必要に応じて大病院で精密検査や治療を受けましょう。ということです。
大病院は紹介されて行く場所であることを、みなさんはご存知でしたか?
海外の事例にも見られるように、役割の分担により、患者さんに適切な医療を提供し、医療資源を効率的に活用することが期待されています。これを「機能分化」と言います。
一般事業者でも、THE MODELに代表されるような、分業による専門性と効率性を向上させる方法は、既に多くの人が理解していると思います。
私たちは、この機能分化が医療の効率性を改善する重要な手段となると考えています。
病院とは
ここからは、この話の中心である病院について説明します。
医療制度における病院の定義はベッド数によって決まります。ベッド数が20床以上なら「病院」、20床未満は「診療所」と分類されます。
ベッド数が多い病院ほど、高度で専門的な医療を提供する傾向があり、200床以上になると「大病院」と呼ばれます。
診療所は約10万施設、病院は約8,000施設存在しますが、医療費の割合では病院が半分以上を占めています。
医療制度の課題と変革の中心プレイヤーは病院です。

先に触れた選定療養費によって、フリーアクセスへの介入が始まりましたが、その対象は高度・専門医療を提供する大病院です。日本には大病院が約1,200施設存在し、大病院から「機能分化」がはじまっています。
実際に、院長先生や大病院の経営層の方と話をすると、病院が今後も存続できるかどうかについて、非常に高い危機感を持っています。
その理由について説明します。
まず、患者が病院にかかる経路は3つあります。
・Walk-in:患者が直接病院に来て診察を受ける
・紹介:地域の診療所などの医者から紹介される
・救急:救急車で搬送される
「救急」は基本的に病院側のコントロールが難しく、「Walk-in」はフリーアクセスの介入により減少する傾向にあります。
今後、高度で専門的な医療を提供する大病院は、「紹介」経由で患者を獲得しなければなりません。
限られた医療資源を有効活用するため、大病院から患者の流れが変わり始めています。
機能分化と地域連携
大病院を中心に進んでいる機能分化ですが、実現するうえで大きな課題があります。
各医療機関が役割を分担することで、これまで自院で一貫して治療していた患者さんを、地域の他の医療機関と手分けして診る必要がでてきました。

医療資源が限られているため、効率化を図るうえで変化は生じます。そんな状況でも患者さんが安心して、医療を受けられるようにすることが重要です。
そのためには、地域の医療を支えるステークホルダーたちが協力し連携する必要があります。しかしながら、現状では各病院が持つ医療機能や得意分野の情報が病院内に閉じていて、情報連携に大きな課題が残っています。
みなさんも一度、病院のホームページを確認してみてください。病院の特徴や強みを公開情報だけで判断するのは、難しいことを実感いただけると思います。
このままでは、地域の医師が患者の症状に適した医療機関を紹介することが難しくなります。
こうした問題を解決するために、地域内でのコミュニケーションを通じて情報連携を進め、地域の患者さんに最適な医療を提供する活動を「地域医療連携」と呼びます。
実際に、多くの大病院では地域の連携先へのマーケティングや営業活動が始まっています。
(ユーザーの藤沢湘南台病院さまに、病院の営業活動についてお話いただきました!)
動画でも触れていますが、新しい取り組みに対して、病院としてノウハウや人材が不足しています。この新たな課題に対する解決策や成功事例を持つプレイヤーはほとんど存在しません。
これは新たな領域であるため、長年業界にいる企業でもそのアドバンテージが通用しないということです。ここでメダップのような新規参入のプレイヤーにチャンスが生まれました!
実際に、マーケティングや営業に関しては、医療業界よりも他の業界の方が進んでいます。その方法について病院の方々と話すと、大いに関心を持たれます。
しかし、病院と一般事業者との間には大きな違いがあります。優れたやり方であっても、そのまま持ち込むことはできません。
そこで重要なのが病院向けの最適化です。その結果、開発されたのが『foro CRM』です!

今後の事業戦略
大病院の地域医療連携への参入は、今後の事業戦略にとっても重要な意味を持ちます。
それは、大病院の「患者の流れ」に介入することで、メダップのようなスタートアップが、病院経営の中枢に進出する貴重なチャンスを得ることにあります。
経営とは「利益=売上-コスト」を管理することです。病院の売上は「患者数×単価」で計算されます。
「患者の流れ」に介入するということは、「患者数」と「単価」の要素に深く関与することとなります。
近い将来、連携する地域医療機関からの患者の流れは、病院内で大きな割合を占めます。そのため、地域医療連携を管理することが、病院経営の重要なレバーになります。
患者の流れを管理する経営手法をPFM(Patient Flow Management)と言います。これまでのPFMは、主にベッドの効率的な運用を目的として入退院支援で使用されてきました。
メダップが目指すのは、連携先を含む病院全体の「PFM=患者の流れ」を最適化することです。

ここから、中長期の視点から事業戦略について説明します。
メダップは現在、地域医療連携にフォーカスしていますが、私たちが目指すビジョンは、病院経営を一般事業会社と同等、あるいはそれ以上に引き上げ、医療全体の効率性を改善することです。
このビジョンを実現するためには、地域医療連携という一部門から、さらに多くの経営レバーに介入する必要があります。
私たちが、初めに「患者の流れ」という経営上重要な部分に介入できたことは幸運でした。これにより、「PFMデータ」を中心に様々な事業展開を考えることができます。
例えば、院内のPFMデータを医師ごとに分けることで、各医師が病院経営にどのように寄与しているかを可視化できます。このデータを人事評価に活用して適切なインセンティブ設計を支援することも考えられます。
地域医療連携から始まり、病院経営における重要な周辺領域へと、価値提供の範囲を拡大できる可能性が数多くあります。
メダップが参入する病院市場は、Vertical SaaSの中でも特に顧客数が限られます。事業を成長させ続けるためには、データを中心としたコンパウンド戦略が不可欠です。
また、大病院から始まる機能分化は、今後、中小病院や地域の診療所にも拡大していきます。大病院の患者の流れが中心となり、地域全体の患者の流れも変化します。
その時のマーケットリーダーはメダップです。大病院で得たデータと解像度をアドバンテージに、地域全体で「患者の流れの最適化」を目指します。
医療に大きなインパクトを与える、この挑戦は続いていきます。
おわりに

最後までお読みいただきありがとうございました!日本の医療制度から始まり、メダップの事業戦略まで一気にお話しました。
「経営から、病院を変える。病院から、医療を変える。」
この意義に興味を持っていただけた方は、ぜひお会いしましょう!
おまけ
こちらのnoteも、病院経営の実情に触れた面白い内容なので、ぜひご覧になってください!
この記事を書いた、カスタマーサクセスの小幡さんは、亀田メディカルセンターの経営企画室からメダップに転職した、病院経営の経験者です。
亀田メディカルセンターは、World's Best Hospital 2023で世界47位(日本3位)に選ばれた、日本の名立たる病院の一つです。
