
タブーとされてきた医療ソーシャルワーカーのリアルを代弁します
医療ソーシャルワーカーはソーシャルワークができるの?
医療ソーシャルワーカー大変って聞くけど実際は?
現役医療ソーシャルワーカーの本音を聞かせて
急性期病院の医療ソーシャルワーカー(以下MSW)として就労しているみなさんは現状の働き方に満足している方は少なくありません。
社会福祉士を現役合格後、最速で認定医療ソーシャルワーカーと救急認定ソーシャルワーカーを取得した私が、MSWのリアルについて解説します。
この記事はMSWであれば誰でも心の中に秘めているものの、表に出すことはMSWの倫理的にタブーとされてきた内容を解説します。
これからMSWを目指す人や中堅以下のMSWには少々酷な内容になるかもしれませんが、MSWの地位を上げていくためにもMSWの現状と向き合う必要があります。
結論からすると、MSWは患者さんに寄り添った個別性のある支援をすることはで可能です。しかし、その支援をするには「組織」という大きな壁と向き合わなければなりません。
MSWを取り巻く社会背景
社会福祉士の医療分野にあたるMSWは、退院支援業務の比重が多く課せられており、本来のソーシャルワークの強みであるアウトリーチ機能を見出せていないのが現状です。
退院支援業務が中心となったことでMSWの働き方がどのように変化しているか振り返ります。
高齢化に伴う独居高齢者の増加

日本の高齢化社会に相まって、独居高齢者が一貫して増加しています。
独居高齢者が増加した要因は様々ですが、一例は下記の通りです。
医療技術の進歩による平均寿命の延長
生活の多様化による核家族化の進行
少子化
離婚率の増加
配偶者の死亡
独居高齢者数は700万人を超え、2040年には900万人まで増加すると予想されています。
高齢患者の救急搬送数の増加

独居高齢者の増加と併せて、コロナ禍の例外を除き救急搬送数も増え続けている現状があります。


救急搬送の者の6割が高齢者であり、そのおよそ半数が中等症以上で入院を要する状況です。
独居高齢者の抱えている生活課題や心理社会的問題が、救急搬送がきっかけとなって顕在化することも少なくありません。
救命救急センターを介して以下一例のようなソーシャルハイリスクを伴う患者の支援を危機介入的に行うことは、MSWの重要な役割です。
身元不明
入院協力者がいない
入院費用が払えない
虐待の疑いがある
家族が遠方で入院準備がままならない
入院前から始まる退院支援の体制化

平成30年度診療報酬改定を皮切りに、入退院支援の体制が大きく整備されはじめました。

何の病気で入院するの?(What)
どのように生活してたの?(How)
どこに退院するの?(Where)
予定入院される患者はあらかじめ入院前から退院困難な要因を抽出する看護師やMSWのスクリーニングを行うシステムが整備されました。

入院すると3日以内にスクリーニング、7日以内にカンファレンスを開催して多職種との情報共有が求められます。
必要に応じてケアマネジャーや地域の病院、介護施設と連携して可能な限り早期に退院を目指す仕組みが構築されました。

退院支援の「システム化」により起きた弊害
入院前から早期に専門職が介入して、関係機関と連携して、入院体制を整える。併せて早期退院に向けて支援する「システム化」が進んだ一方で、次から次に入院される患者をシステマチックに支援する現状があります。
下記のグラフは、推計入院患者数を示すデータです。
令和2年は、年間で120万人の患者が入院しました。

下記のグラフは中医協の資料を抜粋しました。
令和2年に入退院支援加算の算定を受けたのが約24万点であることがわかります。
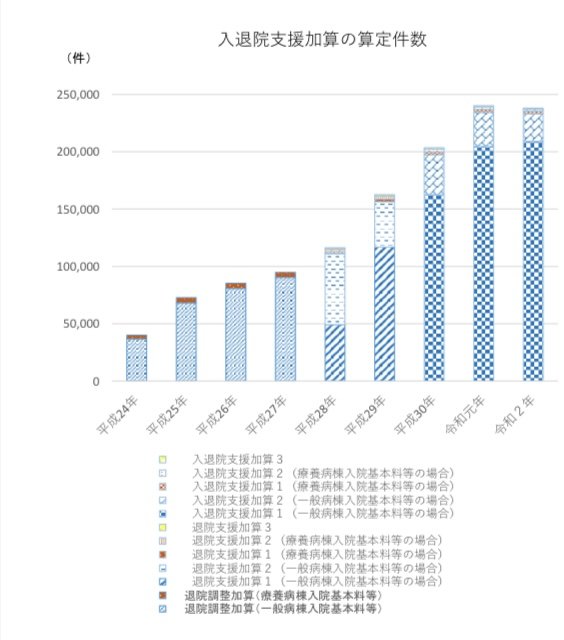
これらのデータから、入院患者の約20%(5人に1人)は入退院支援加算を算定している計算になります。
多くの支援を必要とする独居高齢者の増加に伴い、病院の体制が「システム化」しました。
一方で「患者がどのように生活していたのか」「病気を抱えながらもどのように暮らしたいのか」といった意思決定を支援できているか自問自答するMSWも少なくありません。
1件700点の入退院支援加算を算定することは、病院の経営に大きく影響するため、社会福祉士の雇用は大きく進みました。
入退院支援加算により、社会福祉士の評価は上がりましたが、経済効果の側面が期待された結果、本質であるソーシャルワーク機能が阻害されるリスクと隣り合わせの状況です。
MSWの実践現場の現実
病院内の多職種連携のおいて、個別支援に関しては連携が確立しているが、組織的な体制整備が不十分であることが否めません。
入退院支援が「システム化」したことにより「専門職同士がクライエントを中心としたコミュニケーションを図れているか」「個別化の支援がおろそかになっていないか」といった課題が顕在化しています。
MSWが地域の課題に主体的となって会議や企画の実施を行えている組織も多くありません。
地域活動は重要であると認識しながらも実施率が高くない現状があります。
地域でのソーシャルワーク活動の実施には所属機関の協力体制、特に経営陣の理解が大きく影響するといった課題もあります。
MSWの雇用されている組織の「地域包括ケアシステムへ取り組む姿勢」によって活動範囲が限定されてしまいます。
MSWの役割は「生命」取り扱う医学モデルの現場に「生活・人生」までを射程圏内とした生活モデルを浸透させることです。
MSWが組織から求められる使命は“平均在院日数の短縮”
病院という組織(以下組織)がMSWに求めているものとして確固たる使命がひとつあります。それは“平均在院日数の短縮”に他なりません。
“平均在院日数の短縮”は様々な言葉に変化して伝えられている
「うちの病院では平均在院日数について口酸っぱく言われない」と思った方は要注意です。様々な言葉に変化しているだけ大枠は同様です。以下のフレーズが代表例です。
ベッド満床(にして平均在院日数延ばすな)
早期退院(させて平均在院日数をキープしろ)
追い出し屋(になってでも平均在院日数を縮めろ)
状況に応じて様々な表現が用いられていますが、経営陣や他職種がMSWへ要求してくる内容を突き詰めていくと“平均在院日数の短縮” に行き着きます。
経営陣がソーシャルワークの質でMSWを評価することはありません。
ソーシャルワーク実践をするためにMSWを採用する経営陣は皆無です。
“追い出し屋”は最悪のフレーズ
先述した三つののフレーズで一番厄介なのが“追い出し屋”です。最初の二つはあくまでも組織からMSWに対してのフレーズです。
“追い出し屋”はクライエントからMSWに対してのフレーズであり、支援に著しくマイナスな影響を与えます。
“追い出し屋”と思わせない交渉術について下記で解説していますのでぜひ読んでみてください。
新人MSWが“追い出し屋”になる理由
新人MSWの多くが“追い出し屋”になってしまうことに悩んでいます。
追い出し屋になる原因は勉強不足と言わざるを得ません。
急性期は医学モデルのような「課題を見つけてそれを治療する」課題中心アプローチのような短期的なアプローチが主流です。
生活モデルを基盤とするMSWが得意とする心理社会的アプローチや問題解決アプローチは、急性期の限られた入院期間で活用するのは時間的制限が不利に働きます。
新人MSWが全てのケースで課題中心アプローチに無意識に依存する結果“追い出し屋”になります。
急性期の限られた入院期間内でソーシャルワークを実践することは並の技術では行えません。
勉強したはずの知識が実践で形にならないのは技術不足である証拠です。
MSWが病院にいる意味を再確認
「人の役に立ちたい」「困っている患者さんを助けたい」など純粋な気持ちをもって入職したMSWが辛くなってしまう要因の一つにバーンアウトがあります。
バーンアウトの要因はMSWの仕事そのものではなく、組織が大きく影響しています。
病院にMSWが配置されるニーズは過去も現在も変わっていない
1905年にアメリカの医師であるR.キャボット氏が「患者さんの生活背景や家族状況、経済的状況などの細かい生活における状況が分からなければ、真に病気の原因を特定し、その患者にあった治療や療養方法を提示できない」と提唱し、MSWの存在が普及していきました。
その知識をアメリカで学び、日本で初めてMSWとなったのが浅賀ふさ氏です。
1929年に日本における初代MSWとして聖路加国際病院で雇用されたことは有名ですが、雇用される理由は過去も現在も大きく変わっていないことがわかります。
日本でMSWが普及した背景
日本でMSWの雇用が大きく進んだ要因は、2016年の診療報酬改定で新設された「退院支援加算」であるとされています。
診療報酬に社会福祉士が明記されたことにより、社会福祉士の雇用が進んだ一方で、MSW本来の仕事と組織が求める仕事の間に乖離が生じました。
組織は“平均在院日数の短縮”のための退院支援を主な業務と位置付けました。
MSWの仕事の一部であった退院支援のみがフォーカスされて、ケースマネジメントが中心となりました。
「本当にクライエントのニーズに応えているのか」という懸念から「組織から求められることと本来のMSW像とのギャップ」が生じます。
このことから、病院という環境でジレンマに陥るMSWが多く存在することは必然であるといえます。
病院内で唯一の福祉専門職として
MSWの歴史を遡ると、過去にMSWは医療専門職になろうとした歴史があります。
医療ソーシャルワーカーの身分法を作るために医療職として「医療福祉士(メディカルソーシャルワークを行う人/Medical Social Work)」という資格を創設しようとした運動がありました。
しかし、当時の国と職能団体が総合的に議論を重ねた結果「保健医療の場でソーシャルワークをしている/Social Work in Medical Field」という解釈となり、保健医療現場の福祉職として社会福祉士をMSWの基礎資格に用いるようになった背景があります。
上記を踏まえると、MSWは例え医療職ばかりの現場であっても、福祉職としてクライエントへソーシャルワークを実践する責任が生じます。
福祉職であるMSWが病院にいる意味、すなわち「MSWが関わることでクライエントへどのような利益をもたらすのか」を国民へ啓発していく必要があります。
MSWの処遇が改善されない理由
MSWの業務内容が激務であることは、同じMSWであれば全員が同情できます。
ここから先は
この記事が気に入ったらチップで応援してみませんか?
