椎間板障害の病態と鑑別とアプローチ
腰痛の原因は複雑なイメージ
それでも原因が筋だったら
まだ分かりやすい。
が、しかし
『椎間板』が痛みの原因だったら?
よく耳にするのは…
棘突起上に痛みがあって
体幹を屈曲させると痛みが増強するのなら
椎間板性疼痛が疑われる
ということ。
だけど
疼痛部位と誘発姿勢を確認するだけでは
「椎間板が原因です!」と言いにくい。
「椎間板が原因…かもしれませんねぇ」
くらいになってしまいます。
仮にそうだったとしても
どんな介入すれば良いでしょうか?
今回の記事は
椎間板障害の病態、鑑別、アプローチ方法
を書いていきます。
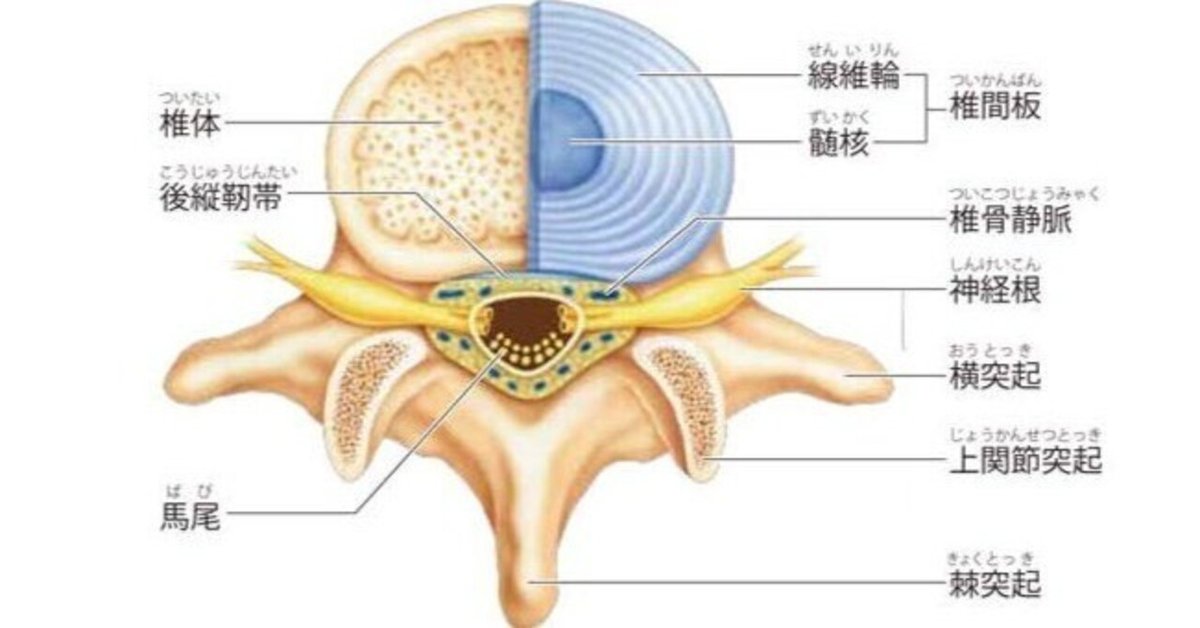
椎間板変性に由来する症状は
①神経
②炎症
この2つ。
1つずつ見ていきましょう。
①神経

椎間板の線維輪は
脊椎洞神経と交感神経の2重支配。
そして多髄節支配。
なので疼痛部位が限局しない。
てのひらで「ここら辺が痛い」と訴えます。
椎間板が変性すると
線維輪に神経線維が深く進入していきます。
不安定性を有する椎間板でも
神経が進入すると言われています。
もともと神経のなかった所に
神経が入っていくので
ちょっとした刺激で痛みを感じとってしまいます。
ポイントは
椎間板変性や不安定性が神経の進入を促し
痛みにつながってしまうこと。
②炎症
椎間板構造が壊れてしまうと
炎症が惹起されます。
炎症すると
普段働いてない侵害受容器が働きだしてしまい
痛みが感じやすくなってしまいます。
そして炎症性サイトカインは
神経の内部進入に働きかけているので
①神経 の痛みを引き起こして
悪循環になってしまう…
ここまでで
椎間板が変性したり壊れたりすれば
神経進入や炎症、そして腰痛につながるため
椎間板に過度なストレスを与えないことが大切
だということが分かります。
加えて不安定性がある症例は
安定させる介入が必要。
すでに変性している場合は?
残念ながら
椎間板が自然に修復することはないため
いかに進行させないか?
がポイントだと思います。
椎間板変性は3つの段階があります。
段階1 機能不全
椎間板への負荷により
椎間板構造が破錠します。
さきほど書いたように
脊椎洞神経の刺激や炎症性サイトカイン産生、
神経進入、侵害受容器が活性化されます。
水分が減ってきてパサパサになってきます。
段階2 不安定性
不安定性が増してきます。
炎症が落ち着いても
神経障害性疼痛の側面が残り続けるため、
慢性化する可能性もあります。
椎間板孔の狭小化や骨棘形成(椎間板が骨を引っ張るから)
椎間関節の変形、椎間板ヘルニアが認められることも…
段階3 安定期
椎間板内容物の吸収、
線維化などにより不安定性は解消されます。
この段階まで来ると
椎間関節の変性や骨棘形成によって
荷重や圧縮に対する耐性が向上します。
固まってしまうわけですね。
その代わり
強直や脊柱管狭窄症などが続発します。
やはり椎間板に悪いストレスを減らす
ことが大事だと思います。
では…
椎間板に悪いストレスとは?
椎間板障害は多因子に影響されます。
喫煙:毛細血管が収縮し
椎間板への栄養の拡散低下、
ニコチンによるコラーゲン生成低下
⇒「禁煙しましょう」
肥満(BMI):男性は24.3以上だと
21.88未満の2倍リスクup
女性は29.2以上だと
21.88未満の2倍リスクup
⇒「適正体重に」
加齢:80代では96%に変性所見あり
⇒「年を取ることには、あらがえない」
仕事:肉体労働の作業量
努力を要するハードワーク
8時間を超える労働時間
職場でのストレス
⇒「セラピストも注意が必要ですね…」
姿勢・動作:長時間座位
前かがみや捻り動作
重量物持ち上げ
⇒「PTが特に関われます」
どのような姿勢や動作が
椎間板に悪いストレスを与えるのか?
・腰椎屈曲(特に最大屈曲)
・腰椎回旋
・反復負荷
・重量物などの負荷
・座位をはじめ長時間の同姿勢
・起床直後
・腰椎不安定性
すべての回避は難しいため
組み合わされないように注意が必要です。
腰椎屈曲
腰椎を屈曲させると椎間板内圧が上昇します。

さらに側屈・回旋を伴う最大屈曲で
椎間板破錠リスクが高まります。
腰椎屈曲位では
腸腰筋や最長筋のモーメントが
圧縮力を高めるように変化してしまいます。
体幹回旋
椎間板は回旋負荷に対して脆弱な構造で
回旋位では脊椎負荷耐性の低下が生じます。
椎間板変性は
捻じれの負荷によって起こるので要注意。
反復負荷
屈曲運動の反復は椎間板構造を破錠させます。
屈曲と伸展の反復は、
より椎間板向上への負担大。
反復負荷では
軽い負荷(800~1000N)でも
ヘルニアが発症しうる、と言われています。
(体幹30度屈曲≒2300N)
重量物などの負荷
物を持ち上げるとき
身体から離れていると負担増加。
30kgを片手で持つと
椎間板内圧は2800N
両手で持てば1570N
できれば重い物は持たない方が良いし
持ち方に注意が必要です。
座位
長時間の座位や前屈姿勢は
後方靭帯のクリープ現象によって
損傷を誘発します。
組織への過負荷リスクを
最小限に抑えるために
様々な姿勢をとることが重要。
起床直後
起床直後は椎間板への負荷が大きくなります。
朝起きると
少しだけ身長が高くなっているのを
知ってますか?
それは椎間板に
多く水分を含んでいるからで
その状態で体幹屈曲すると
ヘルニアリスクが高まります。
朝に腰椎の最大屈曲は避けた方が無難。
腰椎不安定性
椎間板性腰痛は不安定性と関連していると
示唆されています。
椎間板変性患者に多い姿勢は…
骨盤後傾
腰椎前弯の減少
胸椎後湾して重心前方変位
こんな姿勢で
棘突起上に痛みがあって
体幹を屈曲させると痛みが増強する場合…
椎間板性疼痛が疑われます。
ここから、さらに詳しく評価。
椎間板ストレス テスト
チェアテスト
ひじ掛けのある椅子座位に座ってもらい
椎間板内圧を変化させることで
症状も変化するか確認します。
①生理的弯曲位
②屈曲位
…疼痛悪化するか確認
③圧縮位
…ひじ掛けにつかまり
椎間板が圧縮するように引っ張る
疼痛悪化するか確認
④徐圧位
…ひじ掛けに手を置きプッシュアップ
除圧すると疼痛軽減するか確認
⑤伸展位
…椎間板内圧減少
疼痛軽減するか確認
+α
ブレーシングで疼痛軽減するか?
ブレーシングによって
腹腔内圧が高まると
靭帯への負担や椎間板内圧が下がります。
ブレーシングのやり方
①お腹を軽く膨らませるように息を吸う(7~8割)
②膨らんだ腹部を締めつけるように腹~側腹を収縮させる
③腹部~側腹部まで収縮を確認する
④収縮を維持したまま呼吸や会話する
普通に生活するうえでは
10~30%働いていれば十分。
ブレーシングした状態で
体幹屈曲しても疼痛減るのであれば
練習する価値ありますよね。
椎間板不安定性テスト
①腹臥位、股関節以遠をベッド外に降ろす
②棘突起を押し椎体を腹側へ⇒症状確認
③足を床から浮かしてもらい②を行う
③で症状消失・軽減するかチェック
足を床から浮かすと背筋群が働きます。
背筋が働くと症状軽減するのであれば
背筋(特に多裂筋)を鍛えることで
症状緩和が見込めます。
多裂筋の機能テスト1
①腹臥位で片腕を挙上
②反対側多裂筋を触れておき
活性がなければ機能不全を疑う
多裂筋の機能テスト2
①腹臥位、ごく軽度の体幹伸展を行う(等尺性収縮)
②多裂筋の収縮を確認(左右、外側要素との差)
多裂筋を鍛える
多裂筋は腰椎の生理的弯曲位で活動性高いので
スタートポジションに注意。
①背臥位
セラピストが棘突起間を指で押して
「指を押し返すように」してもらう。
次に「指から離れるように」収縮を促す。
②側臥位(片側多裂筋)
対象側を上に側臥位。下肢は屈曲70~90°
対象多裂筋にコンタクトし伸張させる。
伸張されたところから収縮を促す。
軽い抵抗運動もアリ。
③座位
筋の走行に併せて徒手誘導しながら
骨盤前傾運動を行う。
バランスボール使うのもアリ。
④四つ這い
四つ這いになり上肢挙上。
または下肢伸展。
交差するように上下肢を挙上。
日常生活での適切なフォーム
全動作にわたって
脊椎の適切な弯曲を保ち続けられれば
椎間板の負担が減ります。
そのためにも
股関節の可動性と腰椎の安定が必要。
そのうえで…
フレクションコントロール
・体幹屈曲しないように お辞儀してもらう
・座位で膝伸展しても骨盤後傾しないか確認
(腸腰筋働いてる?ハムスト伸張性は十分?動かし方悪くないか?)
・四つ這いから体幹屈曲させずに殿部を踵につける
ADL動作で腰椎屈曲させることが
癖になっていたら
椎間板への負担が強くなってしまいます。
可動域、筋力も大事だけど
動かし方も大事。
まとめ
・椎間板性疼痛の原因は神経と炎症
・椎間板へ過度な負担をかけない
・特に腰椎屈曲は注意
・椎間板ストレス テスト、不安定テストで確認
・機能不全が疑われればブレーシング、多裂筋exなど実施
・適切なフォームで日常生活動作を行うことも大事
