
日本の医療・公衆衛生が優れているから社会の高齢化を通じて、社会保障費を増やしている。そして対策としてのExit
日本の医療制度は、安価で、長生きできる優れた制度だ。
日本の医療・社会保障費は、GDPに比して少ない。
https://www.ipss.go.jp/ss-cost/j/fsss-R03/R03-houdougaiyou.pdf

上の図をまとめると、日本は欧米(と韓国)を比べた時に
生産年齢人口が少ない
高齢化率が異様に高い
平均年齢が高い
平均寿命が長い
合計特殊出生率が低い
という特徴を持つ。
実は社会保障費は対GDP比でみると、諸外国と比べてそこまで高いわけではない。
じゃあ持続可能なんじゃないの?と思うかもしれないが、それは定常状態になった場合だ。
高齢化が、医療・年金負担を増やしている。
日本の医療保険費用は、2005年の6.0%から、2022年には、9.25%と、1.5倍になっている。
また、社会保護費用(これは概ね年金と言い換えてよい)は、2005年に12.89%だったのが、2022年には17.07%と、これもおおよそ1.5倍になっている。
いずれも対GDP比で示した数字だから、経済成長では埋め合わせることはできていない。
ちなみに平均年齢は、2005年に42.55歳で、2022年には、48.96歳である。
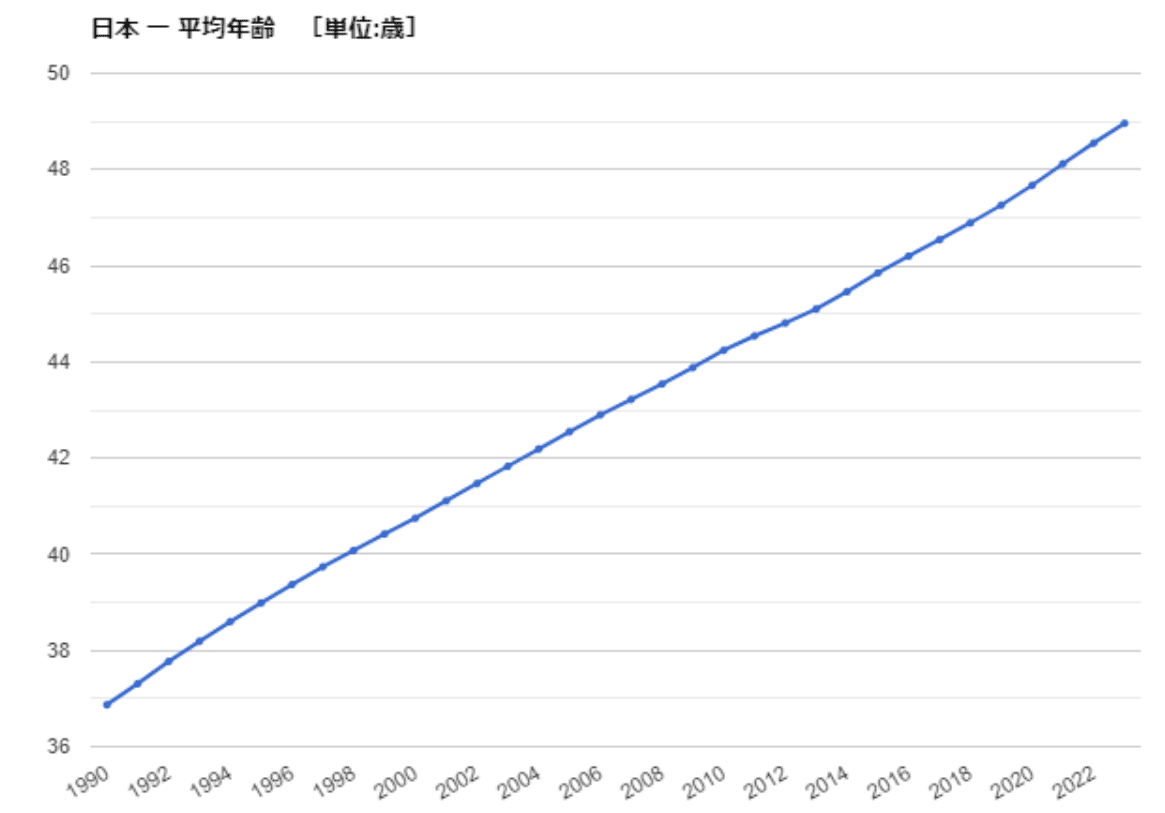
1年あたり、約0.38歳、日本人は年を取る。
高齢化は、あと40年進行し続ける。
そして日本人の平均年齢は、出生率がこれから1.55に上がってくると非現実的な仮定を置いても、2035年までは上がり続ける。というか、高い出生率を仮定しても、2060年くらいまで、日本人の平均年齢は上がる。

https://www.mhlw.go.jp/content/12601000/001091141.pdf
高齢化すれば、医療費は増える。

だから、今後も医療費は今のペースで増え続けると予測できる。
優れた医療・公衆衛生と効率的な経済システムが高齢化を進行された。
なぜこうなったかを考えると、日本は清潔な国で、健康な生活習慣を持つ人が多く、医療システムは効率的で、安価で、アクセスが良いからだ。
だから諸外国と比べて、長生きすることができる。
また、それを維持できる生産性の高い経済システムを持っている。
日本の経済システムの効率については、以下のブログ記事が簡潔にまとめている。
多くの先進諸国では,この数十年で,高齢化にともなって,一人あたり GDP成長と労働年齢の成人一人あたり GDP 成長のちがいは大きくなってきている.日本のように一人あたり GDP 成長が冴えない国々も,労働年齢にある成人一人あたりの GDP 成長で見ると驚くほどうまくやっている.それどころか,1998年から2019年にかけて,日本はアメリカよりもわずかに急速な伸びを見せている: この期間の成長を累積すると,アメリカ 29.5% に対して日本 31.9% となっている
日本は生産年齢人口が諸外国と比べて5%くらい低いし、平均年齢が高いから若くて元気のよい労働者は少ないのだ。それで他の国々と生産性で張り合っているのだから、これは結構すごいことなんだと思う。
でもだからこそ、変えることは難しい。一つ一つのシステムはその目的をよく果たしているからこそ、これを失敗だと考えることはできない。
社会保障を持続させる方法
じゃあどうすればいいんだろう。
医療の質を下げるのは一つの方法だ。
実はこの動きは少しずつ起きている。
医師や看護師でいえば、労働環境が厳しい急性期医療から離れるのが一つの方法だ。つまり、かつては医師や看護師が超人的な働き方をして医療を支えていた。2日や3日に1回当直をしたり、セクハラやパワハラに耐えて急性期病院で献身に看護を行っていた。
これを続けないことが、医療システムを維持する現実的な方法かもしれない。
サボタージュをやれとは言っていない。法律を守って働こうという話だ。
その目的は今の優れた社会保障制度を持続可能な形にするためだ。
社会制度を持続させたいのは、良いシステムが壊れるのを防ぎたいからだ。
医師や看護師としての技能は磨くべきだろう。
優れた医師というのは、少ない数の安価な検査で早く正確な診断に至ることができる。良い看護がされていれば、患者は早く元気に退院できるだろう。
ただ、その技術を使う場所は選ぶことができる。
高齢者救急が主体の急性期病院で働くことは、急性期病院をやっていないと一人前になれない、という満足感以外のものをあまり与えてくれない。
というのは、実は進行した認知症高齢者の感染症診療は、診断プロセスにおいては医師による差が殆どつかないのだ。
話ができないから問診はできない。認知機能障害があると、保続という現象が起きることがあって、どこを触っても「痛い」と言い続ける人がいるから身体診察はしばしばあてにならない。
適切に診断するには、バイタルサインを見て、血液培養、喀痰培養、尿培養を採取し、体幹部CTを撮影し、新型コロナウイルスの抗原(もしくはPCR)検査を提出する。1年も診療を続けていれば、こういった網羅的なアプローチにたどり着く。
これを繰り返していても、特に医師としての技量が熟達するわけではない。治療をすることで、誰がどのような体験をして、どのような意味を持つのか、それは費用に見合ったものなのかを考えてみたほうが良い。
これは、あなたではない誰かでもできる仕事だ。
だから若い人には、なるべく高齢者救急と関わらずにすむ進路をおすすめする。
それは眼科や形成外科のような、機能予後を改善する診療科であったり、若い患者が多い精神科、また性質上高齢者を診療しない小児科や産科だ。
臨床が苦手であれば、大学病院に勤務して、市中病院に派遣されないようにする、というのは良い方法だ。論文を書いて研究者を目指すのも良い。
要望が採用されないにしても、要望を伝えるのは大事なことだ。不人気であると認識されることには価値がある。
とりわけ地方の内科は人手不足で歓迎されるだろうけど、労働条件が持続可能ではないかもしれない。そこはよく確認したほうが良い。
若い間にたくさん働いて稼いで、FIREするという選択肢を考える人もいるかもしれないけど
高齢化はインフレ圧力を生むから、FIREできるのは思ったより遅くなる可能性がある。
内科・外科に関わる医師や看護師などの医療従事者を目指す人が自然に減る、というのは、効率的で安価な医療システムを少し効率的ではなくして、持続可能にする一番穏当な方法だろう。
医療を志す人が減れば、残った人で頑張るしかないが、それだって限界がある。労働基準法に従えば、内科当直を毎日続けることはできない。医療は必然的に縮小される。
応召義務は?と疑問に思うかもしれないが、これは昭和23年に制定された法律で、国に対しての責任を負うものであって、「際限のない長時間労働を求めていると解することは正当ではない」と厚生労働省は検討している。
https://www.mhlw.go.jp/content/10800000/000357058.pdf
結論
日本の医療制度・公衆衛生は安価で効果的なので、人々は長生きできる。
長寿の結果として、2060年までは医療費と年金の負担が増え続ける。
そのために人口動態が生産性に与える悪影響がいつまでも緩和されない。
これが僕の結論だ。
さて、政治家はこれを主張できるだろうか。泡沫候補ならともかく、僕が政治家なら、絶対にこんな主張はしたくない。それは1973年から始まった日本の福祉国家に至る道の自己否定に繋がるからだ。医療の質を下げる提案は論外だろう。
つまり、抵抗の方法として、Voice、つまり政治的な意見表明は封じられているわけだ。
そもそも若い世代は人口が少ないから、政治家はこの意見を採用しないだろう。
であれば、残る方法はExitしかない。
つまり、医療介護分野から脱出することだ。
具体的には
将来の進路として、医療・介護分野を選ばない
医療・介護に向いてないと思うなら転職する。特に急性期病院で働き続けない
高齢化が進んだ地域での勤務を避ける
急性期病院でも、高齢者救急に関わらないですむような領域を目指す
若い世代にとっては、その人口が少ないからこそExitの効果は高い。救急医療は若い世代がいなければ持続不可能だから。
