
地域での病院統合と地域医療連携推進法人制度関連のメモ
日本は人口減少社会であり、単純考えて病院の必要数は減る。
くわえて、そもそも日本は諸外国に比べると中小微妙なサイズの病院が乱立しすぎている。マクロの政策論として病院の統廃合は避けられない。
労働者の管理の議論からも統廃合が必要である。つまり2024年より勤務医の労働時間管理もかなり厳しくなる(現状が無法地帯ともいえる)こともあり、病院で働く医師などの勤務状況改善(および病院管理者が法令順守する)ためにも、病院の統合が必要である。
病院を減らすというと、田舎の人の医療アクセスがーという意見が常に出るが、以前と比べて、多くの田舎では高速道路が整備されており、地元の病院ではなく、となりの大きな病院に行く人も少なくない。
なにも地元に、なんでもいいから病院というものを持つことが、医療を保証するすべではない。
むしろ「まともな病院への足」を保証することが重要なのではないか。
その意味では、「まともな病院」にいくための移動コストを健康保険でカバーしてもいいだろう。国や都道府県など(市町村は体力的に難しいだろうし、医療は県の仕事であり、基本的人権は憲法なので国にも責任がある)が、移動費を全額カバーしても、田舎に不要な医療機関を維持するよりも安上がりということは十分にあり得る。このような政策は、地方の運転手需要にもつながり、地場経済を支えるかもしれない(一方で地方から病院がなくなるとその分冷え込むことは十分にあり得る)
くわえて、「まともな病院」を確保する、つまり、医療の質の向上のためには、やはり病院は一定のサイズがあったほうがいいことは、多くの研究で報告されている。その意味でも統合が望ましい。
以上、あげれば枚挙にいとまがないくりらいに、病院の統廃合は、基本的にあるべき姿であろう。
現実は、統廃合は、あまり進んでいないが、進んでいるところもある。
今後日本の各地で統廃合するうえで参考になると思う。
その前に、まず重要な概念。「地域医療連携推進法人制度」
地域医療連携推進法人とは、地域において良質かつ適切な医療を効率的に提供するため、病院等に係る業務の連携を推進するための方針(医療連携推進方針)を定め、医療連携推進業務を行う一般社団法人を都道府県知事が認定(医療連携推進認定)する制度です。
これはいわば、医療のホールディング方式、中小病院が株主となる親会社を作って、全体を一元的に運営するイメージである。
事務管理コスト、物品購入の価格交渉力アップ、人材・物品・建物のシェアなどで運営効率向上も期待できる。
事例1)山形県酒田市の事例:県立病院と市立病院
人口10万人のところ、たった2kmのところに、急性期病院が2つ。
あとから作った県立病院、そもそも不要では・・・という突っ込みを入れたくなるが、作ってしまったものはしょうがない。
その物語を書いた本もある:公立病院改革のさきがけ 日本海総合病院の挑戦 単行本 – 2015/6/1
『財界』編集部 (著)
2)岩手県釜石市:県立病院と市立病院
「平成19年4月1日に釜石市民病院(250床)と統合合併しました。さらに機能充実した病院を目指しております。」
3)新潟県の魚沼地区
厚労省が現在行っている地域医療構想の先駆け的な取り組みとして以下でも記載している。

上記で、統合慣れした?新潟県は、財政危機ということもあり、県央地区でも同じような統廃合を進めようとしている。
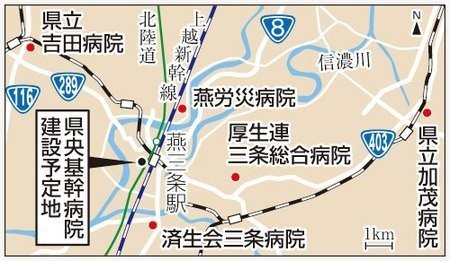
https://www.niigata-nippo.co.jp/news/politics/20200608548263.html
もともとJA病院と燕労災の統合だけの話だったが、県立病院赤字財政もあるので、県立吉田病院や、建て替えたばかりの県立加茂病院、そして済生会三条病院までも含んだ統廃合に。
これは全国的にみてもものすごい規模の統合ではないか。
元国交省キャリアの花角さんだからこそできる大ナタではないかと感心してみています。

新潟県における地域医療構想実現への取組について 新潟県福祉保健部 令和3年12月3日
https://www.mhlw.go.jp/content/10800000/000861981.pdf
他にも日本全国で地域医療連携推進法人が増えているようだ。
北海度の名寄の『地域医療連携推進法人』
3/19㈭午後、名寄市立総合病院で、「地域医療連携推進法人設立」に向けた記者発表が行われました。H26年改正の医療法に基づき、各都道府県で地域医療構想策定を進め、医療提供体制の整備を図る選択肢として、地域の医療機関相互の機能分担・連携を推進し、質の高い医療を効率的に提供するの新たな制度として「地域医療連携推進法人制度」が創設されました。
この制度に基づき、名寄市立総合病院と士別市立病院は、広大なこの地域で、高齢化が進み、求められる医療機関の水準を維持し、効率的に運営、医療従事者の環境も整えていくため、今年10月の「地域医療連携推進法人設立」に向けて動き出しました。具体的には、名寄市立総合病院に急性期機能を集約、士別市立病院に回復期・慢性期の患者さんの対応というように分担を進めます。また、設立予定の法人の名称は「地域医療連携推進法人・上川北部医療連携推進機構(仮称)」、事務所は名寄市立総合病院内に置き、代表理事にはこの3月末で名寄市立大学学長を退任する佐古和廣氏が就任予定です。」
名寄市立総合病院:359床(一般病床:300床、精神病床:55床、感染症病床:4床):医師数60人くらい
士別市立病院(148床、一般病床:60床、療養病床:88床)医者11人
代表理事になる名寄市立大学学長を退任する佐古和廣氏は北大の脳外科だった人のようだ。
北海道医師会の副会長もつとめていたようだ。この時のあいさつでも集約化を書かれている。
名寄市って人口2.7万人だそうだけど、それで病院も大学も持っているってすごいな、どうなっているのww
しかもこの地域、各市町村が、医療従事者確保のために、かなり補助金を出している! 開業医の内科まで募集しているってすごいな!!
南檜山メディカルネットワーク
の方は検索してもあまり詳細出てきませんが、おそらくは以下にあるような医療機関の連合体なんでしょうね。
「道立江差病院、厚沢部町国保病院、乙部町国保病院、奥尻町国保病院、奥尻、町国保青苗診療所、町立上ノ国診療所、上ノ国町立石崎診療所、佐々木病院、道南勤医協江差診療所、江差脳神経外科クリニック」
情報ネットワーク連携がまずあり、その後に組織の融合があったんでしょうか。無理がない感じがします。
上記を探していたら偶然見つけましたが、日本各地で情報統合が進んでいるようですね、そのリストがありました。
追記:まぁどんどん増えるわけですが。
日本では、病院の統廃合も必要ですが、診療所の統廃合も激しく必要だと思います。
日本は、医者一人のソロプラックティスが多すぎますね。
めちゃくちゃ効率悪いと思うけど・・・・。
10個診療所があれば、10個で受付があり、違う診察券を発行して、違う電子カルテで運営して、別々で保険請求して、別々でナースや事務員を雇用して、別々で経営コンサルはいって、物品も発注して・・・・で、経営者は10人それぞれ個人でそれの仕事とリスクを抱えている・・・。
その経営者は同時にその診療所で唯一無二の診療医でもあるので、休みが取れないどころか、多少体調悪くても診療をしなければならない。
こんな環境、私には、基本的人権があるように思えないのですが、世のお医者さんたちはなぜこんなことをやっているんでしょうか…不思議でなりません・・・
例えば人口3万人くらいの1つの町に診療所が10個あったとしましょう。
それは全部一か所でいいと思うのです。
A町医療センターとかにして、すべての医療資源をそこに集約して、外来のみでもいいと思うのです。
そうすれば、医者も休みやすくなります。
医者が10人いるからと言って別に入院治療をやる必要はないです。
外来のみに特化すればいい。
経営の基本と思いますが、スケールメリットが使えるので、同じ報酬を少ない仕事で得ることもできると思います。
雇用するナースや事務員も減らすこともできるでしょうね。
私がボストンに住んでいた時にお世話になっていた診療所は、所属している医者が100人くらいいましたけどね。4階建てくらいのビルで外来のみです。1階には薬局とか花屋さんがありました。
A町医療センターが地区で1つになれば、そこが、すべての住民の、かかりつけ診療所となります。
かかりつけ医とは違います。
医者が24時間働くことを前提とする、かかりつけ医、はもう終わりにするべきじゃないでしょうか。
医者だって突然体調が悪くなることもあります。突然死ぬことだってあります。体調悪くなくても有給欲しいです。知識のアップデートで研修も必要です。当たり前じゃないですかね?
必要なのは、住民への医療サービスが途切れることなく継続されることですよね。
であれば一人の医者に依存することの方が危険ではないでしょうか。
しかも医師一人体制の診療所では、他の医者が内容をチェックできないので、医療の質が低下する可能性が高いと思います。
その意味でも、医者が複数いて、同じ患者の診療には別の医者の目が入る必要があると私は思います。
こういうグループプラックティスな医者が複数(10人くらいはほしい)でやっているところって日本に無いんですかねぇ(主治医制は除きます。)。
~~~~~~~~~~~~~~~~~~~~~~~~~~
医療法人だけではなく、社会福祉法人でも連携推進法人ができている
https://www.koureisha-jutaku.com/newspaper/synthesis/20220907_01_2/
今回コロナで、特養や医者のいない高齢者施設でコロナクラスターが出たときの施設全体の医療判断を担うべき人がいないというのは大きな問題だと感じました。医療機関を持たない(≒医者を雇用していない)介護事業所は、余力が小さく、その意味で統合してスケールメリットでDrを一人くらい雇用できるようにする必要があるのではないでしょうか。いやいや訪問診療とか嘱託医制度がありますよという人もいるかもしれません。有料・サ高住・グループホームに出入りしている訪問診療のDrはいますが、そのDrは入所者個人と診療契約しているだけで、施設とは何ら契約をしていません。Drと施設は金銭関係もありません(同じグループ内で実施していることもあるでしょうけど)。特養には嘱託医はいるものの、多くの場合近所の高齢者の開業医が入所者の最低限の診療(処方?w)を継続するだけです。施設の医療管理の責任者でもありません。(+老健に医者はいますが、高齢者の医者が多く・・・自粛)
高齢者100人いる施設は、下手したら小さな病院よりも大変です。病院の方が病院にいる高齢者は動かないので感染管理は容易ともいえます。高齢者施設は本当に大変です。高齢者施設の医療管理は制度の盲点・問題だよなー変革必要だよなーと思っていましたが、大阪の特養には、常勤医を雇用しているところがあるようです。
https://medical-saponet.mynavi.jp/news/industry/detail_3539/
堀切 康正(医師/永寿特別養護老人ホーム 管理医師)
https://eijyu.or.jp/detail/eijutokubetsu.html
特別養護老人ホーム喜連 施設入所定員 60名 短期入所定員 6名
特別養護老人ホーム長吉 施設入所定員 104名 短期入所定員 16名
永寿特別養護老人ホーム 施設入所定員 180名 短期入所定員 20名
永寿デイサービスセンター 一般型 26名
老人保健施設 永寿ケアセンター
施設入所定員(短期入所含む) 100名
通所リハビリテーション 50名
長吉西地域在宅サービスステーション
永寿平野西の家:12名
サービス付き高齢者向け住宅「ロボリハ・コート永寿」30戸
小規模多機能型喜連の杜・地域密着型特養喜連の杜
地域密着型特養定員:29名
小規模多機能型定員:29名の登録制 通い18名 宿泊6室
寿の里 若葉(障がい)60名
永寿の里 彩羽40名
永寿ホーム あおぎり
「あすなろ」 定員6名
「くこの木」 定員6名
「あおぎり」 定員6名
「わたの木」 定員6名
「みづき」 定員4名
永寿ホームヘルプセンター しおり
相談支援事業 かけはし
ひなたぼっこは、定員10名の放課後等デイサービス
など多角経営している社会福祉法人なら、常勤医を一人くらい雇用する経済的なゆとりはあるんでしょうね。
~~~~~~~~~~~~~~~~~~~~~~~~~~~~~~~~
https://gemmed.ghc-j.com/?p=50769

