
股関節OAを診る上で必要な知識②骨、寛骨臼形成不全症、大腿骨近位端骨折、人工股関節骨頭置換術、人工股関節全置換術
寛骨
寛骨は腸骨、恥骨、坐骨の骨端により形成される扁平骨であり、これらが結合した部分が寛骨臼である。成長期には、これらの骨端線は寛骨臼の底部でY軟骨を介して結合している。Y軟骨は、女子では11~14歳、男子では14~16歳で骨化が完成し、腸骨、恥骨、坐骨は骨性に癒合し、一塊の骨(寛骨)となる。左右の寛骨は、腸骨の後部においては仙骨との間で仙腸jtを形成し、恥骨の前端においては恥骨結合により直接結合して、お椀型をした骨盤を形成している。仙骨との関節面は耳状面と呼ばれる。寛骨の内面は耳状面から恥骨上縁にかけて斜走する弓状線から恥骨櫛を経て恥骨結合上縁に達する隆起の重なりである。この隆起を境界線として上下で形状が変わる。分解線の上方内面は仙骨と共に浅い椀状の大骨盤を形成し、下方は仙骨・尾骨と共に短い円筒状の小骨盤を形成する。
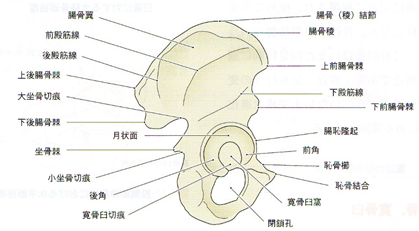
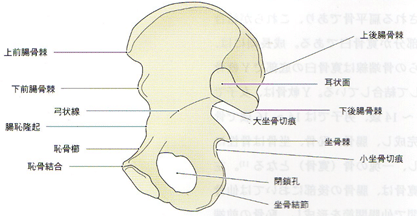
股関節運動に関与する筋の骨盤付着部は、股OAを診る上で必要な知識③筋をご参照ください。

寛骨臼
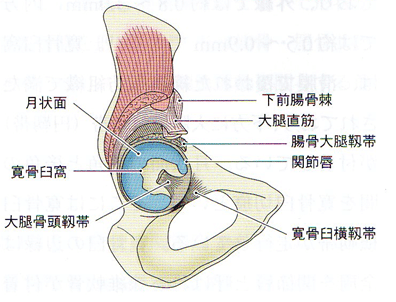
寛骨臼は寛骨の外側面に存在する外前下方に開口した半球状の関節窩であり、水平面となす角(Sharp角)は約40°、前額面となす角(前開き角)は約30°である。

寛骨臼は、関節軟骨で覆われた馬蹄形をした月状面と、それに囲まれた窪みの寛骨臼窩からなる。月状面の関節軟骨は中心部で薄く、外縁に向かって厚みが増加しており、外縁では約0.8~3.0㎜、内方では約0.5~0.9㎜である。寛骨臼窩は、滑膜で覆われた線維脂肪組織で満たされており、下方に大腿骨頭靱帯(円靱帯)が付着している。月状面の前角と後角の間を寛骨臼切痕といい、そこには寛骨臼横靱帯が走行している。寛骨臼の辺縁は全周を関節唇と呼ばれる線維軟骨が付着しており、臼の懐を深くすることで大腿骨頭は臼蓋内での安定性を得ている。
大腿骨
大腿骨は人体最長の長管骨であり、前方に軽く弯曲している。大腿骨近位部は骨頭、頸部、転子部、骨幹部からなる。

大腿骨における筋の付着部は股OAを診る上で必要な知識③筋をご参照頂きたい。
大腿骨頭
大腿骨頭は半径2.5㎝の2/3球状をしており、大腿骨頭靱帯が付着する後下方部(骨頭部)を除き関節軟骨で覆われている。関節軟骨は辺縁で厚くなる寛骨臼とは逆に、骨頭の上方や後方の荷重部で厚く、辺縁ほど薄くなり。寛骨臼の月状面と好対照をなす。関節軟骨の厚みは、荷重部で約2.2~3.7㎜、辺縁部では約1.0~1.9㎜である。
頸体角
骨頭は、大腿骨軸より内側に位置する。前方に少し捻じれた構造をしており、大腿骨頸部が骨頭と骨幹部を斜めに連結している。大腿骨頸部軸と骨幹部のなす角を頚体角といい、成人の頚体角は125~135°程度

であり、経年的変化をきたす。平尾によれば、出生後3歳まではやや増加傾向を示し、2~3歳で135.5°と最大、5歳以降は成人正常値とほぼ等しくなる。

一般に頚体角が140°を超えるものを外反股、115°未満を内反股と呼ぶ。
頚部の存在意義としては、股関節の運動に伴う臼蓋とのインピンジメント(impingement)を回避し、大きな可動域を得ることである。それに加えて、運動中心と筋力の作用点の距離(lever arm)を大きくすることにより中殿筋効率を高めることが挙げられる。
一方、頚体角の存在は、頚部において曲げモーメントが反復する事となり、力学的弱点となる。
骨梁構造
大腿骨近位部に観察される特徴的な骨梁構造は、骨頭に加わる荷重を支えるための合理的な適応の結果とみなされる。頚部内側骨皮質(Adams弓)から骨頭の上内部に広がる骨梁は、主として圧縮荷重を支持する主として圧縮骨梁群とよばれる。また、近位骨幹部外側骨皮質より弓状線を成して頸部を通過し骨頭の内下部に向かう骨梁は、主として張力に抵抗する主引張骨梁群と呼ばれる。さらに、これらを補強する骨梁群として副圧縮骨梁群ならびに副引張骨梁群が、小転子レベルの内側および外側骨皮質から中央に向かいゴシックアーチを形成するように走行しており、上述の骨梁群に大転子骨梁群を加えた5群により網構造を形成している。主圧縮骨梁群、主引張骨梁群、副圧縮骨梁群に囲まれた網構造の疎な部分はウォード三角(Ward‘s triangle)と呼ばれ、骨粗鬆症に伴い生じる大腿骨頸部骨折の好発部位となる。

前捻角
大腿骨頚部軸と大腿骨顆部横軸(内・外顆を結ぶ軸)のなす角を前捻角と呼び、正常ではおよそ15~20°である。
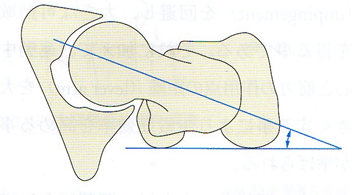
前捻角は、生下時には30~40°と大きいが次第に減少し16歳ごろまでに15°になる。このような成長に伴う前捻角の減少は、直立二足歩行時の骨頭被覆度の不足を補うと共に股関節への負担軽減に有用であることが示されている。
転子部
転子部は、大腿骨近位外側に大きく張り出した外転筋群の付着部である大転子と、頚部の下内側後方に存在し腸腰筋が付着する小転子、および両者の間の転子間部により構成される。転子間部前面の、大転子から小転子前方に向けて連なる隆起を転子間線と呼ぶ。転子間線には前方関節包、腸骨大腿靱帯が付着する。後面で大転子と小転子との間をつないでいるのが転子間稜であり、大腿方形筋の付着部となっている。これらは骨幹軸に対し斜めに走り、大腿骨頸部との境界をなす。

大腿骨距
頚部後方から骨幹部後方にかけて、小転子を裏打ちするように髄内を縦走する板状の骨硬化部を大腿骨距(calcar femorale)と呼ぶ。

近年では、大腿骨頸部内側の厚い骨皮質を指す言葉として使用されることが一般化しているが、本来は誤用である。
単純X線像では明瞭に投影されないこともあるが、大腿骨近位部骨折の前後像で内側骨皮質にズレを生じている場合や回転転位している場合には、大腿骨距の連続性は保たれず、早期荷重により頚部の短縮を生じる危険があるため注意を要する。
寛骨臼形成不全症
寛骨臼形成不全症では、寛骨臼の凹みが浅く、外方傾斜(X線像上のSharp角)が増大していることが一般的な特徴である。そのような形態異常により、寛骨臼の被覆が減少し、関節唇や軟骨へのストレス増大を招く。さらに、水平面における寛骨臼の形態やアライメントの異常は重要であり、それは臨床所見や大腿骨との位置関係に影響を及ぼす。寛骨臼形成不全症の患者と健常者との比較では、寛骨臼の前捻角には大きな差がない。しかし、これは健常者と患者とで同様の形態をしていることを意味しているのではなく、患者では寛骨臼の前捻・後捻あるいは形態に関してバリエーションがあり、患者全体を平均すると健常者との違いが不明瞭になる。そのため寛骨臼形成不全症は、前方欠損(前方不安定性)、後方欠損(後方不安定性)、全体欠損(全体不安定性)の3つに分類される。

3つのタイプは、それぞれ寛骨臼における形態上の異常部位が異なり、またそれぞれ異なった臨床像を呈する。前方欠損タイプは、文字どおり前方の寛骨臼の欠損があり、計測上、寛骨臼の前捻は大きくなる。後方欠損タイプは、後方の寛骨臼の壁が不足した形態であり、寛骨臼の前捻は小さくなる。寛骨臼が後方に向かっているということは、FAIのピンサー型(pincer type)と同様であり、前方とともに後方も寛骨臼による被覆が不十分なタイプである。タイプの違いによって、股関節機能評価(Harris hip score)の得点には差がないという報告もあるが、後方欠損タイプでは、前方欠損タイプに比べて股関節の症状発現がより若年から見られるとも報告されている。さらに、前方欠損タイプでは屈曲位での内旋可動域が大きく、全体欠損タイプでは屈曲位での外旋が大きくなるなど、可動性にも影響を及ぼす。前方・後方・全体欠損タイプそれぞれに、股関節の安定性にとって重要な骨形態の不足があるため、前方・後方・全方向に関節の不安定性を呈しやすいとも考えられる。関節安定化を図るうえでは、骨形態のタイプを把握することが重要であろう。
大腿骨近位部骨折
骨粗鬆症を基盤として高齢者に好発する大腿骨近位部骨折は、転倒や打撲などの軽微な外力によって発生する事が多い。本邦では本骨折の発生率が増加傾向にあり、高齢化に伴い今後も患者数の増加が予想されている。患者が高齢であるため全身合併症を伴っているものが多く、寝たきりの原因としても脳血管障害に次ぐ。また、本骨折の生命予後に影響を与える因子としては、年齢、性別(男性が不良)、認知症の有無、退院時の歩行能力などがあげられている。
本骨折の運動療法では、早期に受傷前の歩行機能を回復させ、社会復帰を図ることが重要である。
分類
大腿骨近位部の骨折は、大腿骨頚部内側骨折(関節包内骨折)と大腿骨頚部外側骨折(関節包外骨折)とに分類され、両者を合わせて大腿骨頚部骨折と総称されてきた。わが国では大腿骨頚部と転子部を合わせた大腿骨近位部骨折が非常に多く、骨粗鬆症財団の2012年における全国調査結果でその発生数は175,700人(男性37,600人、女性138,100人)であり、調査開始の1987年から増加の一途をたどっている。その中でも大腿骨頚部は骨癒合が得られにくい部位であるため、骨折部の転位や不安定性が強い場合には人工骨頭置換術もしくはTHAを行う。そのほか受傷前から股関節症の変化が生じている場合も、術後の疼痛改善を期待しTHAを行う。本骨折が高齢者に多く発生するため、周術期における全身の悪化や認知症により、術後の理学療法が進みにくいケースも多い。これに対して、多くの欧米文献ではfemoral neck fracture、femoral trochanteric fractureと呼ばれていることから、現在ではそれぞれ大腿骨頚部骨折、大腿骨転子部骨折と呼称するようになっている。 大腿骨近位部骨折は、骨頭骨折、頚部骨折(骨頭下も含む)、頚基部骨折、転子部骨折、転子下骨折に分類される。頚部は関節包内、頚基部は関節包内から関節包外におよぶもの、転子部は関節包外の骨折である。

大腿骨頚部は骨癒合が得られにくい部位である。その理由として、骨膜が存在しないため外骨膜性仮骨による骨癒合が期待できず、一次性骨癒合しか求められない事、解剖学的に特殊な形態をしているため、筋力や荷重により骨折線に対し剪断力が作用する事、骨折により大腿骨頭への栄養欠陥が損傷されやすい事、患者が骨祖粗鬆を有する高齢者に多いため、若年者に比べ骨再生能力が低下している事、などがあげられる。これに対して、転子部骨折は海綿骨が多く血流も豊富な部位での骨折であり、骨癒合が得られやすい。
大腿骨頚部骨折の分類には、Garden分類が最もよく用いられている。

この分類は単純X線像による分類で、stageⅠからⅣまでの4段階に分けられる。StageⅠは不完全骨折、stageⅡは転位のない完全骨折、stageⅢは部分転位を伴う完全骨折、stageⅣは完全転位を伴う完全骨折である。Garden分類は、検者間での一致率が低く合併症発症率やり治療成績から、stageⅠとⅡを非転位型、stageⅢとⅣを転位型に大別し、治療法の選択に役立てようとする考え方が主流となっている。
大腿骨転位部骨折の分類はEvans分類が最もよく用いられる。

これは単純X線正面像で内側骨皮質の損傷の程度と、整復操作を行った後の整復位保持の難易度と、により分類している。骨折線が小転子から外側近位の大転子に向かうものをTypeⅠ、逆に小転子から外装遠位に向かうものをTypeⅡと大別し、TypeⅠをさらに整復位保持の難易度により4つのgroupに分類したものである。Evans分類のgroup1、2は安定型とよばれ、group3、4は不安定型とよばれる。
術式(手術進入法)
THAを行う際の進入法は従来後側方進入が最も多かったが、主にTHAの大きな合併症である脱臼を回避する目的から、現在では前方進入、側方進入がそれぞれ約3割、後側方進入が4割と変遷してきている。それぞれの進入法には利点・欠点があり、また術後早期における回復度の違いに言及されることもあるが、中長期的には股関節周囲筋力回復に差がないとする報告もある。
①前方進入法(direct anterior approach:DAA)

大腿筋膜張筋と縫工筋の間から筋腱を切離することなく股関節を展開する。仰臥位で行われることが多く、牽引手術台やレッグポジショナーなどを使用する場合もある。寛骨臼側の展開は比較的良好であり、術中に上前腸骨棘や恥骨結合部などのランドマークを触知できるため、カップを正確に設置する上で有利である。しかし大腿骨側の展開は症例により不十分となることもあり、その際はやむを得ず短外旋筋群の付着部を一部切離する。
利点:①脱臼率が低い。②筋腱を切離しないため術後の回復が早く、入院期間が短い。③カップ設置に有利である。
欠点:①外側大腿皮神経損傷、②臼蓋側に比べ大腿骨側の展開が困難
②前外側進入法(anterolateral approach:AL:modified Watson-Jobes’approach)

中殿筋と大腿筋膜張筋の筋間より進入する方法であり、股関節外転筋群に最も侵襲が加わらない方法である。側臥位もしくは仰臥位で行う。本進入法はDAAが筋間・神経間進入であるのに対し、神経間進入ではないため、上殿神経の大腿筋膜張筋への枝を障害しないよう注意が必要である。
利点:①股関節外転筋群の損傷がほとんどない。②脱臼抵抗性に優れている。
欠点:①術中の肢位保持や脱臼操作、もしくはステム挿入時に大腿骨の展開が不十分であると大腿骨骨折を生じやすい。
③側方進入法(direct lateral approach:DLA)

中殿筋と外側広筋からなる股関節外転筋群の縦の連続性を保ったまま縦割し、股関節外転筋群の機能を可及的に温存しながら十分な視野を確保できる進入法である。中殿筋の前方1/3と小殿筋を大転子前方より切離し関節を展開する。
利点:①後方軟部組織の温存、②脱臼抵抗性に優れている、
欠点:①上殿神経損傷や中、小殿筋切離による股関節外転筋不全
後側方進入法(posterolateral approach:PL)

最も多く用いられている進入法である。大腿骨側の展開も良好であるため、機種を選ばない。展開時、股関節短外旋筋群(梨状筋・上双子筋、内閉鎖筋、下双子筋)を切離するが、大腿方形筋・外閉鎖筋も脱臼肢位で断裂してしまうことが多い。他の進入法と比べ脱臼率が高いとされているが、後方軟部組織を修復することで脱臼率は他の進入法と同等とされている。また近年では短外旋筋群~外閉鎖筋を選択的に温存する方法も散見されている。
利点:①アプローチが容易で視野が確保しやすい、②大転子付近の筋層を損傷しないため、外転筋力の低下がない
欠点:①後方軟部組織を切離するため脱臼のリスクがある。
整形外科的治療
大腿骨頸部骨折
保存療法は非転位型でも偽関節発生率が高く、症例の大半が高齢者である。そのため、全身状態が許す限り、早期離床を図るために手術療法が選択される。手術方法には骨接合術と人工骨頭置換術とがある。非転位型では骨接合が期待できるため、骨接合術が選択される。転位型では偽関節や大腿骨頭壊死の発生率が高いため、人工骨頭置換術が選択される。

しかし、青壮年者には人工骨頭の耐用年数を考慮して、転位型でも骨接合術を選択する場合が多い。最近では骨接合の内固定材としてハドソンピン(Hansson pin)やcannulated cancellous screw(CCS)が用いられることが多い。


大腿骨転子部骨折
大腿骨頚部骨折と異なり骨癒合の得られやすい骨折だが、変形治癒や拘縮、長期臥床に伴う合併症を防ぐために、骨接合術が選択されることが多い。以前はEnder nailによる固定も行われていたが、現在用いられている内固定材は、sliding hip screw(SHS)またはshort femoral nail(SFN)の2つに大別できる。
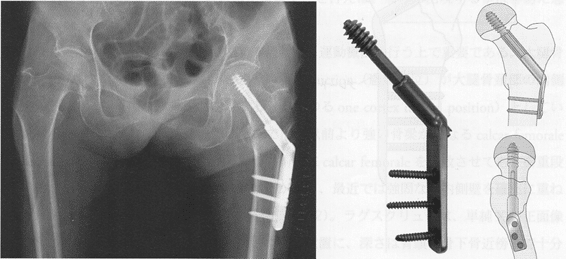

双方はプレートか、それとも髄内釘かという構造的な差であり、short femoral nailはsliding hip screwに比べてレバーアームが短くなるため、力学的利点があるといわれている。

評価
社会的背景、受傷前の生活状況、合併症の有無などの情報を、カルテや本人・家族から収集しておくことは重要である。
画像
画像からは骨折の状態だけでなく、筋の付着部とその影響を考える必要がある。大転子や小転子、その周辺に付着する筋は股OAを診る上で必要な知識③をご参照して下さい。

下図中央に示す大腿骨転子部骨折のそれぞれの骨片には、そこに付着する筋の牽引力が働く。大転子の骨片は梨状筋が内側方向へ、中殿筋が近位方向へそれぞれ牽引し、小転子の骨片には腸腰筋が付着して近位方向に牽引する。遠位の骨片には小殿筋や大腿四頭筋がそれぞれ付着している。このような骨折に対する骨接合術後の画像を見ると、大転子の骨片や小転子の骨片は固定されていないものがある。この状態で荷重歩行を行えば、痛みが出現することは容易に想像できる。

骨接合術後の整復状態や固定性に関する情報は、運動療法を行う上で重要である。大腿骨頚部骨折の整復位について、McElvennyはoverreduction(過矯正位)が大腿骨頸部の内側皮質のbuttress効果により骨片が安定する(いわゆるone cortex medial position)としている。

大腿骨転子部骨折では、以前より強い骨梁からなるcalcar femoraleを整復することが十四視されていた。しかし、術中にcalcar femoraleを一致させても、荷重段階で近位骨片が遠位骨片の髄内に転位する事が多く、最近では強固な前内側壁を確実に重ねる髄外型の整復が推奨されている。

ラグスクリューは、単純X線正面像で骨頭頚部内下方および側面像で骨頭頚部中央の位置に、深さは骨頭軟骨下骨近傍まで十分に刺入することが理想的である。脚長差の有無についても確認しておく。
人工股関節の機種
人工股関節は寛骨臼に設置するカップと、そして大腿骨側に挿入するステムとその先端に付けるヘッドの4つのパーツで構成される。

インプラント固定法
カップとステムは骨と直接接するため、長期にわたる強固な固定性が必要とされる。また、その固定様式には直接骨内へ打ち込み、表面加工が施されたインプラントと骨が固着することで固定されるセメントレス固定
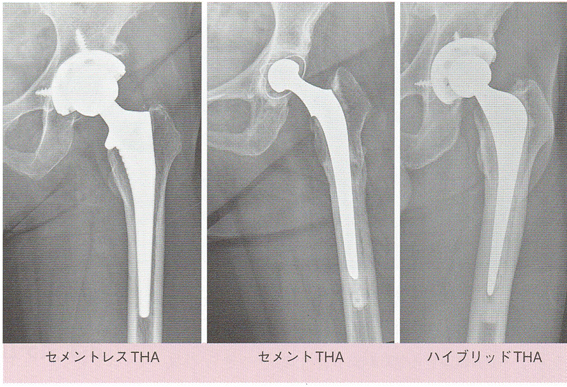
と、骨内に骨セメントを充填した後にインプラントを入れ、セメントの硬化により固定性を得るセメントレス固定のインプラントがある。セメント固定とセメントレス固定の優劣についてはいまだに議論の分かれるところであるが、2018年の人工股関節学会レジストリー統計によれば、初回THAでの固定法はセメントレスが最も多い77.8%、セメントは10.6%、そして両者を使用するハイブリッドが11.4%と圧倒的にセメントレスが多い。しかし再置換術になると、セメントレスが多い。しかし再置換術になると、セメントレスの比率は50%、セメントは35%とセメントの使用比率が高まる傾向にある。
セメントレス固定
セメントレスステムにはインプラントと骨の間に直接骨が形成されるように、各種表面加工が施されている。骨内にインプラントが挿入されると出血による血腫が形成され、炎症反応が誘発される。この血腫は3週までに線維性骨に置き換えられ、骨の吸収と形成が繰り返された結果、約6週までにインプラントと骨の間で微細な動きが生じたり、局所の血流が乏しかったり、感染が起こると骨の形成がうまく進まず、線維組織が介在した固定となってしまうことがある。
近年ではハイドロキシアパタイト(hydroxyapatite:HA)がインプラントも多く使用されている。

HAは早期の骨伝導や、強固な骨との結合が証明されている。
セメントレスTHAでは強固な初期固定を得るために、ステムはしっかりと打ち込まれるが、その際に局所的に軽微な骨折を生じることがある。また、荷重をかけた時にステムが沈み込むと、ステム周囲に骨折が生じる。術後理学療法において荷重時の大腿部痛や、荷重がかけづらい場合には主治医へ報告することが望ましい。
セメント固定
骨セメントは重合硬化すると圧縮強度が高く、また骨との親和性も良好である。骨に直接触させて固定性を得る仕組みではないので、ステムの前捻や機種によっては挿入深度の調整が可能である。また骨祖粗鬆症患者では大腿骨側の骨折が少ないことや、抗菌薬を混入できることなども利点として挙げられる。しかし、骨セメントを用いる際には骨の凹凸に隙間なく圧入させる手技が重要であるため、その手技にはある程度慣れておかねばならない。そしてセメント圧入のタイミングを誤るとインプラントを正しく設置することが困難となるため、硬化時間に影響する骨セメントの管理環境や室温などに十分留意する必要がある。またセメント操作時間が加わる分、手術時間が延長することや、肺塞栓のリスクがセメントレスよりも高いという欠点もある。
摺動面
ポリエチレンライナー
1960年代にCharnleyによって超高分子量ポリエチレンカップが導入されてから、THAは長期的にも安定した成績が維持できるようになった。しかし、ポリエチレンの摩耗粉による骨溶解がインプラントの緩みを生じる原因であることから、長期にわたる耐久性を維持するにはポリエチレンの摩耗を減らすことが必須となった。現在使われている第二世代クロスリンクポリエチレンは、これまでのポリエチレンの欠点が改良されており、摩耗と骨溶解の発生頻度はかなり低減されてきている。

しかしポリエチレンを薄くして大径骨頭を使用した場合や、骨頭の材質による成績の違いなどは現段階では明らかになっていない。
セラミックオンセラミック(ceramic on ceramic:CoC)
従来型ポリエチレン摺動面で危惧されていたインプラント周囲の骨溶解の防止や、長期に渡る耐用性の向上が期待されている。セラミックは親水性や表面平滑性、そして硬く傷がつきにくい性質であることから、低摩耗性であり摩耗粉による生体反応が少ない。骨溶解の発生は初期セラミックスを用いた摺動面でも、低頻度かつ限局性であったとされている。CoC THA特有の合併症として、歩行時や屈伸時にきしむような異常音として認識されるsqueakingが挙げられる。発生機序としては、ネックとライナーのインピンジメントによるセラミックス摺動面の金属付着や摺動部の辺縁荷重、潤滑機能の障害などが関与しているとされているが、明らかにはされていない。しかしsqueakingが疼痛やQOLの低下または再置換術の原因となっている例はほとんどない。
メタルオンメタル(metal on metal:MoM)
大骨頭径のヘッドが使用できるため、脱臼抵抗性と低摩耗という利点から近年その使用が増大した。しかし、カップの設置不良などでは辺縁荷重やインピンジメントによる金属摩耗が発生し、摩耗粉が軟部組織に傷害を起こし疼痛や偽腫瘍などのadverse reaction to metal debras(ARMD)と言われる合併症が問題となっている。
脱臼に対するオプション
ライナーを深くすることや、リングでロックし骨頭の逸脱を防ぐ方法があるが、ネックとのインピンジメントによりロック機構が破綻してしまうこともある。また、カップから骨頭が逸脱するまでの角度を稼ぐために大径骨頭が使用されているが、その分ポリエチレンが薄くなるため、摩耗やライナーの破損が危惧される。近年ではこの大径骨頭の利点が危惧される。近年ではこの大径骨頭の利点を残し、かつポリエチレンの摩耗を生じにくくするために、摺動面を二重にしたdual mobility
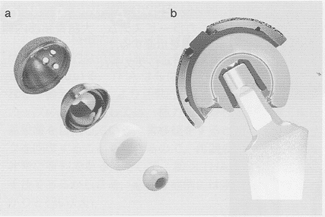
も脱臼にするオプションとして使用されている。
ステムのデザイン
セメントレステム
モデュラーネックシステム
ヘッドやネックなどパーツを変えることで大腿骨前捻やオフセット、脚長を調節することができる。

欠点としては接合部での分離や、接合部などの金属接触部において微小な動きが繰り返し起こるフレッティング、接合部での腐食などが挙げられる。
ショートステム
近年よくどうにゅうされているが、その利点として近位部での荷重応力伝達を促進し、stress shieldingを軽減する事や、最小侵襲手術な小皮切でもインプラントが挿入しやすいこと、そしてインプラント抜去時に骨堀削範囲が小さいことが挙げられる。

従来は14㎝以上のステム長を有するステムが用いられているが、それよりも短いショートステムで初期固定性をいかに確保数かが課題である。
セメントステム
セメントステムは大きく分けて2つの種類があり、1つはpolished-taper conceptともう1つはcomposite-beam conceptである。前者はくさび型(taper)でカラーのない形状であり、表面は平滑でpolishedに仕上げられているステムである。このタイプのステムは軸圧方向に力が加わるとステムと骨セメント間では固着されないため、ステムは沈下する。するとこの力は、骨セメントに加わる荷重を均等に分散してセメントを周囲に押し広げる力となり、骨と骨セメント間を安定化させ、骨萎縮を予防する。
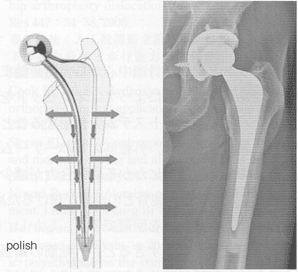
一方composite-beam conceptのステムはroughやmattといったざらざらした表面加工であり、骨セメントが入りこむことによりステムと固着する。
カラー
セメントレスステム、セメントステムいずれにおいても、カラーの大きな役割は大腿骨頸部内側への荷重伝達である。

また、術中はステムの挿入深度の目安として有用であるが、再置換時に大腿骨頸部内側の剥離操作がしづらくステム抜去においては不利である。Polished-taperなどコンセプト上これを必要としないステムもある。
オフセット
オフセットとは大腿骨頭中心から大腿骨軸までの距離であり、ステムによってはオフセットを大きくしたハイオフセットステムを使用することができる。利点としては、外転筋のレバーアームが長くなるので、股関節にかかる骨癒合力が減少すること、また腸骨と大腿骨との距離が稼げるため、骨性インピンジメントを回避できる。しかし、オフセットが大きくなりすぎると、外転筋の緊張が高まるため、脚延長間や大転子部の違和感が生じる原因となる。
これからのTHA
現在これほどまでに普及しているTHAであるが、長期成績はもとよりその適応や機種選択および後療法について、その都度、患者の術前状態だけではなく社会背景、家族構成や生活環境に応じた治療を考慮しなければならない。諸外国ではもはや日帰り手術となっているが、医療保障の違いやDDHに伴う症例が多いわが国ではどこまで後療法の短期化が可能であるのか、またそれが患者の視点からも目指すべきところなのかを含め、検討していかねばならない。
そしてどの国も経験したことのない超高齢社会となる我が国であるからこそ、これまでの実績に従う治療だけでは追いつかない。おそらく今後平均寿命はさらに延伸するであろうし、100歳までもたせるTHA、100歳でも歩けるTHAが現実化している。その中で我々医療従事者は何を優先させるべきだろうか、考えなければならない。
股関節脱臼骨折、寛骨臼骨折
股関節は深い球関節であり、関節内の大腿骨頭靱帯や寛骨臼縁に付着する関節唇、関節包靱帯により補強されていて、安定性は高い。そのため、外傷性の股関節脱臼は交通事故などの高エネルギー外傷で発生する。
脱臼は臼蓋に対する大腿骨頭の位置によって前方脱臼と後方脱臼とに大別される。さらに中心性脱臼を加えるものもあるが、これには必ず臼蓋底の骨折を伴うので、真の脱臼ではなく寛骨臼骨折として考えた方がよいとされる。脱臼整復までの時間が大腿骨頭壊死症の発生率に影響すると言われており、早急な脱臼の整復が求められる。外傷性股関節脱臼は大多数が後方脱臼である。後方脱臼の典型的な受傷形態のダッシュボード損傷(dashboard injury)であり、股関節屈曲内転位で前方から膝に向かって大腿骨長軸方向に力が作用して発生する。後壁の股関節を伴うことも多く、骨片の関節内嵌頓による整復障害ある場合や骨片が大きい場合には観血的治療が必要とされる。
前方脱臼は骨頭の位置により閉鎖孔脱臼と恥骨脱臼に分けられ、前者は股関節外転、外旋、屈曲を強制されて起こり、後者は外旋、過伸展を強制されて起こる。
寛骨臼は腸骨稜前部から寛骨臼前方を通り恥骨に至る前柱と、腸骨下部から坐骨に至る後柱とにより逆Y字状に取り囲まれ、さらにこれに前壁と後壁を加えた4つの要素より構成されている。

寛骨臼骨折は大腿骨頭を介する力により発生し、その力の大きさと方向により種々の骨折型を生じる。寛骨臼骨折の分類には、寛骨臼の骨折状態を最も的確に表現するJudet-Letournel分類が広く用いられている。
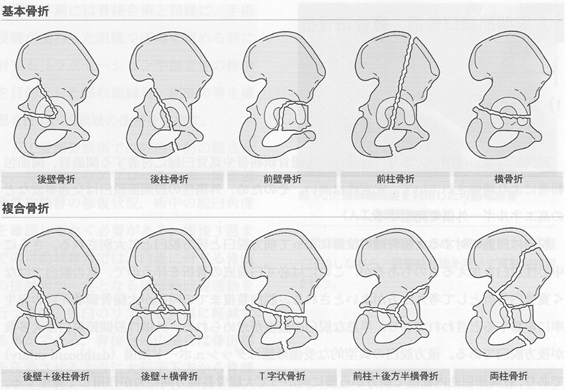
外傷性股関節脱臼・寛骨臼骨折の合併症としては、外傷性大腿骨頭壊死と変形性股関節症、後方脱臼に伴う坐骨神経麻痺が重要であり、長期にわたる経過観察と適切な治療が必要である。
整形外科的治療
外傷性股関節脱臼の大部分を占める後方脱臼の治療は、大腿骨頭壊死の発生を減少される意味から、診断がつき次第、ただちに脱臼の整復を行う。骨折を伴わない脱臼や転位のない骨折では、2~3週間の牽引を主体とする保存療法を行う。
寛骨臼骨折の治療は、転移がない場合あるいは牽引することにより良好な整復位が得られる場合には、保存療法を行う。転位のない骨折には2~3週間の介達牽引を、転移のある骨折には、4~6週間の下肢牽引を行い、その後徐々に股関節の可動域練習と部分荷重を許可し、受傷後3ヵ月で全荷重とする流れが一般的である。
整復不能な脱臼骨折や直達牽引により関節面、特に荷重部関節面の整復が得られない場合(2㎜以上の転位)には手術適応となる。代表的な手術進入法には前方アプローチであるilioinguinal進入法と後方アプローチであるKocher-Langenbeck進入法

とがあり、スクリューやプレートにより整復固定を行う。術後は関節面の修復を促し関節拘縮を防止するため、早期より関節可動域練習を開始する。術後4~6週で部分荷重を開始し、術後10~12週で全荷重とする。
引用・参考文献
建内宏重:股関節~協調と分散から捉える、(株)ヒューマン・プレス、2020年
林典雄他監)、熊谷匡晃執):股関節拘縮の評価と運動療法、運動と医学の出版社、2020年対馬栄輝:変形性股関節症(OA)に対する理学療法、徒手理学療法、15(2):P 91~P 100、2015年
