
地球にやさしい吸入方法とオランダPHARMO Data NetworkのCOPD薬物初期治療のトレンド
研究の目的と背景
COPDの単一吸入器トリプル療法において、定量噴霧式(MDI)と乾燥粉末式(DPI)の効果に大きな差があることが示された。
MDIはハイドロフルオロアルカン-134a(HFA-134a)を使用し、温室効果ガス排出量がDPIの20倍。
DPI(フルチカゾン-ウメクリジニウム-ビランテロール)はHFA-134aを含まず、環境負荷が低い。
主な結果
悪化リスク: MDI(ブデソニド-グリコピロレート-ホルモテロール)はDPI(フルチカゾン-ウメクリジニウム-ビランテロール)よりも中等度または重度の悪化リスクが高い(HR 1.09, 95% CI 1.04-1.14)。
安全性: 両吸入器とも肺炎による初回入院リスクには差がなかった(HR 1.00, 95% CI 0.91-1.10)。
処方傾向: DPIは1日1回の吸入で使用が簡単なため、MDIよりも優れたアドヒアランスを促進する可能性がある。
環境への影響
HFA-134aは二酸化炭素の1,430倍の温室効果があり、2022年の吸入器関連の二酸化炭素排出の98.3%をMDIが占めていた。
DPIの使用促進は、温室効果ガス排出削減につながる可能性がある。
患者と臨床の適応
MDIは吸気力が弱い患者や虚弱な患者に適している可能性があるため、患者の特性に応じた選択が必要。
DPIは安全性、効果、環境負荷の観点から、臨床的に適切であれば選択肢として推奨される。
研究デザインと制約
対象: 2021~2023年にこれらの吸入器を新規使用した40歳以上のCOPD患者。対象群は87,751人で、20,388組のマッチングペアを抽出。
制約: 観察研究のため残存交絡の可能性、個別の吸入薬や患者の吸気力の違いを十分に制御できていない。
他の安全リスク(口腔カンジダ症、骨粗鬆症、副腎不全)や薬物非継続率、高い脱落率、短いフォローアップ期間が研究の限界として挙げられる。
今後の課題
MDIとDPIのトリプル療法における薬物効果や吸気力の違いを考慮した研究が必要。
環境に優しい吸入器の導入は、臨床的適応性や患者の嗜好とバランスを取る必要がある。
将来的な研究でより長期的なデータと広範な安全性評価が求められる。
Feldman, William B, Samy Suissa, Aaron S Kesselheim, Jerry Avorn, Massimiliano Russo, Sebastian SchneeweissとShirley V Wang. 「Comparative Effectiveness and Safety of Single Inhaler Triple Therapies for Chronic Obstructive Pulmonary Disease: New User Cohort Study」. BMJ, 2024年12月30日, e080409. https://doi.org/10.1136/bmj-2024-080409.
目的
慢性閉塞性肺疾患(COPD)患者において、1日2回の定量噴霧式吸入器(ブデソニド-グリコピロレート-ホルモテロール)と1日1回の乾燥粉末式吸入器(フルチカゾン-ウメクリジニウム-ビランテロール)の有効性と安全性を日常臨床における治療データを用いて比較する。
デザイン
新規使用者コホート研究。
設定
米国の商業保険請求データに基づく縦断的調査。
参加者
2021年1月1日から2023年9月30日の間にCOPDの診断を受け、ブデソニド-グリコピロレート-ホルモテロールまたはフルチカゾン-ウメクリジニウム-ビランテロールを新規に開始した40歳以上の患者。
主なアウトカム指標
1:1傾向スコアマッチングを用いた本研究では、以下を主要なアウトカムとした:
中等度または重度のCOPD増悪の初回発生(有効性)。
肺炎による初回入院(安全性)。
潜在的交絡因子はコホート登録の365日前までに測定され、傾向スコアに含まれた。ハザード比(HR)と95%信頼区間(CI)はCox比例ハザードモデルを用いて推定した。
結果
研究コホート: 単一吸入器トリプル療法を新規に開始した20,388組の傾向スコアマッチペア。
有効性:
ブデソニド-グリコピロレート-ホルモテロールを使用した患者は、フルチカゾン-ウメクリジニウム-ビランテロールを使用した患者と比較して、中等度または重度のCOPD増悪の初回発生リスクが9%高かった(HR 1.09, 95% CI 1.04–1.14; 有害事象発生数38人)。
中等度COPD増悪は7%高いリスク(HR 1.07, 95% CI 1.02–1.12; 有害事象発生数54人)、重度COPD増悪は29%高いリスク(HR 1.29, 95% CI 1.12–1.48; 有害事象発生数97人)。
安全性: 肺炎による初回入院の発生リスクは両群で同一(HR 1.00, 95% CI 0.91–1.10)。
感度分析: 主要解析と同様の結果が得られた。
結論
ブデソニド-グリコピロレート-ホルモテロールはフルチカゾン-ウメクリジニウム-ビランテロールと比較して、臨床アウトカムの改善に寄与しなかった。
MDIの気候への影響を考慮すると、これら製品の使用を減らすことを目指す医療システムは、COPD患者においてフルチカゾン-ウメクリジニウム-ビランテロールの処方を促進する手段を検討すべきである。
登録
Center for Open Science Real World Evidence Registry(https://osf.io/6gdyp/)に登録。
オランダのCOPD初期治療のトレンド
Rodrigues, Guilherme, Joana Antão, Qichen Deng, Brenda N. Baak, Alda Marques, Frits M. E. FranssenとMartijn A. Spruit. 「Trends in initial pharmacological COPD treatment in primary care (2010–2021): a population-based study using the PHARMO Data Network」. Respiratory Research 25, no. 1 (2024年12月30日): 447. https://doi.org/10.1186/s12931-024-03073-w.
背景
薬物治療は慢性閉塞性肺疾患(COPD)管理の中心的要素であり、一般医がその多くを担当する。しかし、初期薬物療法に関する処方傾向のデータが不足しているため、科学的および技術的な進展が患者ケアに与える影響の理解が妨げられ、また、最適ではない診療が続く可能性がある。本研究では、2010年から2021年にかけてオランダの一次医療における新規診断COPD患者の初期薬物治療の傾向を分析することを目的とする。
方法
反復横断研究をPHARMO GPデータベースを用いて実施した。このデータは、オランダのPHARMOデータネットワーク内で一般医が管理する個人の電子カルテから抽出された。診断時に40歳以上で、国際一次医療分類コードCOPD(R95)を持つ患者を対象とした。初期薬物治療は診断後90日以内に処方された最初の処方に基づいて特定された。診断を受けた患者の中で特定の治療を受けた個人の年次割合を計算し、2021年のオランダ人口構造に基づいて年齢と性別で直接標準化を行った。傾向分析はJoinpoint回帰を用いて実施した。
結果
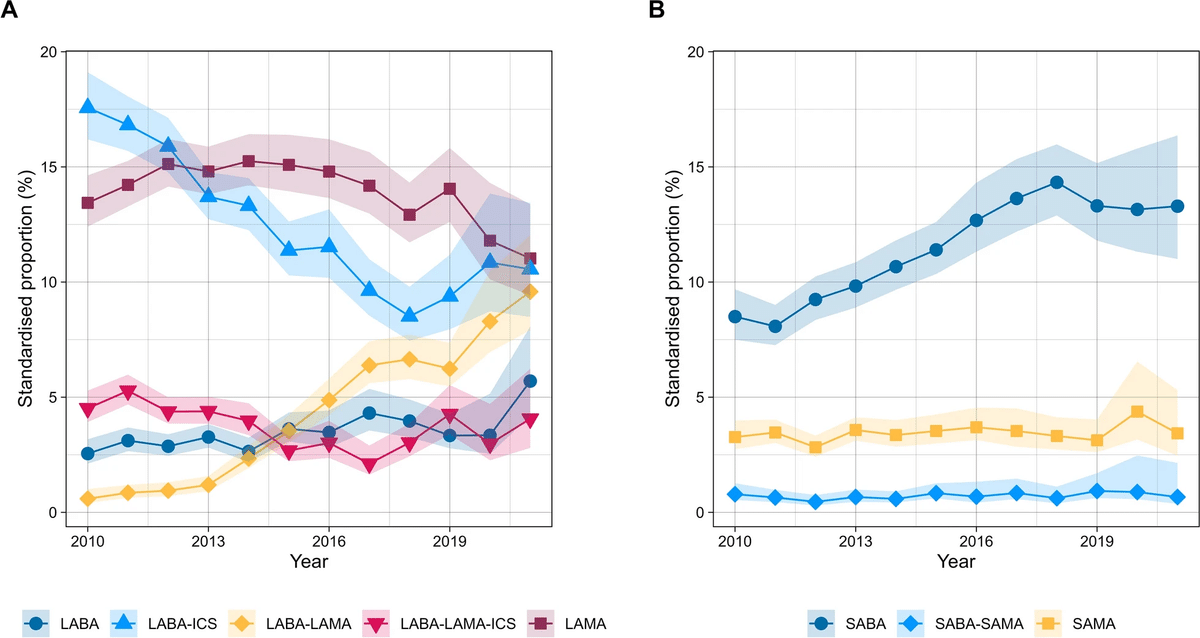
対象者は合計54,628人(年齢中央値[IQR]: 65歳 [57–73歳]、男性53.7%)であり、そのうち36.4%は診断後90日以内に呼吸器薬を処方されておらず、4.2%が他の治療を受けていた。傾向分析により以下が明らかになった:
LAMA単剤療法は2010年の13.4%から2015年の15.1%に増加した後、2021年には11.0%に減少。
LABA-ICS療法は2010年の17.6%から2018年の8.5%に減少し、その後は横ばい。
LABA-LAMA療法は2010年の0.6%から2021年には9.6%と急増。
LABA単剤療法は2010年の2.6%から2021年の5.7%に増加。
トリプル療法は一定の割合を維持。
SABA(短時間作用性β2刺激薬)のみの治療は2010年の8.5%から2018年の14.3%に増加し、その後安定。SAMAおよびSABA-SAMAの使用率は一貫して低いままだった。
結論
2010年から2021年にかけてCOPD初期薬物治療の変化は、新しい吸入器の導入や管理戦略の更新を反映していると考えられる。しかし、診断後も一般医からの処方がない患者が相当数存在することが明らかとなり、この原因のさらなる調査が必要である。
序文
COPDは世界で3番目の死亡原因であり、2050年までに障害原因として4番目になると予測されている。
多くの医療システム、例えばオランダでは、COPD患者の診断と管理は主に一般医(GP)が行い、重症例は専門医に紹介される。
薬物療法はCOPD管理の基盤であり、症状の軽減、肺機能の改善、悪化のリスクや頻度の減少を目的としている。
実際の臨床現場では吸入療法の開始が遅れることや吸入ステロイド(ICS)の過剰使用が多く見られる。
一次医療における処方傾向は十分に研究されておらず、COPD管理の最適化や科学的・技術的進展が患者ケアに与える影響の理解を妨げている。
この知識の欠如は、最適ではない治療実践を継続させ、患者の予後に悪影響を与える可能性がある。
本研究の目的は、2010年から2021年までのオランダ一次医療における新規診断COPD患者の初期薬物治療の傾向を分析することである。
研究方法
研究デザインと参加者
RECORDガイドラインに基づき、観察研究のデータを用いた反復横断研究を実施。
2010年1月1日から2021年12月31日までのPHARMO GPデータベースを使用し、オランダ国内800以上の診療所からの電子カルテデータを分析。
対象者は、40歳以上でCOPD診断(ICPC-1コードR95)を受け、診断前後90日間のフォローアップデータがある患者。慢性気管支炎(R91.01)を併発していても対象可。気管支拡張症や喘息など他の呼吸器疾患を持つ患者は除外。
薬物治療の分類
COPDの初期薬物治療は診断後90日以内に処方された薬物で判定。
使用薬物はATCコードR03(吸入薬および全身薬)を基準に分類。
初期治療は以下に分類:
緩和療法: 短時間作用性β2刺激薬(SABA)、短時間作用性抗コリン薬(SAMA)、SABA-SAMA併用。
維持療法: 長時間作用性β2刺激薬(LABA)、長時間作用性抗コリン薬(LAMA)、LABA-LAMA併用、ICS含有治療(LABA-ICS、LABA-LAMA-ICS)。
その他または呼吸器関連薬なし。
全身薬や非呼吸器薬(心血管系、代謝系、精神系、消化器系薬)は診断前後90日間の処方状況を分析。
統計分析
毎年の治療割合を診断年の患者総数で割り算出。
2021年のオランダ人口構造に基づき年齢(5歳刻み)および性別で直接標準化。
Joinpoint回帰分析を用いて時間的傾向を評価。年次割合の変化率(APC)を95%信頼区間付きで報告。
分析と可視化はR(バージョン4.2.2)を使用。
副次分析
年齢層(40–64歳、65–79歳、80歳以上)および性別で傾向が一貫しているかを検証(Bonferroni補正を適用)。
診断後90日以内に薬物治療を受けていない患者について、以下を評価:
診断前90日間に処方があったか。
診断後91–180日間に処方があったか。
181–365日間に処方があったか。
結果
対象者とデータ
COPD患者54,628人(中央値65歳、IQR: 57–73歳)を分析。男性53.7%。
診断後90日以内に呼吸器薬を受けた患者は63.6%(34,768人)、36.4%(19,860人)は受けていなかった。
呼吸器薬を受けていない患者のうち、90日前に処方があったのは16.4%、診断後180日間未処方は82.5%、1年後も未処方は80.1%。
治療の内訳
維持療法:
LAMA単剤療法: 17.3%、LABA-ICS: 13.7%、LABA-LAMA-ICS: 4.4%、LABA-LAMA: 4.3%、LABA単剤療法: 3.8%。
緩和療法:
SABA: 11.1%、SAMA: 4.1%、SABA-SAMA: 0.8%。
その他治療(ICS単剤療法含む): 4.2%。
非呼吸器薬の処方
診断時点で74.6%が心血管系薬(抗血栓薬: 45.8%、RAS系薬: 40.4%、β遮断薬: 35.8%、利尿薬: 26.5%)を受けていた。
酸関連疾患薬: 50.4%、脂質修正薬: 45.3%、精神薬: 35.9%、糖尿病薬: 14.1%。
処方傾向の時間的変化
LABA単剤療法: 2010年2.6% → 2021年5.7%(年次変化率[APC]: +4.1%, 95% CI: 0.6, 7.3)。
LAMA単剤療法: 2010年13.4% → 2015年15.1% → 2021年11.0%(APC: −4.7%, 95% CI: −10.5, −2.7)。
LABA-LAMA: 2010年0.6% → 2021年9.6%(APC: +12.1%, 95% CI: 3.2, 18.7)。
LABA-ICS: 2010年17.6% → 2018年8.5%(APC: −8.5%, 95% CI: −11.9, −7.1)、以降変化なし。
トリプル療法: 2010年4.5% → 2021年4.1%(APC: −2.3%, 95% CI: −11.6, 1.8)。
SABA単剤療法: 2010年8.5% → 2018年14.3%(APC: +7.6%, 95% CI: 6.6, 9.0)、以降安定。
SAMAおよびSABA-SAMA: 一貫して低率(SAMA: 3.3% → 3.4%、SABA-SAMA: 0.8% → 0.7%)。
性別・年齢差
LABA-ICSおよびLABA-LAMAの傾向は性別間で差あり。
LAMA、LABA-LAMA-ICS、SABA-SAMAは年齢による差が認められたが、性別による差はなかった。
SABAとSAMAは性別および年齢で差が認められた。

Discussion要約
初期薬物治療の変化
COPD初期治療にはLAMA単剤療法とLABA-ICSが多く使用されてきたが、近年減少傾向にある。
LABA-LAMA治療が大幅に増加し、ICSの適切な使用を重視する動きが影響している。
LABA-LAMA治療は、増悪リスクを低減する効果がLABA-ICSより優れていることが研究で示された。
トリプル療法
2010年から処方されていたが、当初は第一選択治療として推奨されていなかった。
GOLDガイドラインに反して初期治療として使用されるケースが多い。
処方遅延の課題
診断後90日以内に呼吸器薬を処方されない患者が36%に上り、1年後も処方を受けない患者が多い。
吸入療法の遅延は増悪リスクや肺機能低下を招き、患者の生活の質を低下させ、医療費を増大させる可能性がある。
オランダのNHGガイドラインでは、軽症患者に対して必要に応じてSABAやSAMAを使用することを推奨しているが、これが処方遅延の一因と考えられる。
ICS単剤療法の問題
一部の患者にICS単剤療法が処方されており、これはCOPD治療では推奨されていない。
診断コードの不正確さや診療の最適化不足が原因の可能性がある。
年齢と性別の違い
年齢層や性別による処方傾向の違いが観察され、処方バイアスの存在が示唆される。
患者の症状負担や増悪歴が要因である可能性もあるが、さらなる調査が必要。
併存疾患の管理
診断時点で多くの患者が既に併存疾患の治療を受けており、COPD治療の遵守や予後に影響を与える。
併存疾患はCOPDと共通のリスク因子を持つ場合が多く、患者の全体的な健康状態への影響が示唆される。
研究の強みと限界
PHARMOデータはオランダの一般人口を代表し、包括的な薬物記録を提供する点で強みがある。
一方で、専門医との共同管理やPHARMO範囲外の診療所からの処方情報が欠如しており、診断の確認には肺機能データが不足している。
