
【新人PTとベテランPTの対話で学ぶ】 腰痛アプローチを変える「生物心理社会モデル」
みなさんこんにちは!
Instagramとnoteで腰痛に関する情報を発信している理学療法士の
「斎藤将司」です。
この記事を最後まで読むことで「生物心理社会モデル」について理解し、説明、実践できるようになります!
それでは「生物心理社会モデル」について一緒に学んでいきましょう!
これはある熱意ある新人PTが先輩PTへ質問しに行った時の話である
はじめに
新人PT
「先輩、外来で腰痛の患者さんを診ていると、画像検査では大きな異常がないのに痛みが長引くケースが多くて悩んでいます。筋力強化を頑張ってもらっているはずなのに、思うように改善しなくて…。やはり何か足りないんでしょうか?」
ベテランPT
「腰痛には『生物学的要因』だけじゃなく、『心理的・社会的要因』が関わっていることが多いんだよ。そこを総合的に捉える“生物心理社会モデル(BPSモデル)”を知っておくと、患者さんの痛みの背景や改善しない理由が見えてくるはずだ。」
【SECTION 1】生物心理社会モデル(BPSモデル)とは?
1-1 なぜ必要? 腰痛における“痛みの不一致”
新人PT
「先生、学校でもBPSモデルを習ったことはあるんですが、実際の臨床では筋力評価や徒手療法が中心になりがちで…。心理面や環境面はどう踏み込めばいいのかわからなくて躊躇してしまいます。」
ベテランPT
「わかるよ。だけど、画像上の異常が軽くても強い痛みを感じる患者さんや、大きなヘルニアがあっても症状がさほどない患者さんを見ていると、身体面だけでは説明しきれないことに気づくだろう? そのギャップを埋めるのがBPSモデルなんだ。」
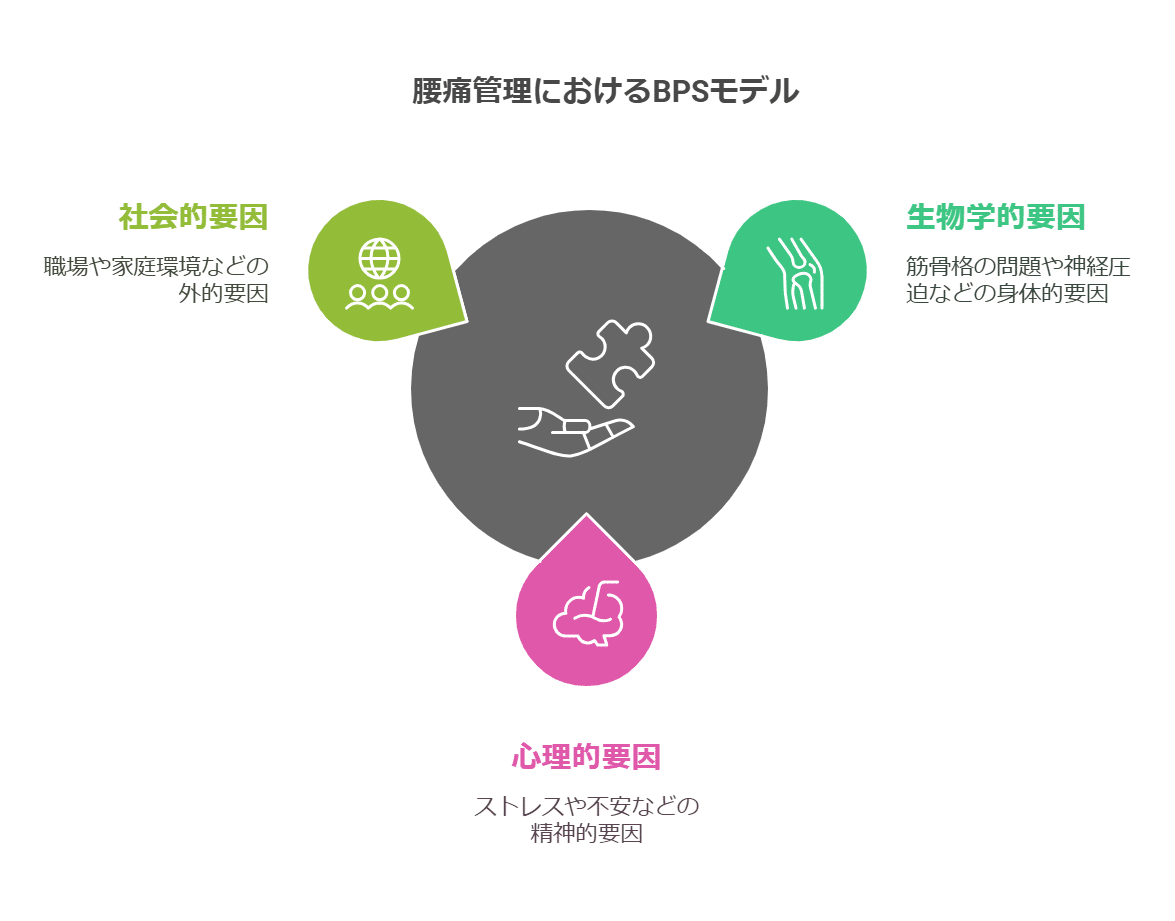
1-2 BPSモデルの3つの軸
Biological(生物学的要因)
筋・骨格の異常、椎間板変性、神経圧迫など“身体構造”に関わる問題
Psychological(心理的要因)
ストレス、不安、うつ傾向、破局的思考(痛みに対する恐怖感など)
Social(社会的要因)
職場や家庭環境、人間関係、経済的問題、文化的背景
ベテランPT
「患者さんの“心・カラダ・環境”を総合的に把握するのがBPSモデル。痛みの原因や慢性化する要因が立体的に見えてくるよ。」
臨床メモ~自分自身の経験~
自分自身臨床6年目ですが、総合病院勤務時は術後の患者様が多く初回の対応にはとても気を付けていました。
特に信頼感や安心感を気にしていました。1年目のころから自分が術後で色々不安な時どんな対応されたら嬉しいのか?を考えていました。
色々試しましたが正直正解は無かったです…
しかし、表情・共感・声のトーン・距離感は本当に大事にしていました。
【SECTION 2】新人PTが陥りがちな落とし穴
2-1 症例ミニストーリー:構造的異常が軽いのに痛みが強いAさん
症例紹介:Aさん(40代女性)
仕事:デスクワークが中心で、最近業務が増えて残業が多い
家族構成:中学生の子どもと二人暮らし。家事・育児を一手に担っている
主訴:腰痛が半年以上続いており、最近は痛みで眠りが浅い
画像所見:腰椎の軽度変性のみ。大きなヘルニアは見つからない

Aさんは筋力テストで大きな問題はなく、レントゲンでも「年相応の変性」と言われる程度。それでも痛みを強く訴え、夜は疲れと不安でなかなか寝付けない状態が続いていました。
新人PT
「Aさんの場合、最初は『軽度変性だから運動療法で改善するかな』と思っていたんです。でも、実際は痛みがすぐに増悪してしまい、通院をたびたびキャンセルされることも…。どこが原因なんでしょうか?」
ベテランPT
「Aさん、仕事量の増加と家庭の負担で相当ストレスを抱えているかもしれないね。さらに『痛みが続くと、働けなくなるのでは』という不安や、家族に迷惑をかけたくない気持ちもあるだろう。こうした心理的要因・社会的要因が、実際の痛みを強めているケースは少なくないよ。」
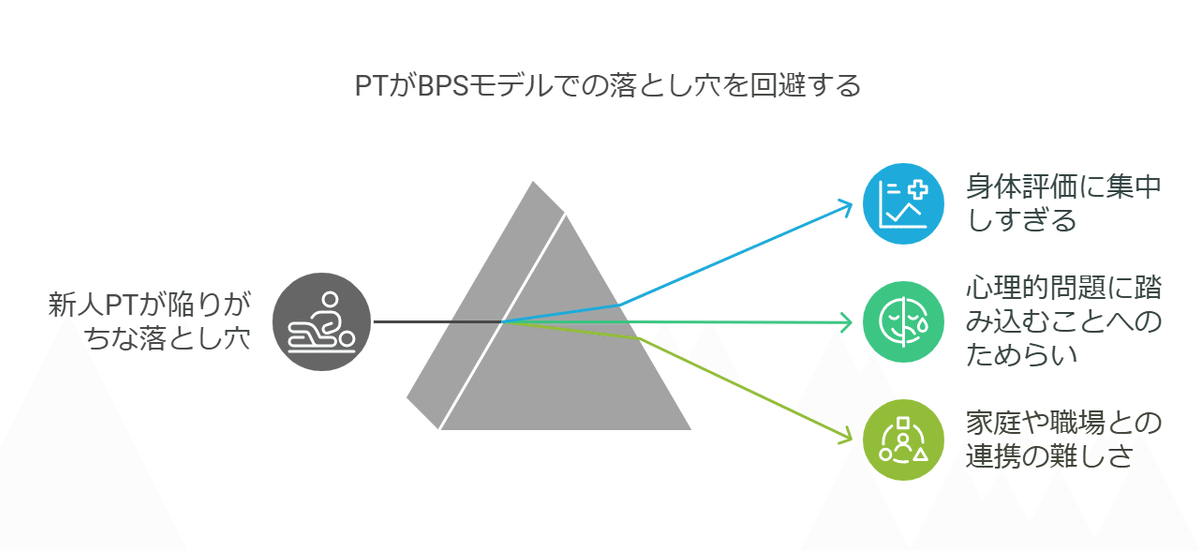
2-2 心理・社会面を見落としがちな理由
身体評価だけで忙しい
可動域や筋力測定、徒手検査に時間をかけると、ついストレス状況や生活背景のヒアリングが後回しになる。
心理的問題に踏み込む勇気が持てない
「患者さんのプライベートに踏み込みすぎるのは失礼かな…」と遠慮してしまうことがある。
職場や家庭への連携が難しい
どうやって家族や職場に“腰痛への配慮”を伝えればいいのか、具体的な方法がわからない。
【SECTION 3】BPSモデルを用いた腰痛アプローチの流れ
3-1 ステップ1:問診で“心理・社会的要因”を拾う
例:問診票で追加できる質問
「最近、大きな生活環境の変化やストレスはありますか?」
「痛みが強いときに、不安や恐怖感を抱くことはありますか?」
「日常生活や家事・お仕事で困っていることはありますか?」
新人PT
「このあたりの質問なら、自然に患者さんの生活背景を聞き出せそうです。最初のうちは聞くのが難しいかもしれませんが、何回か患者さんと会話を重ねて、徐々に深掘りする形でもいいですよね。」
3-2 ステップ2:身体評価+認知・行動評価
FABQ(Fear-Avoidance Beliefs Questionnaire)の導入
「腰痛に対する恐怖心」や「活動回避の思考」を数値化し、患者さんにも説明しやすくする。
質問例:「仕事中に腰痛が悪化するのでは?と思う」「痛みがあってもできるだけ動いたほうがいいと考える」など。
ベテランPT
「FABQはあくまでツールの一つだけど、患者さんが『痛みをすごく恐れているのか』『ある程度受け入れているのか』を客観的に把握する助けになるよ。点数を基に『今のままだと恐怖心が強くて動きにくくなるね』と説明すると、患者さんも納得しやすい。」
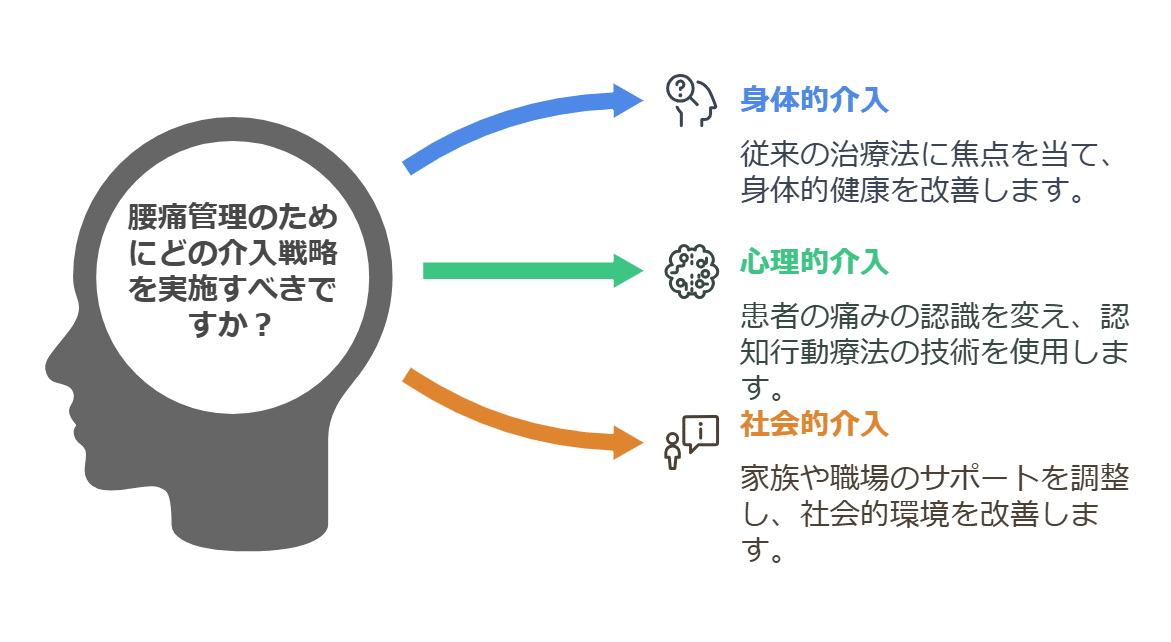
3-3 ステップ3:多角的な治療アプローチ
身体的介入
エクササイズ、徒手療法、姿勢指導など、従来の理学療法をしっかり実施。
心理的介入(CBT的アプローチ)
痛みのメカニズムを“漫画”や“イラスト”で説明して、痛みに対する破局的思考を少しずつ緩和する。
患者さん自身が「痛みの記録」を付け、どんな動作やどんな思考のときに痛みが増すかを自覚してもらう。
声かけ例:
「痛みがあるときに“絶対に悪化してしまう”と考える癖がありませんか?」
「“もしかしたら動いたほうがラクになるかも”と思ってみませんか?」
社会的介入
家族への説明:家庭での負担が大きい場合、患者さんが適度に休息を取れるよう環境を調整する。
職場へのフィードバック:主治医や産業医と連携し、仕事の量や姿勢のサポートを検討してもらう。
新人PT
「こう聞くと、私一人では難しそうですけど、家族や職場、他職種と連携すれば改善できる余地が大きいんですね。心理面に踏み込むのも、一つひとつの声かけや説明の仕方を工夫すれば挑戦できそうです。」
3-4 ステップ4:再評価とフィードバック
痛みスケールやFABQを定期的に再測定。小さな変化でも患者さんと共有し、前向きなフィードバックを行う。
「今週はご家族に手伝ってもらえたみたいですが、どうでした?」と尋ね、生活面の変化を聞き取る。
患者さんの心情が大きく変わった場合には、新たなアプローチ(心理士の紹介やさらに踏み込んだ職場調整など)を検討する。
【SECTION 4】具体的な心理的アプローチ・多職種連携の例
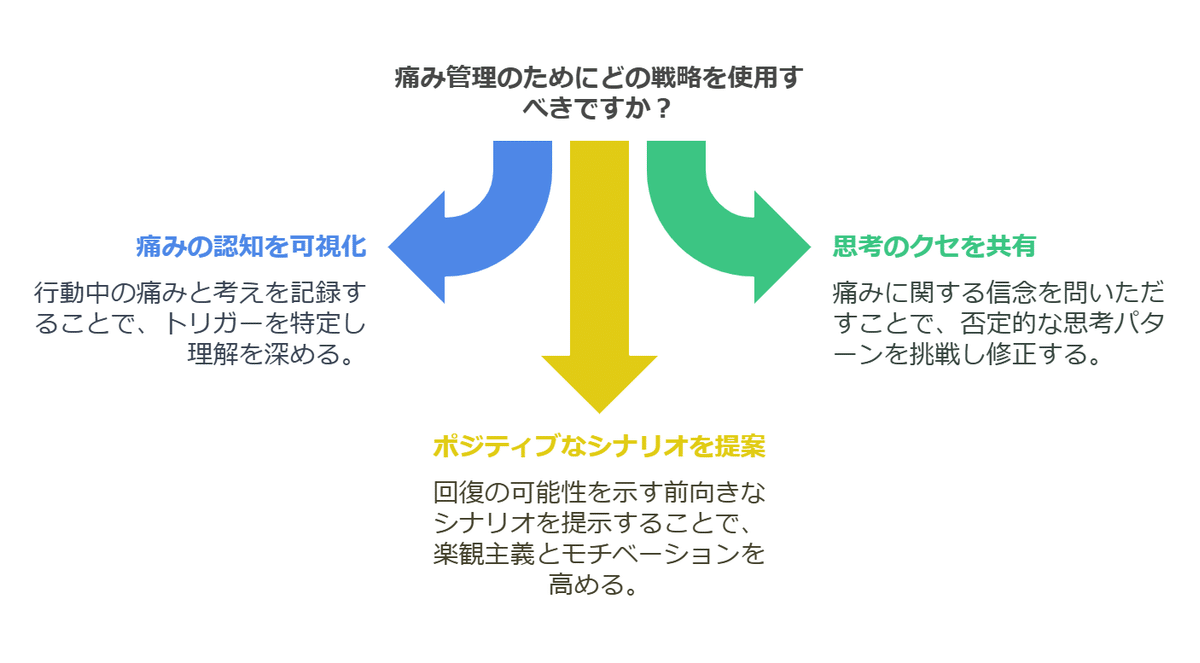
4-1 CBT的アプローチの簡単ステップ
痛みの認知を可視化
例:「痛みが出る動作」や「そのとき考えていること」をメモに書いてもらう。
思考のクセを共有
例:「痛みがあると‘もう一生治らない’と思っている」と自己申告→「本当にそうなのか?」「根拠は何か?」と一緒に考える。
ポジティブなシナリオを提案
例:「実は徐々に動いた方が、筋力が回復して痛みが改善する可能性もある」と説明。
ベテランPT
「理学療法士だからと言って、“心理学のプロ”のように振る舞う必要はないんだ。ただ、『痛みの考え方を振り返ってみましょう』と提案して、患者さんの不安感を軽くするだけでも効果があるよ。」
【SECTION 5】実践のための“小さな第一歩”
問診を少しだけ変える
カルテに「最近のストレス度」や「家庭・仕事での負担」の欄を作り、聞き取るクセを付ける。
FABQや簡易ストレスチェックを導入
点数が高い場合、「痛みを怖がりすぎていないか?」を患者さんと話し合う機会を作る。
説明用の資料を用意する
痛みのメカニズムをイラスト化したシートを常備し、5分程度で患者さんにレクチャーする。
家族・職場の連携が必要な患者は先輩や他職種に相談
一人で抱え込まず、医師や心理士、先輩PTに「こういうケースで困っています」と声をかける。
ベテランPT
「新人のうちは、“心理面の評価を絶対に完璧にやらなきゃ”と気負わなくて大丈夫。1~2つの新しい質問を増やしてみるとか、患者さんに短い説明をするところから始めればOKだよ。」
まとめ
腰痛は、**身体(Biological)**だけでなく、**心理(Psychological)と社会(Social)**の要因が複雑に絡み合って痛みを生み出すことがあります。新人PTにとっては、まず筋力評価や可動域検査といった“身体面”をしっかり行うことも大切ですが、そこに「ストレスはないか?」「痛みに対して過度な恐怖を持っていないか?」といった視点を加えるだけでも、患者さんの改善スピードやモチベーションが大きく変わってくるはずです。
参考文献・論文(PT向け厳選)
Bevers et al. (2016)
Pain: The Biopsychosocial Model of the Assessment, Prevention, and Treatment of Chronic Pain多職種連携&心理的評価を含めた慢性腰痛マネジメントを提唱。
Smeets et al. (2006)
Active components in physiotherapy treatment of patients with chronic low back pain: a systematic reviewエクササイズ+認知行動療法の有効性について詳述。
Gatchel et al. (2007)
The biopsychosocial approach to chronic pain: scientific advances and future directions慢性腰痛を多面的に捉える重要性を科学的に検証したレビュー。
Nicholas et al. (2020)
Implementation of the biopsychosocial model in routine physiotherapy practicePTがBPSモデルを導入するための具体的プロトコルや患者教育の事例を紹介。
おわりに
腰痛は、単なる筋骨格系の問題だけに終始せず、患者さんの心理・社会的背景を含めてトータルに見ることで、“長引く原因”を明らかにし、再発を予防しながら改善を目指す” アプローチが可能になります。若手PTの皆さんが、少しずつでもこの生物心理社会モデルを意識してみることで、より幅広い視点を持てるようになるはずです!
