
61 リウマチ性疾患の画像診断 Firestein & Kelley's Textbook of Rheumatology, 11/e 61 Imaging in Rheumatic Diseases リウマチ性疾患の画像診断
キーポイント
・炎症性関節疾患における画像診断の実際
A. 末梢関節
臨床での使用:
- RA、PsA、JIAの診断を確定する:X線撮影、MRI、超音波検査
- 炎症性関節疾患が疑われるが確定診断には至っていない場合、および成人または小児の初期の炎症性関節疾患(滑膜炎、蹄炎、骨びらんなどの有無の検出による)の診断の補助:X線撮影、MRI、超音波検査。
- 疾患活動性のモニタリング:MRI、超音波検査
- 関節の構造的損傷のモニタリング:X線撮影、MRI
- 早期RA患者の予後層別化の補助:X線撮影、MRI、超音波検査、DXR(USとDXRは、有望だがより多くのデータが必要 DXR・・デジタルX線画像分析)
- 真の寛解の有無を定義するのに役立つ:MRI、超音波検査
- 関節、滑液包、腱鞘の吸引と注射のガイド:超音波検査
臨床研究での使用:
- RA試験における関節の構造的損傷の評価:X線撮影、MRI
- 新規化合物の抗炎症効果を評価する:MRI、超音波検査
- 進行の可能性が最も高い患者の試験前の選択(「エンリッチメント」):X線撮影、MRI。
B. 軸関節
臨床での使用:
- AS/SpA/JIAの軸索病変の診断を確定する:X線検査とMRI検査
- 疾患活動性のモニタリングMRI
- 関節の構造的損傷のモニタリング:X線撮影、MRI、CT(CTは可能だが放射線被爆のため使用は限定的)
臨床研究での使用:
- AS/SpA/JIA試験における構造的進行の評価:X線撮影、MRI
- 新規化合物の抗炎症効果を評価する:MRI
- 進行の可能性が最も高い患者の試験前の選別:X線撮影、MRI
はじめに
・何十年もの間、リウマチ学における画像診断といえば、従来のレントゲン撮影(X線撮影)と同義であった。しかし、MRIや超音波検査を含む新しい画像診断法や新しい核医学技術により、画像診断で得られる情報の量と範囲は劇的に増加した。
・本章では、関節リウマチ(RA)、乾癬性関節炎(PsA)、強直性脊椎炎(AS)、その他の軸性脊椎関節炎(SpA)、痛風、若年性特発性関節炎(JIA)、変形性関節症(OA)などの炎症性関節疾患に焦点を当てる。
X線写真(radiography)
キーポイント
・比較的安価で入手しやすく、信頼性も高い。
・骨の損傷や、関節腔の狭小化を通じて間接的に軟骨の損傷に関する情報を提供するが、軟部組織の変化については感度も特異性もない。
・所見は、RA、AS、SPA、PsA、OAを含む多くのリウマチ性疾患の分類基準の重要な部分である。
・関節炎における最初の画像検査となることが多い。
・炎症性関節疾患や変性関節疾患(OAなど)における構造的損傷の進行を追跡するのに使用できるが、MRIよりも変化に対する感度が低い。
・主な欠点は、特に軟部組織の変化に対する感度が低いことである。
Pearl:X線写真は電離放射線を使用するが、特に高齢の患者においては、比較的安全であると考えるべきである。
comment:Although radiographs use ionizing radiation, they should be regarded as relatively safe, especially in older patients.
・例外は脊椎のX線撮影であり、体幹を透過するため線量が高くなる。
・日本で普通に生活していると年間2.1mSv、胸部X線は1回で0.06mSv程度です。下表をみると椎体、特に腰椎側面は線量が非常に多いようです。圧迫骨折の疑いで頻回に腰椎を撮影するのは考えものかもしれません。




Pearl:RAでは辺縁性びらん(bare-area erosion)に加え、圧縮性びらん(compressive erosion)と表面性びらん(surface erosion)がある
comment:In addition to bare-area erosions, two other types of erosions have been described in RA. Compressive ero- sion refers to remodeling of inflamed and osteoporotic bone with gradual invagination of one bone into another typified by protrusio acetabuli of the hip (Fig. 61.1E). Surface erosion of bone may also be seen usually resulting from inflammation of an adjacent tendon sheath, and a typical location for this is at the outer mar- gin of the ulnar styloid process secondary to extensor carpi ulnaris tenosynovitis.
・RAでは、bare areaびらんに加えて、2つのタイプのびらんが報告されている。圧縮性びらんとは、炎症を起こし骨粗鬆症となった骨が、股関節の寛骨臼突出部に代表されるように、徐々に別の骨に入り込んでいくようなリモデリングを指す。骨の表面びらんは、通常、隣接する腱鞘の 炎症によって生じるが、その典型的な部位は、 尺骨茎状突起の外縁部である。
・圧縮性びらんは、つまり股関節のRAの炎症によって中心性脱臼をおこしたものということになります。
・軟骨下の放射線透過領域はRAでよくみられ、嚢胞、ジオード、偽嚢胞と呼ばれることが多い。これらは、パンヌスの骨内進展、あらゆる種類の骨への損傷、または真の骨内リウマチ結節の結果として生じる。機械的要因によって発生が促進され、非常に大きな嚢胞性病変が肘、大腿骨頸部、膝にみられることがあり、時に病的骨折を誘発する。
・軟骨下骨嚢胞って日常診療でけっこう見る気がしますが、RAではパンヌスやリウマチ結節そのものを見ているとは、びっくりでした。
・X線で正面、つまり関節腔の中央にびらんがあるとどう見えるのか、よく考えたらMCP関節で、正面で見えない骨びらんが、斜位やボールキャッチ位でみえるので、中央の骨びらんは正面からは見えない、のでしょう。おそらく。。
Myth:関節腔の狭小化は、RAもOAも同様に生じる
Reality:In many cases, the inflammatory processes result in progressive destruction of articular cartilage, which in turn causes the radiographic find- ing of concentric joint space narrowing. This is usually diffuse in RA as all the cartilage is involved at the same time, and this feature may allow differentiation from the focal or asymmetric type of joint space loss that occurs with degenerative disorders.
・関節腔の病変はRAに特徴的である。多くの場合、炎症過程によって関節軟骨の破壊が進行し、その結果、X線所見として同心円状に関節腔が狭くなる。RAでは通常、すべての軟骨が同時に破壊されるため、関節腔の狭小化はびまん性であり、この特徴により、退行性疾患(注:OAなど)にみられる限局性あるいは非対称性の関節腔狭小化との鑑別が可能である。
・通常のOAでは内側裂隙狭小化がメインであり、ほとんどがO脚を呈します。RAの膝病変は、均等に裂隙狭小化したり、外側裂隙狭小化によるX脚になることがあります。
Pearl:頸椎病変は、主に重度の末梢性RAを有するリウマトイド因子陽性患者において、罹病後数年経過した後に生じ、激しい疼痛、不安定性、最終的には脊髄圧迫を引き起こすことがある
comment:Cervical spine involvement is common in RA and merits specific attention. It occurs mainly after several years of disease in rheumatoid–factor-positive patients with severe peripheral RA, and may cause severe pain, instability, and, ultimately, spinal cord compression.
・頸椎全体に異常がみられることも多いが、上部頸椎が最も侵されやすい。上部頸椎の変化には、歯状突起(歯状突起)びらんや環軸椎亜脱臼が含まれる。横靭帯の弛緩や断裂が原因となる。垂直亜脱臼(頭蓋底沈下として知られる)は、現在ではめったに見られないが、脳梁が大後頭孔を突き破って突出し、神経構造を圧迫することがある。
・頸椎の十分なX線画像評価には、屈曲位と伸展位の側方画像が必要であり、頸部痛を有するすべてのRA患者に実施すべきである。屈曲-伸展位は、環軸ついの不安定性の程度を示すために特に重要である。MRIは、脊髄圧迫を含む頸椎の病変を補足す るのに有用である。
・RA患者は初診時に手足のX線写真をルーチンで撮像していますが、私は頚椎X線もベースラインとして撮像していることが多いです。開口位、側面の屈曲・伸展位の3点としています。
Pearl:ACR/EULAR 2010分類基準では、RAに典型的な骨びらんと少なくとも1つの臨床的腫脹関節を認める患者は基準を満たし、RAと分類される
comment:Radiography also has a role in the recent ACR/European League Against Rheumatism (EULAR) 2010 classification criteria, as patients who display bone erosions typical for RA plus at least one clinically swollen joint fulfill the criteria and are classified as RA
・1箇所以上の関節腫脹+典型的な骨びらん(marginal erosion)で、RAと分類してよい、というわけです。が、乾癬患者でもmarginal erosionっぽい骨びらんをみることはあるので、なかなか難しいところです。
Myth:強直性脊椎炎の椎体病変は、腰椎に多い
Reality:Radiographic reports indicate that the lumbosacral and thoracolumbar junctions are first affected, whereas the MRI literature clearly indicates a predilection for early involvement of the mid-thoracic spine, an area that is extremely difficult to evaluate radiographically.
・脊椎の初期病変部位に関する従来の記述は、X線撮影では脊椎の多くの部位を十分に描出できないため、非常に大きな影響を受けている。X線写真による報告では、腰仙部および胸腰部の接合部が最初に侵されるのに対し、MRIの文献では、X線写真による評価が極めて困難な中部胸椎が早期に侵される傾向があることが明らかである。
・頸椎が最初に侵されることは稀であるが、女性では時折起こることがあり、また、仙腸関節に重大な病変がない場合に脊椎疾患が起こることは稀である。
・ちなみに、脊椎におけるASの初期のX線所見は、椎体終板の前方角にある付着部における限局性硬化("Shiny corner")とびらん("Romanus lesion")が特徴です。Romanus lesionはMRIのほうが感度が高く検出されます。椎骨の前縁は、正常な凹みを埋める新生骨の骨膜増殖や、前上方および前内方椎体縁のびらんにより、直線状または "四角形 "に見えることがあり、これは”Squaring”と表現されます。この観察は、正常な椎骨が常に前方に凹んでいる腰椎ではっきりとみられます。
・Romanus lesionは、椎体の前方か後方の角に、STIRや脂肪抑制造影T1強調画像における骨髄浮腫を示す高信号としてみられます。健常人も1、2箇所認めることはあります(Ann Rheum Dis 2020; 79 :186–192.)。
・SpA患者の67%でromanus lesionがみられ、3カ所以上に認めて骨棘・Schmorl結節を認めなければ特異度81%で、40歳以下の患者であれば特異度97%に達すると報告されています。(Arthritis Rheum 2009; 60:1331–1341)
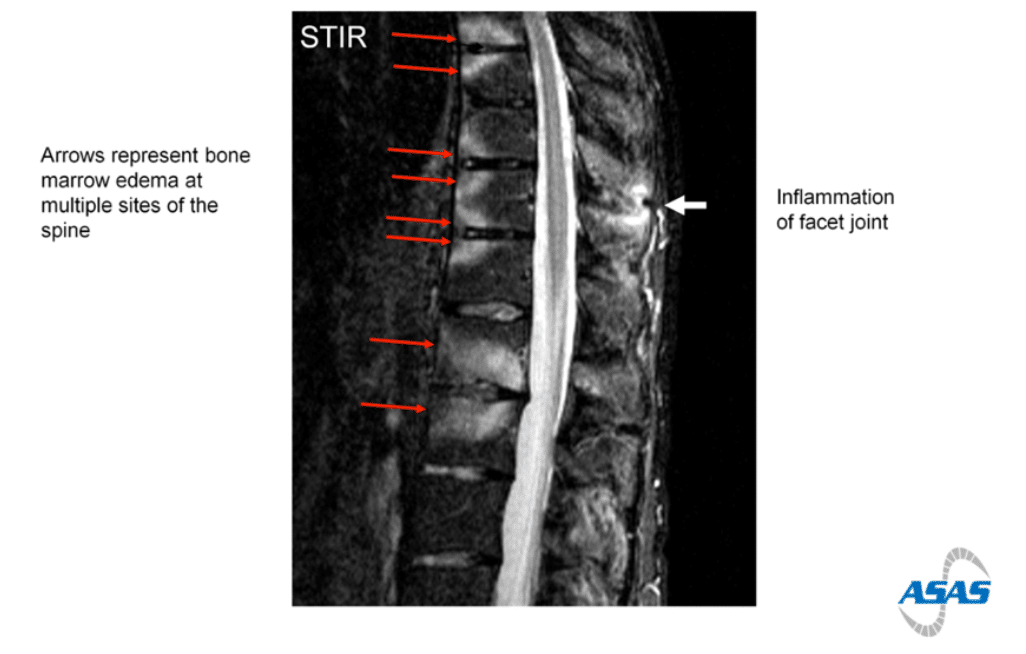
Myth:強直性脊椎炎をはじめとした軸性脊椎関節炎の脊椎X線は、構造変化・骨棘のモニタリングのために年1回程度で撮像する
Reality:Conventional radiography of the sacroiliac joints and/or spine may be used for long-term monitoring of structural damage, particularly new bone formation, in axial SpA. If performed, it should not be repeated more frequently than every second year. MRI may provide additional information.
・仙腸関節および/または脊椎の従来のX線撮影は、軸性SPAの構造的損傷、特に新生骨の形成の長期モニタリングに使用できる。実施する場合は、2年毎以上の頻度で 繰り返すべきでない。MRIは付加的な情報を提供する。
・実際はX線のフォローよりもMRIのフォローの方が情報が多いと思いますが、こちらもフォローアップの適切な期間は不明です。MRIで活動性炎症を示す骨髄浮腫があることは、axial SpA患者に対するTNF阻害剤の有効性の予測因子として期待されています。臨床症状、CRPなどの炎症マーカーに加えて、MRIでの骨髄浮腫があれば、TNF阻害剤(今は、IL17阻害剤やJAK阻害剤も使用可能です)の開始を後押しする、ということでしょうか。
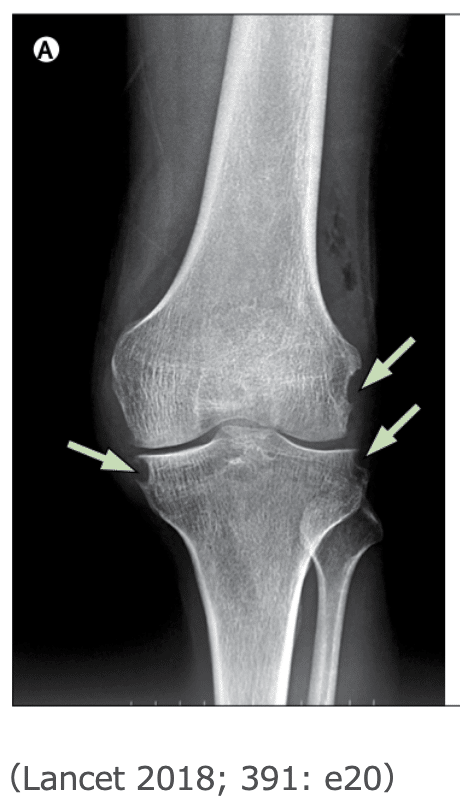
Pearl:ピロリン酸関節症(pyrophosphate arthropathy)では膝蓋大腿関節、橈側手根関節、第2~3MCP関節が典型的な病変部位である
comment:The patellofemoral joint and, in contrast to OA, radiocarpal and the second to third MCP joints, are typical sites of involve- ment in pyrophosphate arthropathy.
・MCP関節がOAに罹患することはまれであり、OAに罹患してもその分布は左右対称であることはまれで、片側性であることが多い。通常の標的部位に加えて、非荷重関節や仙腸関節にも関節炎性変化が観察されることがある。
・ピロリン酸関節症は、神経障害性骨関節症(偽シャルコ)に類似した、広範かつ急速な軟骨下骨の崩壊と関節内遊離体を伴う断片化を伴うことがある。
・股関節や膝関節の術後(THA、TKA)、脊椎術後で疼痛が残存していたり、微妙に炎症反応が残っている症例に、コルヒチンをトライすると劇的に効く方にしばしば遭遇します。ちょっと違和感のあるOAでは、一度CPPDの関与を考えてみてもいいと思います。
Pearl:結核などの肉芽腫性感染では、Phemisterの3兆候がみられる
comment:With granulomatous infections, the characteristic triad (Phemister’s triad) of radiographic findings are marked osteoporosis, marginal erosions, and absent or mild joint space narrowing. Periostitis and bone production are less common.
・肉芽腫性感染では、X線所見の特徴的な三徴候(Phemisterの三徴候)として、著明な骨粗鬆症、辺縁びらん、関節腔の狭小化がないか軽度である。骨膜炎や骨産生はあまりみられない。
コンピュータ断層撮影(Computed Tomography:CT)
キーポイント
・主に軸骨格の骨異常、すなわちびらん、硬化、新生骨形成、骨折の検出に有用。
これらの目的には、X線やほとんどの場合MRIよりも感度が高い。
・axial病変(椎体)における役割は、電離放射線の量が比較的多いために制限されている。
・X線が不鮮明でMRIが使用できない場合を除き、臨床で使用されることはまれである。
・主な欠点は、軟部組織の変化に対する感度が低いこと、電離放射線の被曝量が多いこと
Pearl:仙腸関節の低線量CT(Low-dose CT: LDCT)による被ばく線量はX線撮影と同程度である
comment:the technology continues to evolve and low-dose CT (LDCT) is becoming more common with itera- tive reconstruction techniques that reduce the radiation exposure by about 80%.59 Exposure dose from LDCT of the sacroiliac joints is similar to radiography and should probably replace radiography as a first line test in many cases
・低線量CT(LDCT)は、放射線被曝を約80%低減する反復再構成技術により一般的になりつつある。仙腸関節のLDCTによる被曝線量はX線撮影と同程度であり、おそらく多くの症例でX線撮影に代わる第一選択の検査となるはずである。
・米国予防医療専門委員会(USPSTF)は2021年の肺がんスクリーニング推奨で、50-80歳で20 pack-yearの喫煙歴がある、current smoker、または禁煙後15年以内のpast smokerに対して年に1回のLDCTによる肺癌スクリーニングを推奨しています。ここでは胸部X線や喀痰細胞診、腫瘍マーカーによるスクリーニングは推奨されていません(https://www.uspreventiveservicestaskforce.org/uspstf/recommendation/lung-cancer-screening)
・最近日本でもスクリーニング方法について再検討の議論がでています(2023/9月時点では、日本ではLDCTは肺癌スクリーニングとしては推奨されていません)。
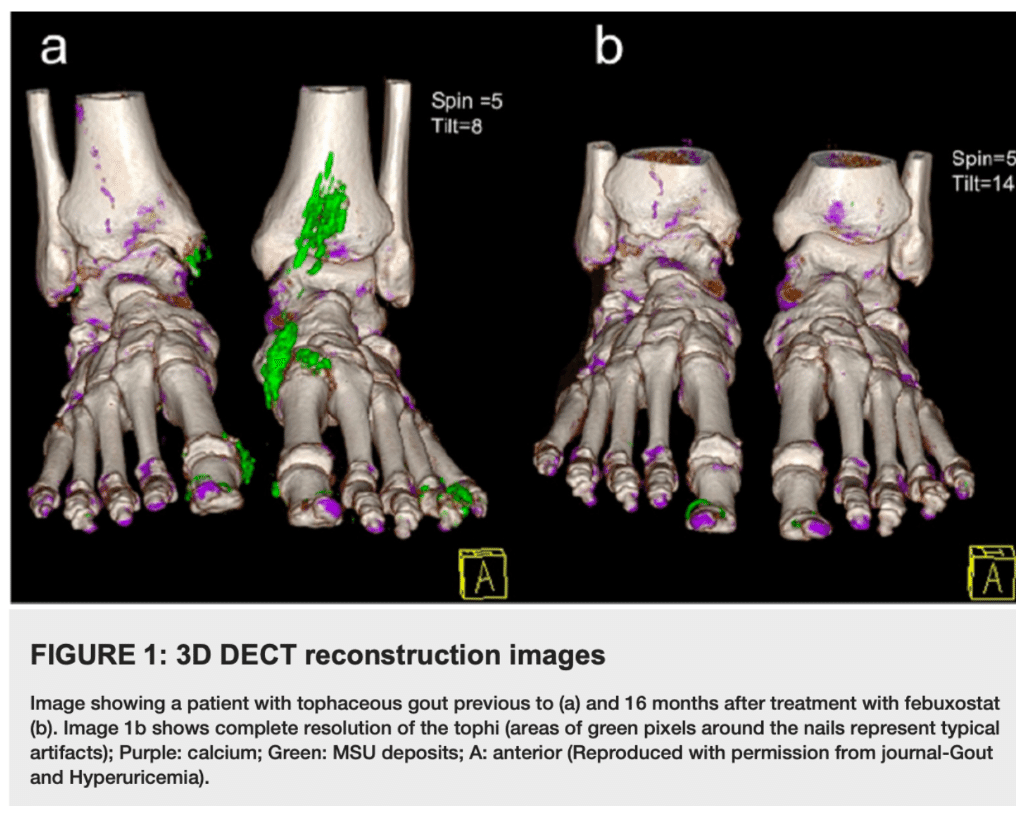
Pearl:DECT(dual-energy CT)を用いたCTスキャンは最近開発された技術であり、尿酸一ナトリウムの存在を感度約90%、特異度約80%で正確に検出でき、読影者の信頼性も高い。
comment:CT scanning with DECT is a recent technical development that can accurately detect the presence of monosodium urate with about 90% sensi- tivity and 80% specificity and with excellent reader reliability.
・従来CTは滑膜炎、腱鞘炎、骨炎を画像化できないため、骨びらんやトフィーを生じる前の急性痛風の診断には役立っていなかった。
・RA患者は以前は痛風の合併は少ないとされていましたが、RA患者の6.1%で痛風を合併しているという報告があります(Arthritis Care Res (Hoboken). 2020 Jul; 72(7): 950–958.)。DECTを用いたらもっと多くなるかもしれません。
・DECTと聞くと、放射線被爆量が通常のCTより多くなりそうな気がしますが、これまでの報告では、むしろ放射線被爆量は通常のCTよりも低いとされます(J Endourol.2015 Feb 1; 29(2):141-146.、AJR 2012; 199:S16 –S2)
磁気共鳴画像法(Magnetic Resonance Imaging:MRI)
キーポイント:
・ASや、JIAを含む他の脊椎関節炎における脊椎と仙腸関節の炎症を検出し、モニタリングするための最も優れた方法である。
・初期の炎症性変化を検出することで、RA、SPA、JIAの早期診断に貢献できる。
・骨浮腫は、RA、SpA、OA、未分化炎症性関節炎、そしておそらくJIAのような他のリウマチ性関節炎において、ユニークに可視化され、予後情報を提供する。
Myth:MRIはコストが高く、利用しにくく、検査時間が長く、実臨床でのメリットは少ない
Reality:It should be remembered, however, that costs of MRI are only a small fraction of the cost of biologic treat- ment or of the indirect costs of sick leaves and early retirements.
・MRIの欠点としては、X線撮影に比べコストが高く、利用しにくいこと、検査時間が長いこと、新しい全身MRI技術を使用する場合を除き、1回の検査で限られた解剖学的領域しか検査できないことなどが挙げられる。しかし、MRIにかかる費用は、生物学的治療にかかる費用や、病気休暇や早期退職にかかる間接的費用のごく一部にすぎないことを忘れてはならない。
・MRIで本当に免疫抑制剤が必要な炎症病変があるのかどうかを判断することは、高価な生物学的製剤が本当に目の前の患者さんに必要かの重要なポイントです。適応は考えるべきですが、敷居をあげすぎる必要はないでしょう。
Myth:仙腸関節炎の検出感度をあげるために、微妙な骨髄浮腫も見逃さないことが重要である
Reality:Recently an update from the ASAS MRI working group emphasized that subtle BME changes should not be over-interpreted, that determining their importance should never be made in isolation of the clinical context, and that presence or absence of structural changes, particularly erosions, should be taken into account in the case of subtle BME.
・最近、ASASのMRIワーキンググループから発表された最新情報では、 微妙なBMEの変化を過大に解釈すべきではないこと、その重要性の判断は決して臨床的背景と切り離され て行うべきではないこと、そして微妙なBMEの場合には構造的変化、特にびらんの有無を考慮すべ きであることが強調されている。
・これに従い、最近のデータでは、より軽度の炎症性仙腸関節炎に類似したBMEが、アスリートや産後の女性で観察されることが判明している。
・健常者のデータでも、わずかなものを含めて1箇所以上の骨髄浮腫がみられたのは18%であったという報告もあります(Ann Rheum Dis 2020; 79 :186–192. )ので、取りすぎないようにしないと、不要な診断、不要な治療が行われるリスクがあると思います。
・やはり画像検査の正確な解釈は、正確な病歴・身体所見があるからこそできるものだと思います。そういった意味では、初学者はまず身体所見の腕を磨くほうが、最新の画像ツールを使いこなすよりも、長い目では有用かもしれません。尊敬するドクター曰く「5年は画像なしでの診察の訓練が必要」ということです。
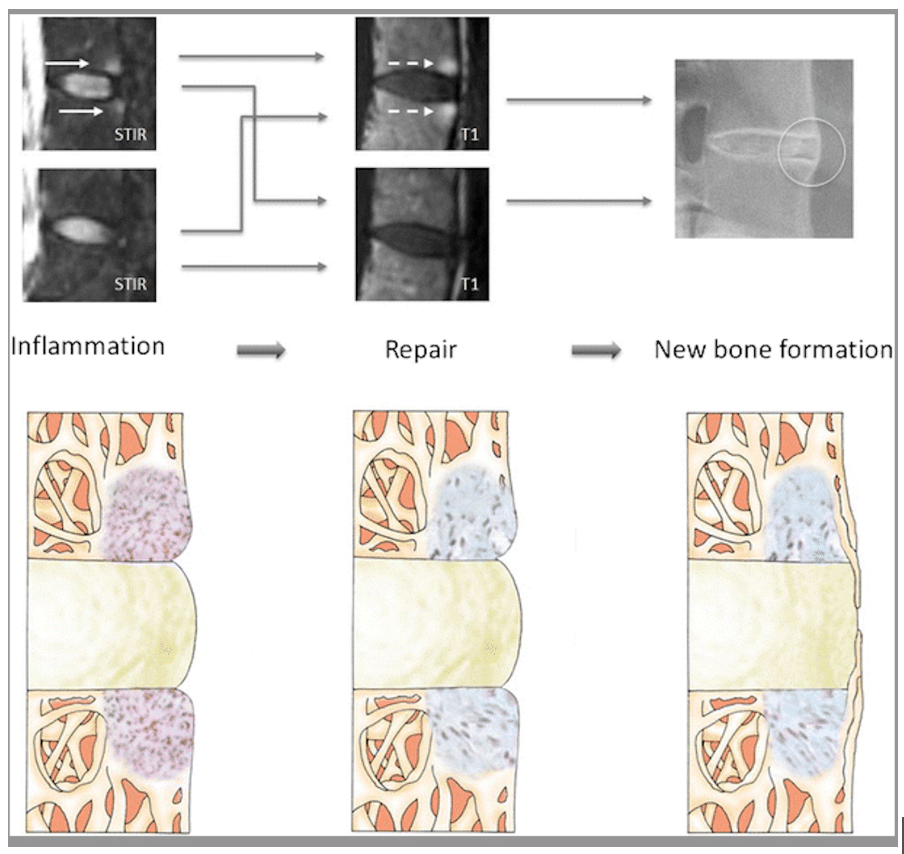
Myth:脊椎関節炎患者にTNF阻害薬で脊椎の炎症をとると、新生骨の形成を予防できる
Reality:Three spine studies have documented an association between the presence of BME at the anterior corners of the vertebrae on MRI and subsequent development of syndesmophytes on radiography after 2 years of follow-up. Presence as opposed to absence of MRI anterior corner inflammation provides relative risks of three to five for a new anterior radiographic syndesmophyte at that level. The association was even more pronounced in those vertebral corners in which the inflammation had resolved following institution of anti-TNF therapy, possibly explained by TNF in an active inflammatory lesion restricting new bone formation, whereas reduction of TNF by applying a TNF-inhibitor allows tissue repair to manifest as new bone formation
・3つの脊椎研究で、MRIにおける椎体前方隅角部のBMEの存在と、その後の2年間の追跡調査後のX線撮影におけるsyndesmophyteの発生との関連が報告されている。MRIによる前方隅角部の炎症がない場合 とある場合では、そのレベルにおける新たなX線 前方症候群棘突起の相対リスクは3〜5である。この傾向は、抗TNF療法施行後に炎症が消失した椎弓隅角でさらに顕著であった。おそらく、活動性の炎症病変ではTNFが新生骨形成を抑制するのに対し、TNF阻害剤の投与によりTNFが減少すると、組織の修復が新生骨形成として現れるためと考えられる。
・脊椎MRIの炎症スコアが高いことと罹病期間が短いことは、抗TNF療法に対する臨床効果(BASDAI改善率50%以上)の統計学的に有意な予測因子である。
・つまり、椎体の炎症がある場合にTNF阻害薬を使用すると、骨新生を抑制するTNFを抑えることによって骨新生が進むということのようです。ただし早期に抗炎症治療をすると、脂肪変性→新生骨形成という流れをブロックできるかもしれません(下図)。
核医学
キーポイント
・形態学的な情報だけでなく、組織の代謝状態に関する生理学的な情報も提供する。
・核医学技術は、他の画像診断法(例えばSPECT/CT)と融合させることができ、機能的・解剖学的情報を複合的に提供することができる
・PETは血管炎、原因不明の発熱、悪性腫瘍の診断と管理に有用である
・臨床における炎症性・退行性リウマチ性疾患の調査には、核医学よりも他の画像診断の方が一般的に適している。
