
119 骨と関節の真菌感染症 Fungal Infections of Bones and Joints
Firestein & Kelley's Textbook of Rheumatology, Eleventh Edition
キーポイント
・真菌は骨や関節の感染症の原因として、頻度は低いが臨床的に重要である。これらの感染症は多くの場合、発症は緩徐であり、他の疾患に見えることもある。
・旅行や移民は、いくつかの重要な真菌感染症の地理的局在に影響を及ぼしており、非流行地域でも見られることがある。
・診断には臨床症状や血清学的検査、抗原検査が有効であるが、感染組織の組織学的検査と培養が重要である。
・真菌を含む非定型病原体による感染が除外されていない場合、亜急性関節炎や腱鞘炎の非定型症例を局所および全身性のコルチコステロイドで治療する際には、リウマチ専門医は特に注意すべきである。
・新しい抗真菌療法は有効な選択肢を広げたが、最適な治療のために、薬剤の選択、治療期間、外科的治療の併用などを慎重に検討しなければならない。
・抗リウマチ生物学的製剤を含む免疫不全は真菌感染症の素因となり、多くの場合、より急性で広範囲に播種される疾患を引き起こす。
・免疫抑制療法を受けている患者に対しては、スクリーニングおよび/または予防的治療が有用であることは証明されていないため、そのような患者が急性疾患を呈した場合には、閾値を低く疑い・精査する必要がある。
はじめに
・真菌感染は、比較的まれではあるが、骨髄炎および関節炎の重要な原因である。一般的に骨髄炎を起こす真菌症には、ブラストミセス症、コクシジオイデス真菌症、クリプトコッカス症、カンジダ症、およびスポロトリコーシスが含まれる。
Pearl:旅行や移民により、深在性真菌症は地理的局在が曖昧になっている
comment:Travel and immigration have blurred their geographic localization.
・過去には地域特性があった感染症も、日本含めた他の国でもみられるということは忘れてはいけないということでしょうか。
コクシジオイデス真菌症
・コクシジオイデス真菌症は、米国南西部および中南米の風土病であるが、旅行や遠隔地からの感染の再活性化により、非風土病地域で診断される症例が増えている。
Pearl:土壌が撹乱されているときや、風の強い条件下ではコクシジオイデス感染リスクが高まる
comment:The risk of acquisition increases when soil is disturbed and in windy conditions
・土壌真菌である コクシジオイデス・イムティス(Coccidioides immitis)および コクシジオイデス・ポサダシイ(Coccidioides posadasii)は一般に、環境から感染性の真菌胞子または節足動物を吸入した後に一次呼吸器疾患を引き起こす。
・土壌が攪乱されているときや風の強い条件下では、感染リスクが高まる。
・その結果、関節痛や結節性紅斑などの全身症状を伴う自己限定性の急性肺炎を起こすことがあるが、多くの場合は感染症状は見られず、慢性化したり播種したりすることは更にまれである。
・ヒトからヒトへの感染は起こらない。肺外感染はほとんどの場合、最初の肺病巣からの血行性伝播によって起こる。特に免疫不全の宿主では、骨や関節が播種部位となることが多い。
Pearl:コクシジオイデスによる感染性関節炎は、膝が最も多く、滑膜の直接感染から起こる
comment:Septic arthritis of the knee is common, generally arising from direct infection of the synovium.
・膝の敗血症性関節炎は一般的で、滑膜の直接感染から起こる。その他の関節感染症は、椎骨、手首、手、足首、足、骨盤、および長骨を含む連続した骨髄炎からの広がりによって引き起こされる。 発症の特徴は、徐々に増大する疼痛と関節のこわばりであり、腫脹はほとんどないが、X線像の変化が早期にみられることである。
・骨関節コクシジオイデス真菌症では、一次感染後の播種が遅く(数カ月から数年)、また非典型的な臨床像のため、診断に迷うことが多い。
・IgMおよびIgGに対する酵素結合免疫測定法が最も感度の高いスクリーニング検査であり、免疫拡散測定法は感度は低いが特異度は高い。
・確定診断は、生検標本に肉芽腫性滑膜炎と典型的な球形が認められ、培養陽性で確認されることでなされるのが最も一般的である。滑液が得られる場合、敗血症性白血球数は示されず、リンパ球優位の可能性がある。滑液が培養陽性になることはまれである。滑膜組織の培養がより有用であろう。
・コクシジオイデス性滑膜炎は、免疫複合体を介する炎症の結果として起こることもあり、原発性肺疾患または播種性疾患に合併することがあり、典型的には多関節炎である。発熱、結節性紅斑または多形紅斑、好酸球増多、肺門部リンパ節腫脹を伴う。2〜4週間で軽快する。
・コクシジオイデス感染症の診断は、血清学的検査(抗体検査、抗原検査)、培養検査、PCRなどで行われます。
・ただし培養は”本菌の分離同定は、通常使用されている真菌および細菌用培地で可能であるが、一般の施設で培養すると感染事故(バイオハザード)が起こる可能性が高く、非常に危険なため、必ずレベル3以上の専門施設で熟練者により行う”とのことで、通常の医療機関では避けるべきようです。
・というわけで、日本では、以下の医療機関にまずは相談です。
●コクシジオイデス症の診断等に関する連絡先
1)国立感染症研究所 真菌部 東京都新宿区戸山 1-23-1 電話 03-5285-1111(代表)
2)千葉大学真菌医学研究センター 臨床感染症分野 千葉市中央区亥鼻 1-8-1 電話 043-222-7171(代表)
ブラストミセス症
・ブラストミセス・デルマティディスによって引き起こされるブラストミセス症は、米国中北部および南部の風土病である。感染は朽ちた草木や腐敗した木材に付着した分生子を吸入することで発症し、典型的には散発的、またはあまり一般的ではないが集団的に急性または慢性の肺炎を起こす。臨床症状には、肺、皮膚、骨の病変が含まれる。
Pearl:ブラストミセス症は、悪性腫瘍に見えることがある
comment:Blastomycosis often mimics malignancy with subtle constitutional symptoms, nodular lung opacities, and lytic bone lesions.
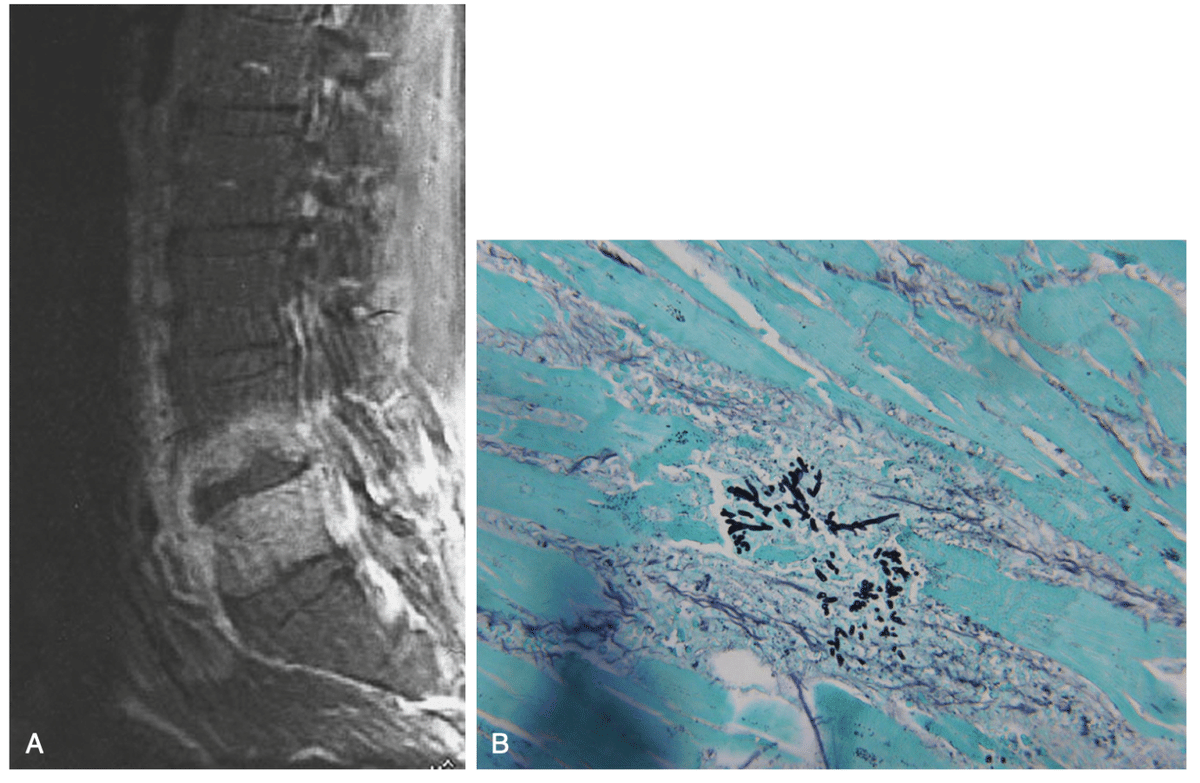
・血行性播種は一般的で、皮膚病変と骨関節病変が最も頻度が高い。骨病変は播種症例の25%から60%にみられ、関節炎は3%から5%にみられると推定される。最もよく罹患する骨格部位は、長骨、脊椎、および肋骨である(図 119.1)。
・ブラストミセス症はしばしば、軽微な全身症状、結節性肺空洞陰影、および溶解性骨病変を伴う悪性腫瘍を模倣する。関節炎は通常、膝関節、足関節、肘関節の単関節炎であるが、まれに多関節炎になることもある。
・関節感染症が単独で骨格障害となる症例はごく少数であり、関節X線写真では打ち抜かれた骨病変を示すのが一般的である。

血液中の一次感染が骨格に広がることがある。

悪性腫瘍と間違われることがある感染症には以下のようなものがあります:
・結核(Tuberculosis):
結核は特に肺に感染することが多く、胸部X線やCTスキャンで腫瘍と類似した陰影を呈することがあります。また、リンパ節や他の臓器に感染する場合もあります。
・真菌感染症(Fungal Infections):
アスペルギルス症(Aspergillosis): 肺に結節や腫瘤様の病変を形成し、がんと誤認されることがあります。
ヒストプラズマ症(Histoplasmosis): 肺や他の臓器に腫瘤様病変を引き起こし、悪性腫瘍と間違われることがあります。
コクシジオイデス症(Coccidioidomycosis): 肺に腫瘤を形成し、がんと誤診されることがあります。
・寄生虫感染症(Parasitic Infections):
エキノコックス症(Echinococcosis): 肝臓や肺に嚢胞性病変を形成し、腫瘍と誤認されることがあります。
・細菌感染症(Bacterial Infections):
アクチノマイセス症(Actinomycosis): 顎や肺に硬い腫瘤を形成し、悪性腫瘍と間違われることがあります。
ノカルジア症(Nocardiosis): 肺や脳に膿瘍を形成し、腫瘍と誤認されることがあります。
・ウイルス感染症(Viral Infections):
エプスタイン・バーウイルス(EBV)感染症: 例えば、EBV関連リンパ増殖性疾患は悪性リンパ腫と間違われることがあります。
クリプトコッカス症
・クリプトコッカス症の原因菌である クリプトコッカス・ネオフォルマンスは、地理的にどこにでも存在し、ハトの糞で汚染された土壌に生息している。クリプトコッカス症は吸入により発症し、その罹患率は様々で、通常は肺を初発症状とするが、時に中枢神経系や皮膚を含む様々な部位に血行性に播種する。
・骨感染は一般的で、5%から10%の症例で溶骨性病変を起こすが、関節病変が報告されることは稀である(図119.3)。
・ブラストミセス症でみられるように、骨病変は転移性新生物に似ることがある (図 119.4)。


・クリプトコッカス髄膜炎は免疫正常でも起こることがあります。とくにCryptococcus gattiiは、免疫正常者でも髄膜炎などのクリプトコッカス感染症を生じやすいことが知られています(PMID: 25498576)。
・ですが、やはり骨関節クリプトコッカス感染症は、免疫不全状態にある状況で発症することが一般的で、免疫正常患者におけるCryptococcus gattiiによる髄膜炎のようなケースはほとんどないようです。
Pearl:骨関節クリプトコッカス感染症はサルコイドーシスと関連している
comment:Interestingly, osteoarticular cryptococcal infections have been linked to sarcoidosis, although it is unclear whether this association relates to the immunologic impact of the sarcoidosis or to the immunosuppressive therapies used to treat it.
・興味深いことに、骨関節クリプトコッカス感染症はサルコイドーシスと関連しているが、この関連がサルコイドーシスの免疫学的影響に関連するのか、治療に用いられる免疫抑制療法に関連するのかは不明である。
カンジダ症
・カンジダ属は自然界に広く分布している。 カンジダ・アルビカンスはヒトの通常の常在菌であり、他の種はおそらく土壌のような非生物的環境に生息することができる。
・骨髄炎は、まれではあるが、成人と小児の両方において、血行性播種による重篤な合併症の可能性がある。 最近のレビューでは、骨髄炎症例の半数で先行するカンジダ血症の既往が確認され、残りの半数では骨髄炎が最初の感染部位であることが証明されている。
Myth:カンジダ骨関節感染は、カンジダ菌血症患者に生じるため診断は比較的容易である
reality:It can present months after an episode of fungemia, and clinical manifestations tend
to be milder than bacterial infections at the same sites. This can lead to long delays in diagnosis.
・通常の臨床症状は局所の痛みである。その他の症状や検査値異常は様々である。真菌血症のエピソードから数ヵ月後に発症することもあり、臨床症状は同じ部位の細菌感染よりも軽い傾向がある。そのため、診断が長く遅れることがある。
・感染症の大部分は カンジダ・アルビカンス(Candida albicans)が原因であるが、近年、非アルビカンス種の役割が増加している。
・カンジダ症は、単関節炎のまれな原因である。
Myth:IL-17阻害薬は、カンジダ骨関節感染の重要なリスクである
reality:Mucocutaneous Candida infection has occurred in patients treated with the IL-17 inhibitors secukinumab and ixekizumab, but the risk of infection appears low and infections have been mild, resolving spontaneously or with standard therapy
・IL-17阻害薬secukinumabとixekizumabを投与された患者で粘膜皮膚カンジダ感染が発生しているが、感染リスクは低いと思われ、感染症は軽度で、自然治癒するか標準治療で治癒している。
・IL-17阻害薬には、IL-17Aを阻害するsecukinumab,ixekizumabと、IL-17AとIL-17Fをどちらも阻害するbemakizumab、IL-17受容体を阻害するbrodalumabがあります。粘膜皮膚カンジダは増えるようですが、重症感染は多くはなさそうです。

スポロトリコーシス
・スポロトリコーシスは、土壌や植物に広く生息する腐生菌 Sporothrix schenckiiによって引き起こされる。ヒトへの感染は皮膚への接種か、まれに呼吸器への吸入によって起こる。
・熱帯・亜熱帯地域では農業従事者の間で感染源となっている。皮膚感染が比較的よくみられるのとは対照的に、関節スポロトリコーシスはまれな疾患である。
・スポロトリックス関節炎は、多くの場合、緩徐で、単一の関節または複数の関節に均等に感染する。膝、手、手首、肘および肩が最も頻繁に侵され、手と手首の侵され方が他の真菌性関節炎と異なる。
・まわりの専門家に聞いてみたら、日本では畑仕事や園芸をしている人など、指に傷がつきやすい状況の方における関節炎(特に単関節炎で)で、鑑別に上がるようです。
①感染経路
スポロトリコーシスは以下のような経路で感染します:
・皮膚からの侵入:真菌が土壌、植物、動物(特に猫)の傷や刺し傷を介して皮膚に侵入します。これが最も一般的な感染経路です。
・吸入:稀に、真菌の胞子を吸入することで肺に感染することがありますが、これは非常に稀です。
②感染しやすいシチュエーション
スポロトリコーシスは以下のような状況で感染するリスクが高まります:
・園芸や農作業:土壌や植物に頻繁に触れる職業や活動をしている人(例えば、園芸家、農民)。
・動物との接触:特に猫やその他の動物が真菌に感染している場合に、傷や咬み傷を通じて感染することがあります。
・森林作業や木工:木材や樹皮に触れる作業中に感染することがあります。
③症状
スポロトリコーシスの症状は感染部位によって異なります。
・骨・関節のスポロトリコーシス
骨の感染(骨髄炎):骨に痛みを感じることがあり、特に四肢の骨に多いです。腫れや痛みを伴うことがあります。
・関節の感染(関節炎):感染が関節に広がると、痛み、腫れ、運動制限などの症状が現れることがあります。
アスペルギルス症
・アスペルギルス属はどこにでも存在するが、免疫正常の人に感染することはまれである。対照的に、侵襲性感染は免疫不全の成人や小児において生命を脅かす重要な合併症である。
・肺から直接、隣接する椎骨、椎間板腔、肋骨(小児に多い)に広がることもあれば、血流を介して広がることもある( 図119.5)。 まれに、隣接する骨髄炎を伴う単関節炎の症例も報告されている。膝が最もよく侵される関節である。
・ボリコナゾールは、侵襲性アスペルギルス症の治療においてアムホテリシンよりも優れていることが証明されており、現在では初回治療に推奨されている。リポソーム型アムホテリシンB;ポサコナゾール、イサブコナゾールなどの代替アゾール;エキノカンディン系のカスポファンギン、ミカファンギン、アニデュラファンギンは、サルベージにおいて有効性を示している。
・併用療法は、単剤療法に比べて明らかな転帰の改善は認められていない。
ヒストプラズマ症
・ヒストプラスマ・カプスラタムは土壌真菌で、米国中西部および南東部で風土病を引き起こす。骨・関節病変はまれであるが、膝、手首、足首で報告されている。
Pearl:播種性ヒストプラズマ症は、臨床的にサルコイドーシス、結核、反応性炎症状態に見えることがある
comment:Immunosuppression, including the use of TNF inhibitors, predisposes to disseminated histoplasmosis in adults and children, which may be confused clinically with sarcoidosis, tuberculosis, or reactive inflammatory conditions.
・TNF阻害薬の使用を含む免疫抑制により、成人および小児では播種性ヒストプラスマ症になりやすく、臨床的にはサルコイドーシス、結核、反応性炎症状態と混同されることがある。
・診断は、真菌染色、培養、抗原検出を適切に行うかどうかにかかっている。
セドスポリ症
・Scedosporium属は環境カビであり、免疫不全宿主および免疫不全宿主のいずれにおいても真菌病原体として同定されている。皮膚接種後、局所浸潤性および播種性感染を引き起こすことがある。 Scedosporium prolificansは骨や軟骨に好発し、敗血症性関節炎や骨髄炎を引き起こす。
真菌感染の治療
ボリコナゾール、ポサコナゾール、イサブコナゾールは広域スペクトルアゾール系抗真菌薬であり、いずれもアスペルギルス症に対する活性が改善されており、ポサコナゾールとイサブコナゾールは粘液菌症に対する活性がある。エキノカンジン系抗真菌薬であるカスポファンギン、ミカファンギン、アニデュラファンギンは、アスペルギルス症の代替療法として、また一部の カンジダ感染症の治療薬として登場している。イトラコナゾールは、流行性真菌症であるブラストミセス症、ヒストプラズマ症、スポロトリコーシスの治療の第一選択薬となっている。クリプトコッカス症に対しては、フルコナゾールが推奨されるアゾールである。 アムホテリシンBは、髄膜および生命を脅かす感染症に望ましい薬剤であり、経口フルシトシンとの併用が望ましい。
・外科的剥離術は粘菌症の治療において決定的に重要であり、侵襲性アスペルギルス症やコクシジオイデス真菌症による椎骨骨髄炎など、特定の真菌感染症に対する補助的治療として価値があるかもしれない-特に、抗真菌療法中に脊髄インピンジメントが認められたり、繰り返し画像診断で進行が認められたりする場合など-。
・ブラストミセス症、ヒストプラズマ症、 ニューモシスチス・ジロヴェシ感染症の治療において、手術は主要な役割を果たさない。
抗リウマチ治療の結果としての真菌感染症
・変形性関節症に関連する真菌感染症の多くは、抗リウマチ療法、特に生物学的製剤による治療を受けている患者に感染を引き起こす可能性がある。感染動物モデルでは、 アスペルギルス、 カンジダ、 クリプトコッカス、コクシジオイデス、および スポロトリックスなど、これらの菌の多くに対する宿主防御においてTNFが重要な役割を果たしていることが指摘されている。
・ニューモシスチス・ジロヴェシ肺炎(PCP)は、もともと原虫 (Pneumocystis carinii)に分類される真菌によって引き起こされる。PCPは、進行したHIV感染患者によくみられる日和見感染症であり、シクロホスファミドや低用量メトトレキサートなどの多くの抗リウマチ療法、しばしばコルチコステロイド療法との併用で発症している。興味深いことに、低用量メトトレキサート療法の結果としてのPCPは、高齢者における ニューモシスチスの無症候性保菌率が18.8%と高い日本では、特に懸念されている。
Pearl:リツキシマブはTNF阻害薬に比べて、PCPは多く、結核は少ない
comment:A recent analysis of data from the British Society of Rheumatology Biologics Register
suggested that the rate of Pneumocystis infection was significantly higher with rituximab than with TNF inhibitor therapy, although the overall incidence of opportunistic infection did not differ among biologic therapies
・リツキシマブやTNF阻害剤を含む生物学的製剤の使用は、PCPの発症と関連している。British Society of Rheumatology Biologics Register(英国リウマチ学会生物学的製剤登録)のデータを最近解析したところ、日和見感染の全体的な発生率は生物学的製剤の種類によって差はなかったものの、 ニューモシスチスの感染率はTNF阻害剤治療よりもリツキシマブ治療で有意に高いことが示唆された。
・PCPは発熱、乾性咳嗽、呼吸困難を呈する。免疫抑制療法を受けている患者における臨床症状は、一般的にHIV関連症例よりも急性である。HIV感染者の喀痰から菌が同定されることがあるが、リウマチ患者ではあまりみられない。
・高用量のコルチコステロイドは、重症のPCPを有するHIV患者の治療の補助療法として一般的に使用されるが、免疫抑制療法を受けている患者ではあまり研究されていない。
・2018年の上記の論文では、RTXはTNF阻害薬に比べて、PCPは多く、結核は少ない、という傾向があるようでした(Rheumatology 2018;57:997-1001)

Pearl:PCP以外の真菌感染に対する予防薬の使用に関する一貫した基準や推奨はなく、潜在真菌感染のスクリーニングや予防的治療の実用的な役割はない
comment:There are no consistent standards or recommendations for the use of prophylaxis for
fungal infection other than Pneumocystis. There is, as yet, no practical role for screening for latent fungal infection, or for prophylactic therapy
・ニューモシスチス以外の真菌感染に対する予防薬の使用に関する一貫した基準や推奨はない。今のところ、潜伏真菌感染のスクリーニングや予防的治療の実用的な役割はない。
・PCP予防をだれに行うかは、いつも悩みます。
UpToDateは、以下の場合は、原則PCP予防をすることとしています。
・プレドニゾン1日20mg以上のグルココルチコイドを1ヵ月以上投与されている患者で、免疫不全の別の原因(例えば、特定の血液悪性腫瘍や2種類目の免疫抑制剤)を有する患者
・抗CD20モノクローナル抗体(例、リツキシマブ)またはチェックポイント阻害剤(例、ペムブロリズマブ、ニボルマブ、デュルバルマブ)を投与され、同時にグルココルチコイドを投与されている患者
一方で、以下の場合は、”他の多くの免疫調節薬を投与されている患者におけるPCP予防を広く推奨するには、データが限られている”としており、個別症例で考慮、としています。
・ヤヌス関連キナーゼ阻害薬(例:トファシチニブ、バリシチニブ、ウパダシチニブ)
・ラパマイシン標的阻害剤(例:テムシロリムス、エベロリムス)
・抗CD20モノクローナル抗体(例:リツキシマブ)またはチェックポイント阻害剤(例:ペムブロリズマブ、ニボルマブ、デュルバルマブ)の投与で、グルココルチコイドの併用なし。
・腫瘍壊死因子阻害薬(例:インフリキシマブ)
”これらの薬剤を投与されている患者にPCP予防投与を行うかどうかを決定する際、臨床医は基礎疾患、他の免疫抑制剤(例えばグルココルチコイド)の併用の有無、治療期間、患者の併存疾患(例えば肺機能)を考慮すべきである。基礎疾患として肺疾患(例えば、肺線維症)があると、PCPのリスクが増加する可能性がある”
ということで、やはり明確な基準はありません。
・ちなみにEULAR2024で、名古屋大学から愛知県DPCデータを使用した発表があり、RA患者のPCPリスクに、従来のステロイドや生物学的製剤・JAK阻害剤に加えて、MTXが独立したリスクであったという結果でした。OR 6前後だったと思います。(POS1359:Pneumocystis pneumonia in patients with rheumatoid arthritis -Aichi Prefecture DPC data)。。。
・MTXを入れているRA患者さんにPCP予防をルーチンでしてはいませんでしたが、ステロイド併用、高齢、既存肺疾患など、いわゆるbio/JAKiを使用するときのPCP予防の考慮因子があれば、bio/JAKiを使用していないMTX使用患者でも考慮すべきなのだろうか、、と悩んでいます。
・飲みづらいと評判のST合剤(ダイフェン配合錠)ですが、2021/12月から「バクタミニ配合錠」が処方可能です。通常の錠剤の1/4の量で、飲みやすくなっており、小児や高齢者で使いやすいようです。csDMARDとしてSSZを内服しているとPCP発症が少ないという報告は以前からありますので(PMID: 36334836、PMID: 30057321)、これもcsDMARDの選択の際に、少し考慮しても良い気もします。
