
足関節背屈制限を診る上で必要な知識①足OAの病態、分類、足の構造、機能解剖
日本整形外科学会の新患患者の全例調査によると、足疾患の患者数は全体の11%であったことが報告されているが、これまでわが国において、足に関する教育が十分で行われてきたかというと、そうではない部分が多いと思われる。患者数の割合は、頸椎の患者数の割合と同じで、7%の肩関節、5%の股関節よりも多く、10人に1人は足の患者ということである。米国の整形外科病院では、ほぼすべての病院に足の外科の専門医がおり、この専門医は整形外科医だけではなく、ポダイアトリスト(podiatrust:足病医)が務める場合もある。足病医は一般の医師と同様に4年制大学を卒業した後、4年間の足病医学部で学び、手術もできる医師である。それだけ米国では足疾患の需要が多いということでもあり、今後、わが国でも足疾患は飛躍的に増加してくるものと考えられる。わが国でもようやく大学病院や地区の基幹病院などの研修病院では、徐々に足の外科の研修ができるようになりつつある。しかし、まだ充足している状況にあるとはいえない。さらに先ほどの日整会の統計によると、患者の9割は保存的に治療されており、これからの整形外科では保存治療を極める必要がある。保存療法が9割ということで、リハビリテーション、理学療法がいかに重要かが考えられる。
足関節は距腿関節内で距骨が脛骨天蓋にはまり込む「ほぞ」と「ほぞ穴」構造を成し、直下には距骨下関節(subtalar joint)、遠位側には距舟関節などの隣接関節が近接した構造を成しており、距腿関節の問題が隣接関節に与える影響が大きいことも治療上の課題となってきた。

しかし近年、足関節OAに対するCTやMRIなどを用いた病態解明が進み、さらには人工足関節全置換術(total ankle arthroplasty:TAA)を含めた手術療法は、わが国で使用可能なインプラントも増えたことにより治療の幅にも広がりを見せつつある。
ヒトの二足歩行で、唯一地面と接し、移動の際に、地面に力を伝える唯一の部位は足である。同時に、足は地面からの衝撃を直接受けるため、衝撃を吸収する役割を担う。つまり足は「地面に力を伝えるレバーアーム」としての機能と、「衝撃を吸収するクッション」としての機能という相反する2つの機能をあわせ持つ。
足関節周囲の構造と機能
足の骨構造
足は26個の骨(種子骨を入れると28個)から成り立っている。

距骨と踵骨は後足部と言われ、距腿関節を構成し、下腿との連結を担う。距骨と踵骨の間には距骨下関節があり、足部全体のアライメントや機能に対して重要な役割を担う。また距骨と踵骨は、舟状骨ならびに立方骨と横足根関節(ショパール関節)と呼ばれる関節を形成する。舟状骨は内側縦アーチの形成に重要な役割を担い、それゆえ要石(かなめいし)と称される。その前方には内側・中間・外層楔状骨があり、舟状骨および立方骨と合わせてこれらは中足部と呼ばれる。中足部と5本の中足部は、足根中足関節(リスフラン関節)を形成する。中足骨と基節骨はMTP関節を形成し、母趾は末節骨へ続き、2~5趾は中節骨および末節骨へと続く。母趾中足骨頭の足底側には、2つの手指骨が存在する。
このように足部は多くの骨から構成されており、1つ1つの骨のアライメントが他の骨にも影響を及ぼすこととなるため、理学療法士としては、これら1つ1つの骨を確実に触り、関節を評価できることが、足に関わる上で必要不可欠な技術となる。
足の動きに関わる筋
足部の筋のうち外在筋が、足関節軸に対しどこを走行するかによって、その運動方向が決定する。足関節軸の前方を通る筋は背屈に働き、後方を通る筋は底屈に働く。そして距骨下関節軸の外側を通る筋は外返しに働き、内側を通る筋は内返しに働く。これらの組み合わせによって運動方向が決定する。

これらの知識は、足部の障害に的確な対応するに欠かせない。
足部の骨構造とその動き
トラス構造(Truss mechanism)とウィンドラスメカニズム(Windlass mechanism)

「トラス構造」とは、本来は橋などの構造物に使われる建築用語であるが、三角形の構造を基本とする。上からの荷重に対し、斜めの2つの辺には「圧縮」の力が掛かり、底辺には「引っ張り」の力が掛かる。足の底辺は柔軟性のある足底の筋腱であるため、荷重が掛かった際に、底辺が広がり接地面積を広げて衝撃を吸収する。しかしながら、偏平足のような足底腱膜の脆弱化や、足根骨のhypermobility(過可動性)があると、圧縮のストレスに対してアライメント異常を来す場合がある。一方、足底腱膜の硬化などがあると、足部全体で荷重を受け止められず、ストレスを分散できなくなり問題が生じる場合がある。

ウィンドラスとは、筒の軸に紐を巻きつけて重い物を吊り下げる機械という意味である。MTP関節軸がその軸となり、足底腱膜がひもの役割を持つ。歩行時などで、MTP関節を軸に踵が挙上した際、このメカニズムが働き、足底腱膜に張力を発生させる。これによって縦アーチが挙上し、足部の剛性を補強する。歩行では、立脚後期の地面を蹴り出す際にこのメカニズムが働き、剛性が高まった足部から、効率良く地面に力を伝える。構造的・機能的なこの機構が破綻すると、足部の機能を十分に発揮させることができず、移動機能を低下させる。
距骨下関節の関節運動
距骨下関節は、距骨の下関節面と踵骨の上関節面で形成されるが、通常の関節とは異なる特徴を持つ。すなわち、下図に示すように、3つの関節面から構成されている点、踵骨の後関節面は凸形状である点、前方の関節面は凹形状である点が特徴である。

関節面はconvex-concave rule(凹凸の法則)に基づいて働くため、同一の関節において凸面と凹面が混在する場合は、関節面の動きは互いに逆方向となる。その結果、関節全体としては捻じれる動きを呈する。したがって、距骨下関節の運動軸(ヘンケの軸)は、矢状面上で42°、水平面上で16°の傾きを呈する。すなわち、距骨下関節の運動は3つの軸の複合となる。

距骨下関節の動きと中足部の可動性
距骨と踵骨は、舟状骨ならびに立方骨とショパール関節を形成する。ショパール関節は小立方関節と距踵舟関節をいう2つの関節を合わせた構造である。この2つの関節の関節面は、距骨下関節の回内外によって位置関係が変化し、それが足部の安定性に大きな影響を与える。
距骨下関節が回内している場合、このショパール関節にある2つの関節の運動軸は平行に近い状態になるため、運動性が増大する。一方、距骨下関節が回外している場合、ショパール関節の2つの関節の運動軸は交差するため、関節の運動性が低下する。つまり、距骨下関節が回内位にあると中足部が動きやすく、逆に距骨下関節が回外位にあると中足部が動きにくい。言い換えれば、距骨下関節回内位では足部の柔軟性が増し、距骨下関節回外位では足部の剛性が高くなるということである。
歩行と距骨下関節
相反する2つの機能について、歩行時の距骨下関節の動きで確認すると大変理にかなっていることが分かる。
立脚相の踵設置時には距骨下関節は回外位で接地するが、回内方向へ動く。距骨下関節回内は、足部の運動性を大きくして衝撃を吸収する役割を担う。次に立脚後期の踵接地に向けて、距骨下関節は回外していく。これは足部の剛性を高め、地面に力を伝える役割を担う。
遊脚相に入ると再び回内位となる。これは、回内位にすることによって地面との距離を確保するためであり、より効率的に良好なトゥクリアランスを確保する。遊脚相の終板では再び距骨下関節は回外位となり、踵接地に備える。
クロスサポートメカニズム
足部の機能を評価する際は、ヒラメ筋や腓腹筋、前脛骨筋などの大きな筋の役割と、足関節背屈あるいは底屈のとの関連性に着目することが多い。
しかしながら、歩行時や運動時の足部の安定性ということを考えた時、距骨下関節のコントロールが重要であることは前述から理解できる。つまり、足部の安定性には足の内外側を通る筋が重要な因子であり、内側を通る後脛骨筋、外側を通る長短腓骨筋の機能が十分担保されていることが求められ、これらの機能低下は足部の機能低下に直結する。
後脛骨筋は、距骨後面、腓骨後面と骨間膜に起結があり、足関節の内側、載距突起の上方を通り、舟状骨、内側楔状骨に付着した先は中間・外側楔状骨、第2~4中足骨底の足底側に付着する。一方、長短腓骨筋は腓骨頭や腓骨に起始があり、外果の後方を通ったのち、短腓骨筋は第5中足骨底に付着する。長腓骨筋は短腓骨筋の後方で足底に入り、内側楔状骨の足底面、第1中足骨底の足底側に付着する。

つまり、これらの足部の内外側を通る筋は、足底では互いに交差して足部を包み込むようにサポートし、横アーチを形成し、足部の安定性に寄与する。川野はこの長腓骨筋と後脛骨筋が歩行や運動の際に重要な役割を果たすとして「クロスサポートメカニズム」と呼んでおり、足部の剛性とアライメントコントロールに重要であると述べている。足部の安定性を得るために、これらの筋に対してアプローチすることが多い。
前述のように長短腓骨筋、後脛骨筋は足の側方から足を包み込むようにサポートしている。これらの機能不全は、踵骨のコントロールを困難にする。距骨下関節のアライメントが足部全体の機能に影響を及ぼすことはすでに述べた。つまり、距骨がどの位置にあるのかが足全体に影響を及ぼすということである。
例えば、歩行での踵離地時や、つま先立ちの際に、底屈筋群は内返し筋として働くため、後足部は回外しようとする。この時、長短腓骨筋が外側から働くことで、母趾球に荷重していくような蹴り出しが生まれる。しかしながら、長短腓骨筋が働かなければ、後足部は回外し、距骨が距腿関節の中で傾き、安定性を失う上に、きれいに母趾球荷重ができず、小趾球側に荷重してしまう。ウィンドラスメカニズムも働かないため足の剛性が低い。スポーツ選手であれば内反捻挫の原因になるなど、足に対して多くの影響を及ぼす。
一方、後脛骨筋に機能不全があると、後脛骨筋の近傍を通る長趾屈筋と長母趾屈筋でその機能を代償することとなる。つまり、足趾を屈曲させた状態になるということである。
足趾が屈曲していると、歩行時にウィンドラスメカニズムが働かない。そのため、足部の剛性が低いまま立脚終期を迎え蹴り出す。つまり、レバーアームとしての働きが弱くなる。さらに、蹴り出し時に母趾がスムーズに抜けず引っ掛かるようになることから、母趾内側に巻き爪や外反母趾を呈するようになる。長母指屈筋や長趾屈筋が収縮するため、足部は回外(内返し)するため、母趾球側ではなく小趾球側に荷重する。その結果、内反小趾側に胼胝(まめ、タコ)が発生する。

このような結果は、足関節OA、背屈制限を診る上で必要な知識⑥で述べるように、身体側の原因のみならず靴側の原因によっても発生する。

足関節OA、背屈制限を診る上で必要な知識⑥をご参照ください。
足関節OAの病態と診断
足関節OAは、外傷、関節リウマチ、麻痺足、血友病などの原因を伴う2次制のものと、原因が明らかでない1次制に分類される。
1次性の関節症では、脛骨下端関節面の内反、前方開き、内果関節面の末梢開きをきたす内反型が多く、外反型の頻度は相対的に少ない。また、正座や胡坐などの生活様式や高齢者人口の割合が高いことで、わが国では諸外国に比べて1次性の内反型OAの頻度が多いといわれている。
このため、適切な治療法を選択するうえではまず問診で、足関節周辺の骨折や捻挫などの外傷歴や原因となりうる基礎疾患の有無などを聴取し、1次性か2次性かの鑑別を行うことが重要となる。
身体診察では、早期例では足関節周辺の症状が内側など一部に限局することが多いため、疼痛部位を正確に把握すること、また足関節の不安定性の有無や疼痛がどのようなときに発生するのかなど、診察時には顕在化しづらい所見にも注意を払う。また、末期例では手術療法を念頭に足関節可動域制限の有無、アキレス腱のタイトネスが生じていないか、距腿関節以外の隣接関節の症状や足底胼胝の有無などに注意しながら所見を取る必要がある。
画像診断では、高倉・田中分類が広く用いられている。同分類は距腿関節の冠状面の骨形態変化に着目し、足関節荷重時正面X線像から内反型OAを簡便かつわかりやすく分類している。



しかし一方で、足関節は膝や股関節などの他の荷重関節と異なり、距骨下関節や距舟関節などの隣接関節が多数存在し、これらが近接していることから、変形の進行とともに生じる隣接関節への影響も治療の際に考慮する必要がある。内反型OAの距骨下関節の動きに注目した研究では、主に3a期までであれば足関節内反に対し距骨下関節を代償して荷重中心軸を調節する機構が備わっているが、3b期以降の進行例ではこの代償機構は破綻することが知られている。
仁木らの内反型OA患者を対象としたMRIを用いた検討でも、3b期以降では半数以上の症例において距骨下関節で距骨外側突起と踵骨が衝突してbone marrow edemaが発生する現象として距骨外側突起インピンジメント(talar lateral process impingement:TLPI)がとらえられており、末期例では距腿関節の変形のみならず、距骨下関節へのOA進展や可撓性残存の有無など、隣接関節の所見を丁寧に評価する必要がある。また末期OAでは、後述するTAAが選択肢となるが、骨棘の発生部位や大きさ、骨嚢法の存在は手術計画の際に重要な評価項目となるため必要に応じてCTやMRI検査を検討する必要がある。
保存療法
保存療法は薬物療法、理学療法、装具療法が中心となる。しかし、足関節OAに対する保存療法の有用性を検討した報告は少なく、膝や股関節領域のエビデンスを参考に治療が行われているのが現状である。
1)薬物療法
経口非ステロイド性抗炎症薬(nonsteroidal anti-inflammatory drugs;NSAIDs)は抗炎症効果を期待し、第一選択として広く利用されている。ただし、消化性潰瘍の発生リスクがあり、長期投与は可能な限り控えること、またハイリスク患者においては選択的COX-2阻害薬の使用、H₂ブロッカーやプロトンポンプ阻害薬(proton pump inhibitor;PPI)の併用を考慮する必要がある。
一方で、外用NSAIDsは経皮的に吸収され患部へ移行するため、経口NSAIDsに比べて副作用発生リスクが低く、かつ足関節は皮下組織が薄く外用剤の効果が発揮しやすいとの指摘もある。このため、内服にはあまり積極的になれない患者に対しては、三井らはエスフルルビプロフェン含有の経皮吸収性に優れた外用剤を処方している。
ステロイドの関節内注射は関節内水腫を伴った炎症所見の強い症例に有効であるが、疼痛改善効果は短期間とされ、症状の急性増悪時や内服コントロール不良例に限定して使用するとよい。
ヒアルロン酸の関節内注射は、海外においてはさまざまな二重盲検試験が実施され比較的早期から中期OAに対して有効とする報告が散見されており、わが国でも保険適応拡大が望まれる。
2)理学療法
物理療法では、温熱効果による患部の血流増加と代謝促進、疼痛閾値の上昇による鎮痛効果、軟部組織の伸展性増大が期待される。
足関節OAでは超短波療法、極超短波療法、超音波療法などの深部温熱療法、過流浴、ほっとパックなどの表在温熱療法が推奨されているが、単独で実施するよりも物理療法による温熱効果が得られている状態で運動療法を併用するとより高い治療効果が期待できる。
運動療法の主たる目的は、病期進行に伴って生じた足部足関節の拘縮や可動域制限を改善させること、また内反型OAでは潜在的な足関節外側不安定性を有する例も多いことから、足関節の安定性を改善させる目的もある。推奨されている運動としては、内・外がえし運動、つま先立ち運動、底背屈運動がある。さらに三井らは、3b期以降の足関節固定術(ankle arthroplasty;AA)やTAAを実施する症例においては、隣接関節の可撓性が保たれているかが重要な要因と考え、術前に足関節のみならず足部全体のストレッチングと、母趾先端で「の」の字を描く自動運動を行うよう指導している。

3)装具療法
高倉・田中分類3a期までの比較的早期例では、前述したsubtalar jointの代償機構が保たれていることから、足関節内側に集中するか重圧が分散する効果を期待し、外側ウエッジを付けた足底装具が用いられている。
一方で3b期以降の進行例では、三井らは短下肢装具(hiflex foot gear;HFG)を処方している。HFGは足関節の背屈動作をある程度許容しつつも支持性が得られていることから、病気が進行した症例にも有効である。病期やsubtalar jointの可撓性、関節可動域が維持されているかなどを考慮して、適切な装具を選択することで良好な治療効果が得られるものと考えられる。
手術療法
保存療法が奏功しない例に考慮される。今回は主に病期進行例に実施されることが高い骨切り術、足関節固定術(AA)、人工足関節全置換術(TAA)について記述する。
1)骨切り術
低位脛骨骨切り術(low tibial osteotomy;LTO)と遠位脛骨斜め骨切り術(distal tibial oblique osteotomy;DTOO)が知られている。

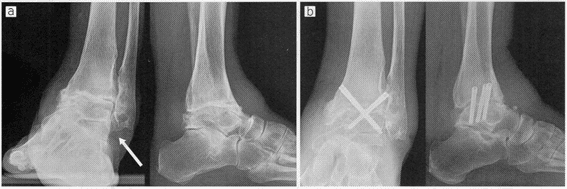
LTOは2~3a期で距骨内反が10°未満の症例がよい適応で、脛骨下端関節面の内反と前方開きを矯正して足関節内側・前方に集中した荷重中心を分散させる方法である。術式は脛骨内果先端から近位5㎝で楔開き骨切りを実施し、腓骨も合わせて骨切りを行う。しかし、LTOは臨床成績の検討で脛骨天蓋面にまで病期が進行した3b期では治療効果に限界があるとされており、3b期以降ではDTOOがよい適応と考えられる。
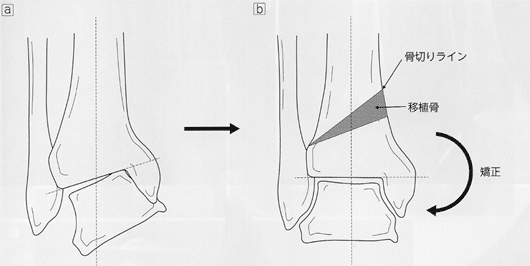
DTOOは脛骨内果先端近位5㎝から前脛腓靱帯の脛骨付着部よりもわずかに近位側へ向かって斜めに骨切りを行う方法で、OA進行により不安定化した関節面の接触面積を増やし、関節の安定化と荷重分散による治療効果を期待する方法である。距骨内反が強い例にも適応可能であるが、骨切りによる矯正量が大きくなり軟部組織の負担が懸念される例、距骨圧壊など骨破壊が高度な例、また進行例でも関節不安定性がないものなどは適応外とされている。
2)足関節固定術(AA)
主に3b~4期の末期例に実施されている。さまざまな形態のOAに対応可能で、数多くの術式、アプローチ方法が存在する。三井らは前方アプローチを中心に、外傷や再手術例で前方軟部組織の条件が悪い例には外側アプローチ、また内外反変形が15°以下の例では鏡視下手術と症例を選んで使い分けている。
一般に、AAはインプラント周辺のトラブルや破損のリスクがTAAと比べて低く、50歳以下で活動レベルの高い症例、内外反変形や骨破壊が高度な例など、TAAでは対応が困難な例にも実施可能である。
しかし、一方で骨癒合が得られるまで6週程度の固定が必要となること、距腿関節の可動域が失われることによる生理的な歩容への影響、長期的には隣接関節障害の発生も問題となる。また、関節機能が損なわれることに対する患者側の心理面での負担は、医療者側の想像よりも大きく、人工関節を希望する患者は近年増加傾向にある。臨床症状や患者の社会背景、ニーズを踏まえたうえで、特にTAAの選択肢が考慮される症例では、これまで以上に両者の治療法の利点、欠点をよく説明しインフォームドコンセントを得たうえで治療を行う必要があると考えられる。
3)人工足関節全置換術(total ankle arthroplasty:TAA)


AAと同様に3b~4期の症例に用いられ、年齢60歳以上、内外反変形15°以内がよい適応とされている。
また、両側OA例やsubtalar jointやChopart関節に関節症性変形を有する例では、関節固定では可動域が著しく制限されることから、TAAのほうが有利と考えられている。また、TAAはAAと比べて長期の免荷固定期間が不要で、高齢者においては早期退院、日常生活復帰を図ることも可能である。
AAとTAAは適応となる病期がオーバーラップするため、しばしばどちらが優れた治療か議論となるが、両者の治療成績を比較したメタ解析結果では、現時点でも両者の術後臨床スコアはいずれも遜色にレベルにまで改善し良好な治療成績が得られている。
一方で、TAAは置換したインプラントの緩みや沈み込みなどによる再手術率がAAよりも高いことが課題とされており、TAAの治療成績向上を目標に、よりよい手術法の検討や優れたデバイスの導入、開発の気運が世界的にも高まっている。
近年、わが国でもこれまで使用されてきたTNK Ankle(京セラ社)、FINE Total Ankle System™(帝人ナカシマメディカル社)に次いで、2018年から外側進入型のTrabecular Metal™ Total Ankle(ジンマーバイオメット社)が採用され、またTNK Ankleにおいても人工距骨を併用した人工足関節全置換術(combined TAA;CTAA)が登場し治療の選択肢が大きく拡大している。
三井らも、これまでであればTAAは困難と考えられてきた高度内反例や距骨内に骨嚢胞などの病変を有し圧壊リスクが高い例に対しても、人工距骨を併用することで適応症例の拡大を積極的に図っている。
今後、これら新規に登場したインプラントや手術法の治療に対するエビデンスが蓄積されれば、末期OAにおけるTAAの適応拡大が見込めるものと考えられる。
引用・参考文献
坂口 顕:足の構造・機能障害と靴、理学療法 37巻7号 2020年7月、P596~604
三井寛之他):変形性足関節症の診断と治療、田中康仁企・編):特集日常よくある足疾患―保存治療を含めた治療法―、関節外科 基礎と臨床、MEDICAL VIEW、2021年1月、P36~44
Donald A. Neumann原著、嶋田智明他)監訳:筋骨格系のキネシオロジー、医歯薬出版、P520
