
赤ちゃんレベルの「腫瘍の話」その1 ~ がんと癌の違いなど
「がん」と「癌」は違うよということを少しお話したいと思います。
ブログや note をつかって、ここ数回免疫学やゲノム編集の基本の基本の基本のエッセンスだけを書いてみようということをしたところ、想定外にたくさんの方に読んでいただきとてもうれしく思っています…ありがたい。
私はもともとは薬学部出で薬理学・分子生物学 (特に GPCR という受容体)の研究をしていて、医者になりなおしてからは、ウイルス学 (ヘルペスウイルスの専門家です)、病理学、免疫学をやっています。今はメインがヘルペスウイルスに対する免疫学、なんです。
そんな関係で、免疫学の基本のところに触れましたしゲノム編集の話をしました。免疫の続きもやりますし、ワクチンやHPVの話もしたいのですが…意外に時間がないので順番に。
今日はちょっと趣向を変えて病理学にちかいともいえる腫瘍周辺の話に行ってみようと思います。
というのは、研究は上で述べた通りなのですが、医者としては病理医だからということと、研究している EBV (Epstein-Barr virus)というウイルスは発がんウイルスといってがんを起こすのです。
さて、今回のテーマは「腫瘍学の生物学としての基礎の基礎」といったところにしたいと思います。ちょっとずつかみ砕いて書いていきます。くどいことと、端折るところが多いと思いますが、しかしながらコンセプトから攻めていきたいという企画です。
腫瘍について
病理学や病理医についてはあらためて書いていきますが、圧倒的に病理医の仕事のウェイトを占めているのが、「腫瘍」の診断です。「非」腫瘍ももちろん大きく大事なところですが、業務上のウェイトでいうと圧倒的に腫瘍の診断ですね。
2017年の人口動態統計によると、日本の死因の第一位は「悪性新生物」で、27.9%でした。続いて心疾患15.3%、脳血管疾患8.2%です。
つまり日本においてはおおよそ1/3の人は「悪性新生物」と分類される疾患でなくなっています。
さて、「腫瘍」に関する今日は主に言葉の解説と概念の解説をしたいのでした。
早速ですが、ここで出てきた「悪性新生物」という言葉を解説しながら進めたいと思います。
まず、「悪性新生物」は「悪性」+「新生物」です…当然か。ではまず「新生物」というのは何か。
「新生物」は英語では neoplasm と言います。これはギリシャ語のNeoplasia (新形成) が由来の言葉です。ごく簡単に言うと、「新生物」とは「腫瘍」(tumor) のことです。
そうです、新生物なんて言わずに腫瘍と言えばいいんですが、外国語を訳すとこうなっちゃうんですね。
では、腫瘍(tumor)とは何か。
腫瘍というのは、細胞が過剰に増えることでできる塊のことです。このtumor という言葉はもともとはラテン語で、「腫れる」という意味合いです。
私たちの体というのは細胞が集まってできています。その数およそ37兆個ともみつもられており、200種類以上の細胞があります。
これらの細胞はすべて受精卵というたった一個の細胞から分かれて増えてできているのですが、体をつくるためには、厳密にコントロールされた数が、厳密にコントロールされた増え方で増えています。
なので、健常な状態であれば、いつまで体が大きくなり続けたりすることはないのですね。
そして、私たちの体では毎日無数の細胞が死んでいますが、同様に無数の細胞が分裂して生まれています。そしてその量は調整されていて、やはり体が大きくなり続けるとか小さくなるとか、どこか一箇所が飛び出してくるとかそういうことはないようにコントロールされているわけです。
細胞が増えるということ
細胞が増えるときには、細胞が二つに分裂します。細胞が分裂するのはとてもダイナミックなイベントで、分裂して成長して、また分裂して、という周期を細胞周期と呼びます。
体にあるすべての細胞がこのサイクルにのっているわけではなく、分裂を止めてしまった細胞や分裂しにくい細胞、ちょっとお休みしている細胞などが実際にはあります。
しかし、いずれにせよ増えるときにはこの細胞周期というサイクルが回るイメージで、細胞は分裂し、大きくなり、分裂する、を繰り返すんですね。
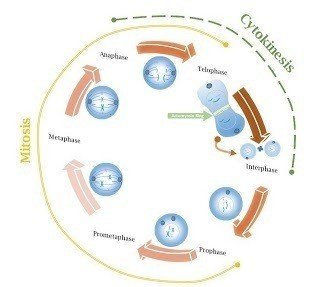
で、この細胞周期は、周りの細胞の量だとか、血液の中をながれている調節する信号を伝える分子によって回転したり止まったりするのです。そうして、増える量がコントロールされているわけですね。
がしかし、時に、これらの細胞周期をぐるぐる速く回して細胞がどんどん増えてしまうような、そういう異常が細胞に生じることがあります。例えると回転のアクセルを踏んでしまうような感じですね。
また、逆に、ブレーキのような仕組みが当然あるのですが、これがおかしくなってブレーキがかかりにくくなることもあります。またチェックポイントという先に進んでいいかどうかをチェックする部分もあるのですが、この監視がおかしくなることもあるんですね。
さらに、先ほど細胞は日々死んでいくとも言いましたが、なかなか死ななくなる、とか、死ななくなる、ということが起こると、分裂する細胞とのバランスが崩れることがおこります。
こういったことが起こるとどうなるか、細胞が外側からのコントロールとは無関係に増えてしまい、細胞がたくさんある場所ができてしまいますね。そうして塊になってしまいます。
これが、まずは腫瘍だと考えてください。細胞の増殖と死んでなくなるバランスが崩れて、どこかで細胞が相対的に増えるようになり、塊になる。これが腫瘍。
病理学的には紛らわしい概念に「過形成」というものもありますが、今回は控えます。
腫瘍を分類していきます
さて、細胞が増えて塊をつくるのが「腫瘍」(tumor)でした。ここから、まず概念として、分けていきたいと思います。
腫瘍(tumor)は、良性腫瘍と悪性腫瘍に分かれます。

良性は英語で benign と言います。ですから、良性腫瘍は benign tumor と言います。
さて、もう一方の悪性腫瘍ですが、悪性は英語で malignant と言います。よって、悪性腫瘍は malignant tumor と言います。しかし、実際にはこの言葉以外にもう一つ有名なことばがあります。それが、 cancer (キャンサー)です。
Cancer は malignant tumor の別の言い方で、日本語に直せばどちらも「悪性腫瘍」になるんですね。
ちなみに、cancer の語源は「カニ」です。これは、ヒポクラテスという大昔の医学の祖ともいえる偉人が名付けたもので、乳癌の患者の癌が、固く、カニの甲羅のようであったことから名付けられたと考えられています。

さて、悪性腫瘍は英語で malignant tumor であり cancer でした。ところが、ここで複雑なことが起こります。日本語にも言い方がもう一つあるのです。それが、「がん」です。「平仮名で」がんです。
ここはとても重要です。悪性腫瘍 = (平仮名の)「がん」なのですね。
さて、ここで、さらっと分けてしまいましたが、「良性」と「悪性」の違いはなんなのか考えないと意味がわかりませんよね。良性と悪性ってなにか。
腫瘍の良性と悪性
医学部生や医者に聞いてみてください。良性と悪性の違いってなぁに?と。
医学部生なんかだと、突然「えぇと、N/C比が高くて、異型性が…」とかいいだすかもしれません。また医者でも「浸潤が」とか「転移が」とか言い出すかもしれません。
それらは間違ってはいない解答の一つなのですが、本質ではありません。
「良性」と「悪性」の違い。これをしっかり説明できるようになれば、今回のこの記事は成功です。
では、本題です。
「良性」というのは命にかかわらないこと、「悪性」というのは命にかかわること、です。
えー…!まじで?医学的じゃないし、専門用語つかってないし、変だよ、受け入れられない…そういう、特に、医学関係者は多いかもしれません。
しかし、何が違うかといえば、まずは、宿主(さてすこし専門的になりましたが、腫瘍のできた個人と考えてくださいね)に生命にかかわる悪影響を及ばさないもの、それが基本的に良性なのです。
そして、放置しておけば、命にかかわってしまう腫瘍、これが悪性です。
シンプルでしょ。シンプルなんですよ考え方は。考え方それ自体は。
さて、「良性」と「悪性」を概念で分けました、生死にかかわるか否か。なんてシンプルな分け方なんでしょう。一件落着、ちゃんちゃん…って、ならないですね!
もし目の前に腫瘍のある患者さんが来たとして、さぁ、診断しましょう。生きるか死ぬか…え?この目の前の腫瘍で生きるか死ぬかって…どうやったらわかるん?わかるの?へ?
そう、ここから大事なことが分かります。
つまり、この腫瘍で死ぬか死なないかをはっきりと予言できなければ、診断はできないんですね。逆に良悪性の診断は、この腫瘍はこのままいくとこの人を殺してしまうか否か、を判断する、そういうことになります。そう、これが腫瘍の病理診断の基本なのです。
良性と悪性をどうやって実際に分類し見分けるのか
さて、どうしましょう。良性か、悪性か。何を見ればわかるの?どうやったら区別できるの?
これはとても難しい話です。なぜなら、あるヒトに腫瘍が生じたとして、全く同じ腫瘍というのは今までにあったのでしょうか?えー?胃癌とか名前がついてるからあったでしょ、と思うかもしれません。しかし、先走りますが、がんというのは実は非常にたくさんの異常が細胞に蓄積して起こるんです。
全く同じ異常が、まったくおなじシチュエーション(胃とか肺とか言った場所や、年齢も含めて)で起こるでしょうか…えー…確率としてはほぼないよね…となってしまいます。
そうなんですね、がんが生じたときに、そのがんはかつて人類に生じたがんであるか否かなんてわかりません。同じがんが世の中にあるのかさえ不明です…。
それじゃぁなにもできないじゃん!なに言ってんの!と思うかもしれませんが、それは一つの現実なのです。それぞれ人間個性があって、一人ひとりが違うように、がんというものもそれぞれに個性があって、みんな違うんです。
え…。そんな…となりますよね。なるんです。
ところがですね、まぁ、そこは天の采配というか、あれなんですけれども、医学というのは経験の学問として成り立ってきたのには理由があるんです。
類型化がだいたいできるようなところが自然にはあるんですね。
言葉と概念が難しくなりました。簡単に言うと、厳密にはそれぞれは違うんだけど、同じようなふるまいをする仲間として分類しても、だいだい妥当に分けられる、そういうものなんだよね、ということです。
ということで、医学はまずはたくさん患者さん=症例をあつめて観察したわけです。
胃にできるこのタイプの腫瘍は、全身に影響して死につながる。このタイプの腫瘍は全身には影響しない。そういった経験をとにかくとにかく集めたんです。
そして、集めたうえで、似たものに共通する特徴、そして、別の経過をたどるものとは違う特徴というのを認識していったのですね。
そうして、この臓器のこの腫瘍は悪性、この臓器のこの腫瘍は良性、というように経験が積みあがっていった。こういう過程が医学では多く見られます。
これこそ経験の学問である面もある由縁ですね。
さて、そうやって、いろいろな腫瘍を観察して、「悪性」の特徴、「良性」が分かってきて、そしてまたその特徴をもとに観察を繰り返して、これらが磨かれていった、それが基本的な腫瘍の診断の発展である、と考えてください。
さて、では実際にはどうやって診断をしてきたのか。これは細かくは病理のお話をするときにしたいと思いますが、簡単に、超簡単に言ってしまうと、顕微鏡をつかって細胞と組織の形をみて診断してきたのです。
組織、というのは細胞があつまってある形をつくり、ある機能を担う、そういう集合のことだとラフに考えてください。顕微鏡で、腫瘍をみて、その形を記録してみていったのですね。
そうすると、良性、つまり観察していても死なない腫瘍と、悪性、放っておくと死んでしまう腫瘍の「形」、の知識が蓄積していくことになります。
それぞれの差はなんなんだろう。差がわかれば、顕微鏡で見れば、ずっと観察しなくても、その場で良性か悪性かがわかるようになるのではないか。
そういう考え方です。そして実際、それは妥当で、今では基本的にはその時点の顕微鏡の像などを見れば良性・悪性がだいたいわかるようになっているのです(実際にはもう形だけではなく、テクノロジーの進歩でさまざまなことを評価するのですが、原則から入っています)。
形で見出された「良性」と「悪性」の違い
さて、ではそういう風に、「顕微鏡観察 + 長い間経過をみて」見出された、「良性」と「悪性」の違いはなんなのか、それぞれの特徴はなんなのか、これが病理組織学的な良悪性の差異と言えます。
わかりやすくまず悪性の特徴を挙げていきますが、実は、これは教科書レベルでも専門家レベルでも見解がいくつもあります。ですから、この通りでないものも一杯あります。大事な特徴を抽出したものだと思ってください。
●悪性の特徴①
自律的に増殖(コントロールが効かない増殖)をして細胞が死ににくい/死なず、いつまでも増え続ける
●悪性の特徴②
まわりの組織を破壊したりしみこむようにしたりして増える(浸潤)
●悪性の特徴③
血管を増やして呼び寄せる
●悪性の特徴④
ほかの臓器にとびうつって、そこでも増える(転移)
(●悪性の特徴⑤ 栄養を大量に消費して、体全体を衰弱させる。)
これら五つ程度が悪性の特徴です。

Hanahan D, Weinberg RA (January 2000). "The hallmarks of cancer". Cell. 100 (1): 57–70. doi:10.1016/S0092-8674(00)81683-9. PMID 10647931.
では6つの特徴が示されていますし、
がんセンターの情報では3つが示されています。
さらにさまざまな付加的な特徴も見出されていて、いまではたくさんの考え方がありますが、基本はここに含まれていると考えていただけると思います(免疫とのからみの話などがたくさんあります)。
さて、5つ目は形だけではわかりませんね。ですから、形でまずはわかるのは①~④なのですが、それぞれの見かた、評価の仕方をざっくり説明します。
特徴① の自律的な増殖というのは、とにかく細胞の量が増えること、が特徴です。良性腫瘍の多くは、self-limiting といって、自分である程度増えると増えるのを止めてしまいます。ですから、大量の細胞が見えて、かつ、細胞が分裂しているところなどが見えると、悪性かな、と一つ思うところです。
特徴② 浸潤。これは、まわりの組織を壊しているところが観察できれば明らかになります。良性腫瘍は増えるときに周りを押すように膨れます。これを圧排性と言いますが、悪性腫瘍の多くはまわりを壊していくので、正常な組織が壊れているところが見て取れます。
特徴③ 血管を増やす。これも形でわかります。血管がたくさん増えてきます。時に良性腫瘍も血管をふやすので、これは少し参考になるぐらいかもしれません。
特徴④ 転移。これは悪性の特徴としては有名です。ほかの臓器から元あったところと同じ形の細胞の増殖がみられれば、転移の可能性が高いですし、この転移を予測する一つの事象として、血管やリンパ管という管の中に癌細胞が入り込んでいっているところを見つければ転移する可能性があるかな、と考えます。
実際の病理診断では、腫瘍というのは特徴的な配列や構造をつくるので、それを見ているのですが、良悪性の極端な診断については、以上のような特徴が大事なんですね。

その他に、細胞の形として、悪性の時には核(N)が大きくなって核以外の部分(=細胞質 C)との比率が変わる、N/Cが増大するとか、異型といって、正常な細胞から大きく形が変わるなどの特徴もあります。
病理学をちょっと勉強した医学部生さんなんかは、悪性って?と聞くと、細胞のこういった特徴に飛びついてしまうんですね。でも、それは悪性の真の特徴ではなくて、傾向であり、細胞像。悪性というのはあくまでも個体を殺してしまう可能性がたかいという特徴なのです。
とここまで説明しましたが、これはあくまで形によって見てきた、という診断の一側面だということは十分に注意をしなくてはなりません。
もともとは、病気がどういうものなのかしりたい、どういう仕組みかしりたい、どういうふるまいをするか知りたい、そういうものが病理学の根幹だったはずです。
病理学は形だけの学問ではないから
「形」で診断するのは「病理組織診断学」とでもいう範囲で、これは病理学のすべてでは当然ありません。ほかの技術、たとえばDNAの配列のどこがおかしくなっているかとか、血液中のマーカーとか、DNAの修飾とか…いろいろな方法を駆使して診断する方がより精緻な診断ができるでしょう。
しかし、「形」で診断する利点は今まではかなり大きかった…実効性、早さ、コストなどで優れていたため、ほかの検査の代わりにもなる面が大きい「サロゲート」な手段であったともいえるのです。「形」で「代替」して診断しているということですね。
ある程度これは妥当でしたし、うまくいっているところが多いのですが、最近はそうもいっていられません。たとえば脳腫瘍は、「Genotype trumps phenotype」というような標語でもって改訂されました。
Genotype というのは遺伝子の形のこと、phenotype は形などの特徴ですね、trumps は優るといういみなので、この言葉は、遺伝子の形の方が形などの特徴より(診断・分類するうえでは)優る、ということを言っています。
脳腫瘍の分野ではこんな論文が今年natureに出ています。
▶ DNA methylation-based classification of central nervous system tumours. Nature volume 555, pages 469–474.
これは、DNAの修飾のされ方をもとに脳腫瘍を分類してみたところ形で診断するよりよりよく分類できたよ、というような話です。形でなんでも分けられるわけではないですし、形より優れた診断法もあるんだよ、という話ですね。
純粋な「形」つまり王道的な病理組織診断学の方法で診断するよりも、遺伝子の異常などをもとに病気を分類した方が、「正しい」分類ができる、つまり診断ができる、ということにほかならず、病理組織診断学は万能ではない、根本の病理学から考えれば当然なのですが、という話なのです。
今後はこういうことが多くなっていくと思います。いろいろな技術が発展することで、「形」だけで診断できる時代は終わりつつあります。それでも「形」による診断も意味がないわけではない、そんなもんかな、と思っていただければいいかなぁと思います。
ここら辺のことは、病理についてお話しなおすときに触れたいなぁと考えてはいます。
いよいよ「がん」と「癌」の違いに行きたいとおもいます
さて、戻ります。良性、悪性まで説明しました。くどいですが、悪性腫瘍は malignant tumor であり、cancerであり、日本語でいいかえると「がん」(ひらがな!)でした。
悪性腫瘍をさらに簡単に分類します。これはそうした方がより特徴が似通ったグループにでき、生物学的にも理解がしやすいからでもあります。
どうやって今度はわけるか。分け方は単純です。そもそも、細胞がおかしくなって腫瘍になるのでした。であれば、おかしくなった元の細胞は、どんな細胞だったのか、これで分けます。ただ、細胞一個一個の種類まで言及するとめちゃめちゃ大変なので、どんな「組織」=細胞の集団から出てきたかな、ということで分けます。
ヒトの体は非常に複雑な形を持っていますし、臓器ごとにその構造は全然違います。ただ、からだの部分はどこをとってみても「基本的な4つの組織」の組み合わせでできているんです。
「4つの組織」というのは①上皮組織、②結合組織、③筋組織、④神経組織です。
この4つの組織の組み合わせですべて説明できるんですね。からだの組織の構成というのは。
さて、簡単にこれらの組織を説明します。
①上皮組織、というのは英語では epithelial tissue というのですが、これは主にからだの表面や消化管の内面などの外側の部分をカバーしたり、分泌や吸収などの機能をになう構造などです。
②の結合組織というのは、組織と組織をくっつけるノリのような組織です。細胞の種類はすくなく線維芽細胞という細胞などがいます。
③筋組織は筋肉で動きを作る組織、④神経組織は電気信号を伝える組織で、脳のような中枢神経だけでなく、体中に張り巡らされる末梢神経組織もあります。
さて、組織学のことは別途またまとめていきますが、ラフに4つの組織の組み合わせで体はできているのです。
もどります。悪性腫瘍、つまり、がん、をもう少し分けてみようという話でした。そして、がんの由来となった細胞の属する組織によってわけられるよ、という話でした。
では早速結論を。①上皮組織由来の「がん」を「癌」または「癌腫」と言います。漢字で書きます!
英語では carcinoma カルチノーマと言います。これは悪性腫瘍に最も多いもので、胃癌、大腸癌、肺癌…などと漢字で書かれていればこれと考えていいです。
さて、②~④からでてきた「がん」はそのほとんどを「肉腫」読み方は「にくしゅ」と言います。英語では sarcoma サルコーマ/ザルコーマ となります。これは、癌に比べるとレアな腫瘍です。
そして、実は②結合組織には、血液が含まれているのですが、血液だけは伝統的にちょっと別扱いにしています。というのは、血液はばらばらな細胞からなっていてわけて考えた方がよいからです。
よって、血液細胞由来の腫瘍は「血液系悪性腫瘍」とでもいえばいいのですが、さらにわけてしまって、血液中を「がん」細胞が流れているものを「白血病」英語では leukemia、血液細胞由来のうちリンパ球から出た「がん」が塊をつくったものを「リンパ腫」lymphoma とわけます。
実はもう一つ、骨にできる骨髄腫 myelomaというものもありますし、白血病が塊を作ることもありますが、今回はちょっと省いてしまいます。
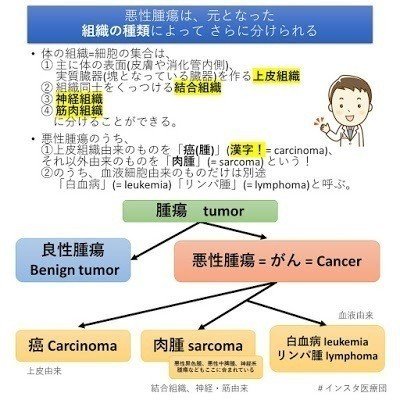
というわけで、どこから出てきたか、4大組織のうちどこから出てきたか、が「がん」を分類するもとになるんですね。
(さらに厳密には、肉腫内には悪性黒色腫、悪性中皮腫、悪性神経腫瘍などもありますが、これらは肉腫とは別に述べることもあります。この辺は慣用と、分類学の限界ですが、今回は触れずに置きますね)。
というわけで表記については
さて、「子宮頸がん」という表記をしているメディアや記事などをよく見ます。この書き方だと、癌も肉腫も含まれていることになるんですね。
たしかに、ごくごくごくごくまれに、子宮頸部に肉腫が生じることはあります。生じる肉腫の種類は、平滑筋という筋肉から出てくる平滑筋肉腫や、稀には子宮内膜肉腫や血管肉腫などのいくつかの種類です。しかし、これは非常に稀です。一般的には、子宮頸部に生じる「がん」のほとんどは「扁平上皮癌」という上皮由来の癌の一種です。もちろん他のタイプ(腺癌など)も少数ですがでます。
そして、HPV、ヒトパピローマウイルスが起こす癌の多くも扁平上皮癌なのですね。ですから、「子宮頸がん」ではなく「子宮頸癌」と書く方がこの場合は妥当そうですね。
常用漢字の問題や難読ということ、または「癌」という感じの与えるイメージを配慮して「がん」と書いているのかもしれません。しかし、慣用ではありますが学問的にはこれは間違いであって、よろしくない記載です。
今回はここまで
というわけで、今回はスーパー初歩の腫瘍の話をしてきました。
「がん」と「癌」が違う概念であることが分かってもらえれば今回はよかった、としたいと思います。
今後「がん」の発生する仕組みでわかっていることや、もう少し細かい「がん」の分け方と診断などにも触れていってみたいと思います。
