
プログラム医療機器の保険収載を目指すには
みなさんこんにちは。エルピクセル株式会社RA/QA室の大竹と申します。
今回はプログラム医療機器の保険適用の流れや、保険適用における評価についてご説明します。
その前に、4月の記事「令和6年診療報酬改定の内容について(診断支援ソフトウェア関連)」で内視鏡的大腸ポリープ・粘膜切除術(K271)の新たな注釈(注3)である病変検出プログラムを使用する場合の加算について触れましたが、2024年6月1日施行以降、対象となる製品が公表されましたので、お知らせいたします。
8月1日時点までに対象となった製品は以下の通知をご参照ください。
(特定診療報酬算定医療機器の区分欄にて「病変検出用内視鏡画像診断支援プログラム」と記載されている製品が対象となります。)
・令和6年5月31日 保医発0531第5号 医療機器の保険適用について
・令和6年7月31日 保医発0731第2号 医療機器の保険適用について
上記通知に記載されている製品を用いて内視鏡的大腸ポリープ・粘膜切除術を行なった場合において、所定の条件を満たせば、病院側は60点の加算を請求することが可能となっています。
これにより今後、大腸内視鏡検査においてプログラム医療機器の活用が増えていき、疾患の早期発見の促進、また医療へのAIの活用が広がることを期待します。
さて、上記の病変検出プログラムに関する加算を含めて、今回の内容に移りたいと思います。
医療機器の保険適用とは
保険診療とは
日本は国民皆保険制度を導入している国の一つであり、これによって公的医療保険に加入している誰もが、医療機関に係わらず同じ内容の診療を同じ金額で受けられるという、安心して医療を受ける仕組みになっております。
この保険診療において支払う費用(診療報酬)の内訳は様々な仕組みから構成されていますが、概ね、「技術料等+特定保険医療材料料+薬剤料」で構成されており、私たちが病院に行って診察・治療をした際はこれらの料金を診療報酬として支払います。
この中で、医療機器の保険として関係するのは技術料、特定保健医療材料料です。
技術料は、医療従事者が各医療行為を行った際の報酬であり、特定保健医療材料は医療行為を行った際に使用された医療機器に対して価格が設定された医療機器の価格です。
この中で医療機器は技術料に加算して評価される機器、医療機器そのものに価格設定がある機器など図表1の内容に基づいて分類されます。(A1,A2,C1,C2,B等)

(出典:令和4年度医療機器・体外診断用医薬品の保険適用に関するガイドブック)
医療機器の保険適用の流れ
医療機器がこれらの保険医療材料として保険診療に用いられるためには、企業が該当する医療機器について保険適用を希望する旨を提出する必要があります。
そのうち、新規に保険医療材料を新設する、既存の保険医療材料に対して製品の改良点について加算を付けるなどの場合は、その医療機器に対して保険医療材料等専門組織等が評価・検討されて、最終的に中央社会保険医療協議会(中医協)にて審議・了承を得て保険適用となります。
そのため、図表2の通り、医療機器によっては薬事承認後、保険診療で使用されるためには一定期間の時間を要する必要があります。

(出典:厚生労働省保険局医療課「令和 4 年度保険医療材料制度改革の概要」)
この様に、医療機器を保険制度下で使用する場合、承認とは別に保険適用の希望を提出する必要があるのは医療機器の保険適用で注意するべき点です。
医薬品の場合、新薬の薬事承認をとった際はいわゆる60日ルールに則り承認後原則60日以内に薬価収載が完了、後発品では薬事承認を取得した医薬品は6月、12月に薬価収載されることから、医薬品は、薬事承認と保険(薬価収載)がセットで進められる(薬事承認≒保険適用)ことが原則ですが、医療機器は必ずしも保険がセットにはならない(薬事承認≠保険適用)ため、流れが異なります。
これは図表1の通り、各医療機器の特性によって保険収載される内容が大きく異なること、医療機器の用途・種類によっては保険収載をあえてしない製品もあることが一因と考えられます。
また、製造販売承認取得と保険収載にて審議されるポイントも異なりますので、医療機器を製造販売する際の承認・認証申請の戦略を検討する時点で、保険戦略も含めて考える必要があります。
プログラム医療機器の保険収載の流れ
医療機器プログラム総合相談について
医療機器のうち、プログラム医療機器は平成25年から単体プログラムとして、薬機法上の規制対象となった比較的新しい分野です。そのため、プログラム医療機器に対する保険収載についても中医協などで近年様々な議論がされていき整備が進められており、技術料での評価、材料による評価について明確化が図られています。
特に医療機器プログラムは、2020年より「プログラム等の最先端医療機器の審査抜本改革(DASH for SaMD)」が厚労省より公表され、プログラム医療機器の早期実現化を促進させる戦略の一つとして、“ 医療機器プログラム総合相談” が設けられました。
この相談を用いることで、医療機器の該当性〜保険収載まで一元的な相談が可能となっています。
医療機器プログラム総合相談の内容
通常、直接個別に相談する以下の(1)~(3)の相談を一元的に受付が可能。
(1)医療機器該当性に関する相談(厚生労働省 医薬局 監視指導・麻薬対策課)
(2)薬事開発に関する相談(PMDA プログラム医療機器審査室等)
(3)医療保険に関する相談(厚生労働省 医政局 医薬産業振興・医療情報企画課)
プログラム医療機器の保険適用の流れの4つの例
令和4年度保険医療材料制度改革ではプログラム医療機器の保険適用の流れについても検討され、プログラムの特性ごとに4つのプログラム医療機器の実用化の例も示されました。
令和6年度においても保険医療材料制度改革の一環として、プログラム医療機器の評価の明確化等が進んでおりますので、プログラム医療機器の保険収載を目指す企業の方は中医協の情報について注視することが重要です。

(出典:令和4年度保険医療材料制度改革の概要)
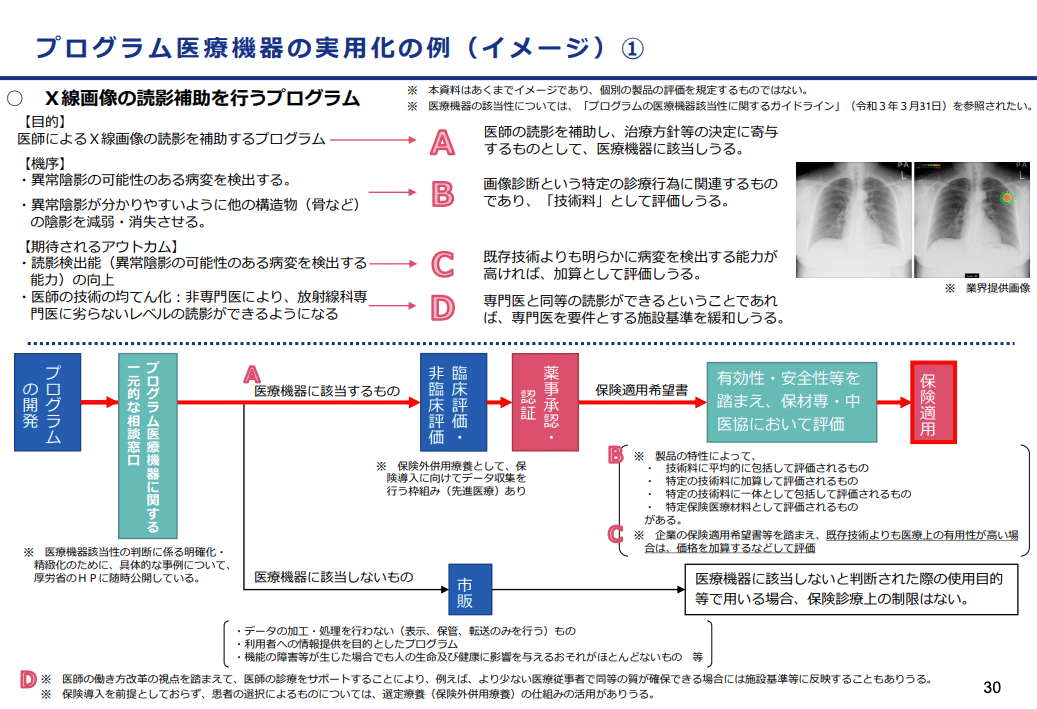
(出典:令和4年度保険医療材料制度改革の概要)
図表4に挙げたX線画像の読影補助を行うプログラムを含む、4つの実用化の例が示されています。
・X線画像の読影補助を行うプログラム
・治療計画の立案補助を行うプログラム
・レポート作成補助を行うプログラム
・患者の健康管理を補助するプログラム
プログラム医療機器の保険収載に対する評価について
このように、プログラム医療機に対する保険収載は進められておりますが、令和6年度においても下記の内容が示されております。
・プログラム医療機器の評価基準の明確化
・プログラム医療機器における原価計算等の設定
・アップデート等により性能が向上した場合の再評価
・プログラム医療機器の使用に係る指導管理の評価
・プログラム医療機器についての評価療養の新設
・プログラム医療機器についての選定療養の新設
上記のうち、今回はプログラム医療機器の評価基準の明確化、プログラム医療機器についての評価療養の新設について説明します。
① プログラム医療機器の評価基準の明確化
プログラム医療機器に対する診療報酬上の評価について、図表5のような基準を示しております。

(出典:令和6年度保険医療材料制度改革の概要)
今回、各項目において概ね共通して記載されているのは、臨床上の有効性の向上、つまりは患者にとってのメリットがある場合においては加算評価として認められることです。
臨床上の有効性は多くの医療機器が保険収載において提示することが必要な内容であり、プログラム医療機器においても同様に評価が必要であることが示されております。
例えば令和6年度に保険収載される内視鏡的大腸ポリープ・粘膜切除術において新設された病変検出支援プログラム加算は、腫瘍の検出率が向上することで、結果的に患者の大腸癌による死亡リスクの低減が期待できることが本技術の有効性として挙げられていることから、保険適用されたと考えられます。
今後、当該評価を参考にプログラム医療機器を製造販売する企業は保険収載を目指していくと思われます。
また、医療従事者の労働時間が短縮するようなプログラム医療機器については、原則、加算としての評価は行わないことが明確化されました。ただし、”原則それのみでは加算としての評価は行わない。”の記載の通り、労働時間の短縮だけでなく、それに付随した施設基準の緩和や臨床上の有効性等を示せれば評価対象になるのではないかと考えられます。
保険収載を目指しているプログラム医療機器を取り扱う会社は上記内容を熟知して進めることが重要です。
②プログラム医療機器についての評価療養の新設
2017年よりリバランス通知制度という制度が導入され、臨床的有用性については承認後に市販後で確認することを想定して2段階で承認を取得することが可能となりました。
日本では公的医療保険が適用されない保険外診療が診療項目に含まれる場合、本来保険が適用される診療も含めて、医療費の全額が自己負担となります。そのため、保険収載されていない医療機器を使用する場合は先進医療などを除き、全額患者の自己負担となってしまうケースがあります。
そこで令和6年度にリバランス制度を通して、保険適用を目指す医療機器については、保険診療との併用が認められ、評価療養(*1)として保険外併用療養費制度(*2)が適用となります。
また、すでにA1等で保険適用されているプログラム医療機器であって、保険適用外の使用に係る有効性について、再評価を目指す場合の使用も評価療養の適用となります。
これにより、第2段階承認を目指した臨床的エビデンスの収集、医療機器の再評価を目指した使用成績評価を行う医療機器を有する企業・施設は、通常なら保険診療とする部分が、保険外であるために全額自己負担として、企業・施設・患者等が負担したところを公的医療保険から給付されるため、より臨床現場で活用されながら第2段階の承認に向けた迅速なデータ収集を可能にすることが期待されます。
*1「評価療養」とは、医学的な価値が定まっていない新しい治療法や新薬など、将来に保険導入をするか評価される療養のこと
*2「保険外併用療養費制度」とは、健康保険(公的医療保険)において混合診療は認められておらず、保険外の療養を含む場合、通常全額自己負担となるが、「評価療養」「患者申出療養」「選定療養」として認められている療養に限り、保険診療との併用が可能になる制度である。
最後に
今回は現時点で示されているプログラム医療機器の保険収載の流れ、相談制度、評価基準についてご紹介しました。
日本では医療機器の早期実用化に向けて、今回紹介した制度以外にも保険収載におけるチャレンジ申請、承認におけるIDATEN制度、PHOENIX制度など様々な制度が示されております。
我々も日本の医療向上の一助となるべく当局から示されている制度を活用し、いち早く臨床現場へ導入を目指しています。
また、今回の保険医療材料制度改革に関するプログラム医療機器の対応の影響については中医協にて検証を行い、適切な評価のあり方について今後検討が進められます。そのため、今後新たな評価基準や制度の新設がされる可能性があるため、中医協の動向に注視のうえ適切な対応を行い、プログラム医療機器の普及に邁進して参りたいと思います。
文:大竹 一嘉
