
第12回 検査フォローの考え方
総合内科流 一歩上を行くための内科病棟診療の極意(12)
森川暢 市立奈良病院
第12回 検査フォローの考え方
----------
病棟での検査フォローをどのように考えれば良いでしょうか。基本的には、ルーチンで行うべき項目や検査について自分なりの型を作ることが重要です。そして、基本的な検査から得られた結果を適切にアセスメントして行動に繋げることが、病棟での安全な診療に繋がります。最もよく行う検査の血液検査を中心に、病棟で行う検査フォローについて考えていきます。
----------
■症例(病棟の極意・実践前)
認知症のある85歳女性が尿路感染症で入院した。入院後、抗菌薬治療は効果的で、解熱したため採血フォローは施行しなかった。しかし、食事量が1割程度で活気も低下していた。その後、意識レベルが低下していることを看護師から報告を受けて採血をしたところ、ナトリウム 162mEq/L、BUN 62mg/dL、Cr 3.2mg/dL、AST 320 IU/L、ALT 283 IU/Lと、高ナトリウム血症、腎不全、肝不全を認めた。結果的に、脱水による腎前性腎不全、抗菌薬による薬剤性肝障害と診断された。
----------
【極意】
① どれくらいの頻度で血液検査すべきなのか
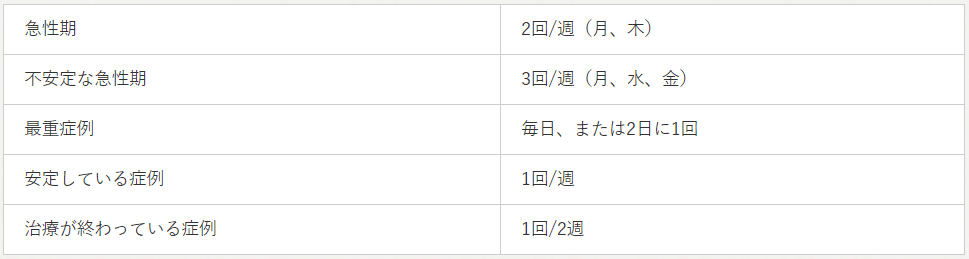
どれくらいの頻度で血液検査すべきかに関しては、明確な答えはありません。筆者は表1の目安で血液検査を考えています。
表1.筆者の考える血液検査の目安
----------
② 血液検査の目的
「血液検査をすれば安心」という感覚があるかもしれません。ただ、血液検査には、当然ですが限界もありますし、そもそも血液検査の目的を明確にしておく必要があります。
一般的に血液検査を行う目的は表2の通りです。逆に言えば、これ以外の項目は、血液検査ではモニタリング出来ないということになります。
表2.血液検査を行う目的

病棟診療では、これに加えて食事量、バイタルサイン、排便などの熱形表の記載、看護記録、回診を組み合わせることで最低限の病棟診療の質を保つことが可能です。特に外来や手技で忙しい内科医にとって、熱形表の記載、看護記録、血液検査モニタリングを適切に行うことは、見落としを防ぐことに繋がります。
以下、各項目のチェックポイントごとに、コモンな問題について考えます。
----------
A. 血球異常のモニター(特に貧血の進行の有無)
血球異常では、貧血の進行の有無が問題になります。
軽度の貧血進行であっても、出血の除外を常に心がけます。具体的には、便の色やバイタルサイン、BUNの上昇など、消化管出血を示唆する所見がないかを確認する必要があります。フェリチン、ビタミンB12、葉酸、末梢血目視像は、貧血症例ではひとまずチェックします。
貧血とともに病棟で頻度が高い項目が血小板の減少です。感染症やDICなどが原因となりますが、治療介入が可能という点では薬剤性血小板減少も常に考える必要があります[1]。特にヘパリン起因性血小板減少症(heparin-induced thrombocytopenia: HIT)は、重篤な血小板減少を来たすため注意が必要です。他には、抗菌薬やPPIなども血小板減少の原因として重要です。
なお白血球については、入院中に診断的意義を持つことはそれほど多くないのですが、異常な白血球増加から偽膜性腸炎を疑うことがあります[2]。
----------
B. 肝機能のモニター
入院中の肝障害では薬剤性肝障害、特に抗菌薬による肝障害の頻度が高く、注意が必要です。
薬剤性肝障害は被疑薬の中止および変更のみで改善するため、入院中の肝障害をモニターする意義があります。
また、入院中に肝障害をきっかけとして総胆管結石が発見されることもあり得ます。総胆管結石のスクリーニングとしては腹部エコーが有用です。
つまり、入院中の肝障害では薬剤性肝障害を起こしうる薬剤の見直し及び変更・中止と、腹部エコーによる胆道系の器質的病変のスクリーニングがまずは優先されると言えます。
----------
C. 腎機能のモニター
腎機能も入院中にはモニターすべき項目です。抗菌薬による薬剤性腎障害は比較的頻度が高いです。
また、入院中に食事量が落ちている場合は、脱水による腎前性腎不全の発症を疑い、細胞外液による治療が必要です。
他に注意すべきは、尿閉による腎後性腎不全です。腎後性は腹部エコーですぐに診断出来ます。ただし身体診察で疑い、腹部エコーや腹部CTなどの画像検査を行わなければ診断が出来ません。採血や尿検査だけでは診断出来ないということが重要になります。基本的には尿道カテーテルのみで改善する病態であり、見逃してはいけません。
----------
D. 電解質異常のモニター
電解質異常のモニターも血液検査の役割として非常に重要です。ナトリウム、カリウムは特にルーチンで常に測定すべき項目です。輸液をしている症例や食事量が低下している症例ではモニターが必須になります。ナトリウムやカリウムの値によって適宜、輸液の調整を行う必要があります。
リンやマグネシウムをルーチンで測定することは基本的にはありませんが、アルコール依存症例や低栄養症例、高血糖性緊急症では、リンとマグネシウムのモニターも重要になります。
----------
E. 血糖のモニター
糖尿病の患者さんでは簡易血糖測定器でのモニタリングが必要です。糖尿病の患者さんが入院した場合は血糖3検/日を基本としつつ、重症度や血糖のコントロールによって調整します。血糖のコントロールが不安定ならば4検/日とし、逆に血糖のコントロールが安定した場合は1検/日や血糖測定中止というように、血糖測定の頻度を常に調整します。
----------
F. アシドーシスのモニター
アシドーシス、特に重炭酸は通常の血液検査ではわかりませんが、非常に重要な項目です。特に重症例では、血液ガスで重炭酸をフォローすることで臓器障害を鋭敏に検出出来ます。動脈血ガスは敷居が高いので、積極的に静脈血液ガスを利用します。呼吸不全のフォローでなければ基本的に静脈血液ガスで代用可能です。静脈血液ガスの解釈として重炭酸やpHはほぼ同様と考えて問題ありません。
pCO2に関しても、静脈血液ガスのほうが動脈血液ガスより5mmHgほど高いのですが、類推可能です。少なくとも静脈血液ガスでCO2上昇がなければ、動脈血液ガスでもCO2上昇は認めないと考えて差し支えありません。よって呼吸不全の患者さんにおいても、CO2のモニタリングを静脈血液ガスで行うことも可能です[3]。
静脈血液ガスはルーチンに提出する必要はありませんが、状態が不安定な患者さんにおいては非常に役に立つツールであると言えます。
----------
G. 炎症反応のモニター
CRPのモニタリングを、筆者は基本的にルーチンに行っています。CRPに頼り過ぎた診療は禁物ですが、CRPは非常に有用なツールであると感じます。
感染症診療において、臓器特異的な所見や全身状態とともにCRPが改善する場合には、治療効果は良好であると判断して差し支えありません。逆に、臓器特異的所見や全身状態が改善しているにも関わらず、CRPのみ改善が乏しい場合は、感染症以外の原因があるかを考えます。また、CRPの改善が乏しいということで膿瘍が発見されることもあります。
CRPはきちんと使いこなせば非常に重要なツールであると筆者は考えています。
----------
③ 尿検査のモニター
尿検査をルーチンにモニターする必要はありませんが、尿検査をモニターすべき状況があります。
例えば尿路感染では、発熱が継続していたとしても、尿中の細菌数や尿中白血球が改善している場合に、抗菌薬は効果的であると考えることが可能です。
また腎不全症例では、尿検査で尿中白血球、尿中赤血球、尿蛋白、尿中円柱をモニターすることで、糸球体腎炎や間質性腎炎の有無をモニターすることが可能です。
他には横紋筋融解症では、ミオグロビン尿をモニターすることが有用です。具体的には尿定性で尿潜血陽性、尿沈査で尿赤血球が陰性であれば、間接的にミオグロビン尿の存在を推定可能です。ミオグロビン尿が消失するまで輸液が必要になります。
----------
④ 胸部Xpのモニター
最重症例や呼吸不全の症例では、胸部Xpのフォローが有用です。肺炎では胸部Xpの改善は遅れるため、基本的には喀痰や咳嗽、酸素飽和度などの臓器特異的所見が優先されます。しかし、酸素化の改善が乏しい場合や発熱の改善が乏しい場合は、胸部Xpのフォローは極めて重要です。
膿瘍形成や肺化膿症の評価、心不全の合併も胸部Xpで可能です。
また、細菌性肺炎として治療していたにも関わらず、胸部Xpで間質性が悪化することで、間質性肺炎の診断に至ることもあります。
胸部Xpは、酸素飽和度低下におけるスクリーニングとして積極的に使用し、必要に応じて心エコーや胸部CTに繋げることを意識します。
----------
⑤ 身体診察のモニター
個人的な意見ですが、身体診察は最も簡便で安価な検査であると考えて差し支えありません。
バイタル測定を基本としつつ、いわゆる元気さ(全身状態)は必ずチェックします。さらに会話を行うことで認知機能やせん妄のスクリーニングを行います。
なお、感染症における局所所見(蜂窩織炎における皮疹)は、当然ですが毎日の回診でチェックします。全身状態および局所所見は採血のCRPよりも迅速に改善します。よって採血のCRPは補助的に使用するほうがよいと考えます。
他には心不全における頸静脈怒張、浮腫もモニタリング項目として有用です。
このように簡易検査としての身体診察をモニターすることが、病棟診療では有用です。
----------
■ 極意 ■
●自分の中で採血を行う頻度と項目を決めて、それに対して適切に対応するという型を作る
●モニターを行うことで安全な病棟診療を心掛ける
----------
■症例(病棟の極意・実践後)
認知症のある85歳女性が尿路感染症で入院した。入院後、抗菌薬治療は効果的で解熱したが、食事量が少なかったため、採血フォローを週2回のペースで行った。徐々にナトリウムが上昇傾向であったため、維持液の投与を行ったところ、高ナトリウム血症、腎不全は認めずに経過した。また、肝障害が悪化傾向であっため腹部エコーをしたが、特に問題なかった。抗菌薬による薬剤性肝障害を疑い、抗菌薬を変更したところ肝障害は改善した。リハビリ介入とNSTチームの介入で徐々に食事を食べられるようになったため、入院後14日目に退院となった。
----------
【参考文献】
[1]Naveed Ali, et al. New-onset acute thrombocytopenia in hospitalized patients: pathophysiology and diagnostic approach. J Community Hosp Intern Med Perspect. 2017 Jul 13;7(3): 157-167.
[2]Edwin Vargas, et al. Role of the leukocyte response in normal and immunocompromised host after Clostridium difficile infection. Anaerobe. 2017 Jun; 45: 101-105.
[3]Shilpi Awasthi, et al. Peripheral venous blood gas analysis: An alternative to arterial blood gas analysis for initial assessment and resuscitation in emergency and intensive care unit patients. Anesth Essays Res. Sep-Dec 2013; 7(3): 355-358.
----------
■著者略歴
森川暢(市立奈良病院)
2010年 兵庫医科大学卒業
2010年~ 住友病院にて初期研修
2012年~ 洛和会丸太町病院救急・総合診療科にて後期研修
2015年~ 東京城東病院総合診療科(当時・総合内科)、2016年からチーフを務める
2019年~ 市立奈良病院総合診療科
■専門
総合内科、誤嚥性肺炎、栄養学、高齢者医療、リハビリテーション、臨床推論
■著書
『総合内科 ただいま診断中!-フレーム法で、もうコワくない-』(中外医学社)
監修:徳田安春/著:森川暢
■現在連載中
『J-COSMO』(中外医学社)総合内科まだまだ診断中!フレームワークで病歴聴取を極める
