
最終回 ケアの移行
総合内科流 一歩上を行くための内科病棟診療の極意
著:森川暢(市立奈良病院)
最終回 ケアの移行
----------
ケアの移行は病棟診療において非常に重要です。ここでは、ケアの移行について、病棟でどのように実践していくかを考えていきましょう。
----------
症例(病棟の極意・実践前)
心不全で入院した83歳男性。心エコーで弁口面積が0.4cm2、左室駆出率(EF)42%と低下しており、重度の大動脈弁狭窄症によるHFrEFと診断されていたが、手術希望はなく利尿薬で経過観察になっていた。しかし1年で3回以上、心不全による入退院を繰り返していた。心房細動も合併し頻脈となっていた。
今回、フロセミド(ラシックス®)持続静注を60mg/日で開始しつつ、ランジオロール(オノアクト®)持続静注でrate controlを行った。入院後3日目には呼吸状態も安定し、酸素もオフできて経過は良好だった。ロキソプロフェン(ロキソニン®)は近医整形外科で処方されていたが中止した。また利尿薬として、アゾセミド(ダイアート®)30mgとトルバプタン(サムスカ®)7.5mgを導入し退院とした。なお、SGLT2阻害薬は、尿路感染を繰り返しているという病歴があり導入しなかった。そして、かかりつけの内科医に紹介状を送った。
退院後7日の時点で、患者さんがかかりつけ医を受診したところ、心不全があるためSGLT2阻害薬が開始された。また、腰痛で近医整形外科を受診したところ、ロキソニン®が再開された。その後、発熱を認め、ぼーっとした状態で食事をすると誤嚥し、酸素化が再度悪化して救急搬送された。そこでは、尿路感染および誤嚥性肺炎による心不全の増悪と診断した。
家族は可能な限り自宅での療養を希望したが、酸素化も不良であり再入院とした。また、今回の入院で日常生活動作(ADL)と嚥下機能の低下が著明となり、自宅退院は不可能と判断し、看取り目的で療養病院に転院となった。家族からは「本当は自宅で最期まで過ごさせたかった」という言葉があった。
----------
【極意】
① ケアの移行とは
患者さんが医療サービスを受ける医療機関や療養する場が移行することを「ケアの移行」と呼びます。特に急性期病院から直接自宅退院して、診療所などに移行する場合は、ケアの移行が分断され、再入院に繋がる可能性があります。図1[1]のように、ケアの移行は病院と診療所のみならず、病院と施設、病院と診療所、病院と病院、診療所と施設など、多様なパターンがあり得ます。
図1 病院と診療所および施設との連携とその関係

(新森加奈子、他.我が国におけるケア移行という概念―病院を退院した患者の診療所外来へのケア移行を中心に.日本プライマリケア連会誌.2018;41:18-23.より引用・改変して著者作成)
ケアの移行を考えるうえでは、「patient journey」という概念も重要です。心不全の患者さんにおいてpatient journeyが提唱されています。救急で入院した患者さんは、病院で心不全治療を受けて自宅に退院し、診療所に通院します。そして外来で増悪寛解を繰り返しながら、再度入院し、入退院を繰り返しています。このように、円環型にケアの移行は行われますが、その移行をスムーズに漏れなくできるかが非常に重要です[2][3]。
日本では施設に入所してからは、施設と病院で入退院を繰り返すというタイプのpatient journeyも、よくある形です。また急性期病院から地域包括ケア病棟を挟んでから自宅や施設に退院するというのも日本ではよく見られるpatient journeyです(図2)[4]。
図2 心不全におけるpatient journey

----------
② ケアの分断
高齢者では、ケアの移行の際に分断が生じやすいことが問題となります。筆者は、急性期病院の医療従事者が見ている風景と、診療所や在宅、介護の現場の医療従事者が見ている風景が、大きく違っていることが問題だと思っています。これは、多くの医師が初期研修から急性期の大規模の病院に長くいることの弊害でもあります。急性期病院では主病名に対して、医学的な妥当性やガイドラインに沿った医療をしているかなどが主な問題となります。しかし在宅医療では、医学的な妥当性に加えて心理社会的な問題や併存疾患の管理、フレイルやサルコペニアの管理、アドバンス・ケア・プランニング(ACP)などが重要となります。すべてのケースでこのような対応が必要というわけではありません。例えば、50代の心筋梗塞の患者さんでは、シンプルに心筋梗塞とその周辺の医学的管理を行えれば十分です。しかし、高齢者など心理社会的問題が複雑になるような症例では、在宅医療の視点が重要となります。また、前述のpatient journey(図1)の矢印の部分ではケアの分断が起こりやすいため、ケア意向を意識する必要があります。特に、ACPは、ケアの移行のたびに細やかに確認することが求められます。
----------
③ 包括的評価
では、具体的にどのような点に注意すべきでしょうか。まずは、BPSプロブレムリスト(→連載第16回)や高齢者総合的機能評価(CGA→連載第18回)などで、包括的に評価することが重要です。そして評価後、介入した内容を在宅や診療所などのチームに伝えるという姿勢が極めて重要となります。さらに、ICF(国際生活機能分類)に基づいたリハビリ評価、緩和ケア、せん妄対策および認知症ケアなどの視点も大切です。
----------
④ 主治医意見書と訪問看護指示書
「主治医意見書」は、介護保険のサービスを適切に受けるためにも非常に重要です。
まず、主治医意見書の病名です。これは、家族が介護をするのがどれくらい困難であるかを考慮して決定します。特に認知症は、介護者にとっては切実な問題であるため、主治医意見書の病名は、認知症を優先して記載します。
次に、障害高齢者の日常生活自立度と認知症高齢者の日常生活自立度です。これらは、フレイルと認知症の重症度に対応しています。入院中であれば、看護師やリハビリセラピスト、メディカルソーシャルワーカー(MSW)の意見も踏まえて記載しましょう。なお、認知機能評価やADL評価は、リハビリセラピストに依頼することが可能です。主治医意見書の「特記すべき事項」という自由記載欄には、本人や家族が具体的にどんなところで困っているかを記載すると良いでしょう。
これらのポイントを押さえて主治医意見書を書くことで、適切な要介護認定ができ、その結果、退院後も適切な介護サービスを受けることが可能になります。適切な要介護認定より、例えば、心不全患者さんであれば、訪問看護を導入することで、心不全の増悪がないかモニターすることが可能になったり、リハビリや栄養指導、薬剤管理などの再入院を防ぐための様々な取り組みが可能になったりします。
一方、「訪問看護指示書」も重要です。退院時に訪問看護指示書を書くこともあるかもしれません。これも、再入院を防ぐための具体的なポイントを書くと、より効率的になります。例えば心不全患者さんであれば、理想体重を記述して理想体重から体重が増えれば連絡するように指導する、塩分制限の有無を記述する、転倒予防のための指導を行う、内服コンプライアンスを確認してもらうなどが、当てはまります。この際も訪問看護指示書に入院中の医学的な経過のみを記載するのはご法度です。ただし、医学的に重要な内服や既往歴などは漏れなく記載することも重要です。
----------
⑤ 診療情報提供書
ケアの移行において、最も重要となるツールが「診療情報提供書」です。しかし、生物学的問題の診療情報を事細かく書くだけでは、十分なケア移行とは言えません。以下のようなことを記載することが重要です(表1)。
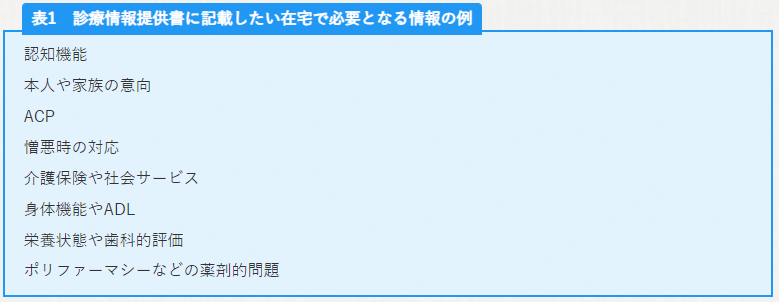
近年は、心不全におけるケアの移行の重要性が注目されており、診療情報提供書が重要視されています。診療情報提供書には、心不全の医学的情報に加え、モニタリング基準(特に体重)、教育内容、身体機能・生活機能、ACPなどを記載することが勧められています[5][6]。
なお、ケアの移行を考えるうえで「ambulatory care-sensitive conditions(ACSCs)」は非常に重要な概念です。ACSCsは、適切なタイミングで効果的なケアをすることで、入院を減らすことができる状態です。例えば、心不全患者さんで、在宅で慢性疾患ケアモデルを用いて、デイサービスの利用、意思決定支援、セルフマネジメントの促進、フロセミドスライディング療法のシステム構築、多職種連携などの包括的な介入により、再入院までの期間を延長できた症例が報告されています7。いかに不必要な再入院を減らし、患者さん・家族の負担を減らすかが重要です。
----------
良い診療情報提供書
以下に、今回の症例を使って、良い診療情報提供書の例を提示します。
〈例〉
○年○月○日に呼吸困難で救急搬送されました。大動脈弁狭窄症による心不全の増悪を繰り返しており、心不全の急性増悪と診断しました。心エコーで弁口面積が0.4cm²、EF42%と低下しており重度の大動脈弁狭窄症によるHFrEFと診断しました。心房細動による頻脈も合併していました。ラシックス®持続静注を60mg/日で開始しつつ、オノアクト®持続静注でrate controlを行いました。入院後3日目には呼吸状態も安定し、酸素もオフできて経過は良好でした。利尿薬としてダイアート®30mgとサムスカ®7.5mgを導入していますので、継続処方をお願いします。SGLT2阻害薬は、尿路感染を繰り返しているという既往歴があり、導入をしていません。高齢夫婦と娘の3人暮らしであり厳密な塩分制限は難しいですが、梅干しや味噌汁は避けるように指導しています。基準の体重は52kgですので、体重の増加や浮腫の増加があれば、ダイアート®の増量などをご検討ください。
大動脈弁狭窄症による心不全を繰り返しており、衰弱も進行しターミナルステージだと考えます。本人や家族にもそのように説明したところ、十分に長い間生きたので苦しいことはしてほしくないとのことであり、積極的な治療は希望されず、最低限の薬剤治療と緩和的治療のみを希望されています。心肺停止時は心肺蘇生しない方針で、人工呼吸や透析などの積極的治療も希望されていません。近医整形外科から処方されていたロキソプロフェンは心不全の悪化要因であり、アセトアミノフェンに変更しています。今後は、アセトアミノフェンも貴院で処方をお願いします。入院後はリハビリを行ったところ、ポータブルトイレ自立レベルまで改善しました。ただし、寝たきりのリスクも高く、電動ベッドの導入とポータブルトイレの設置をケアマネジャーに依頼しました。介護保険の区分変更を行いつつ、退院後も訪問リハビリの継続と転倒予防をお願いします。また嚥下障害を認めており、ST評価ではミキサー食トロミ付きレベルです。トロミ食の栄養指導を家族に行っております。また口腔衛生が不良であり、退院後は訪問歯科を受診予定としています。引き続き、口腔ケアの徹底をお願いします。主に高齢の奥様が介護をしているため、今後、奥様の介護負担が増加することが懸念されます。ケアマネジャーと相談し、介護負担を改善するためにデイサービス利用を増やす方針としました。また訪問看護も導入し、病状の確認や内服調整、リハビリ継続も行っていただく方針としました。以上、非常に不安定な患者さんですが、本人様と家族が最後まで住み慣れた家で過ごしたいとのことで、可能な限りの在宅での診療を希望されています。万が一、在宅で心不全がコントロールしきれなくなった場合は、当院でも対応可能ですので、ご連絡ください。お手数ですが、在宅での継続加療をお願いします。
----------
診療情報提供書を有効利用するための注意点
診療情報提供書をCGAに基づいて記述し、さらに病院のソーシャルワーカーからケアマネジャーにもその情報を伝達するようにします。これらの評価やアセスメントを医師がすべて行う必要はありません。看護師、ソーシャルワーカー、リハビリセラピスト、薬剤師、栄養士、歯科口腔衛生士など多職種の情報を統合することが重要です。そのためにも定期的に行う病棟の多職種カンファレンスを、転院か自宅退院かを決めるのみの場とするのではなく、多職種で情報を共有し統合する場として意識することが重要です。特に自宅での生活を望む高齢者には、介護保険や訪問診療などの支援が必要になる可能性が高いことから、在宅の主治医やケアマネジャーと顔が見える関係を作ることが望ましいです。急性期病院と在宅/家庭医療クリニックの定期的な交流の機会を作ることはそういう意味も含まれています。
----------
⑥ 退院療養計画書
再増悪のリスクが高い症例では、退院前カンファレンスでも、入院の主治医、患者・家族、病院看護師、ソーシャルワーカー、在宅の主治医、ケアマネジャー、訪問看護師など、病院と在宅が一緒に行うことが非常に有用です。さらに「退院療養計画書」の記載を工夫することも重要です。
退院時に意識することは、「セルフマネジメント」、「退院後のフォロー」の2点です。例えば高齢者の心不全であれば、セルフマネジメントとして減塩指導、体重や浮腫のモニタリングを、患者さんと家族に説明する必要がありますが、これを退院療養計画書に書いてしまうのです。また退院後のフォローを、診療所でするのか病院外来でするのかも、確認し記載します。例えば、普段のフォローは診療所で行うが、増悪時は病院で対応するといった方針であれば、それを退院療養計画書に書くと良いでしょう。
退院療養計画書はルーチンワークとして軽視されがちですが、看護師が患者さんや家族に必ず説明するものなので、利用しない手はありません。
他には禁煙指導やワクチン、内服コンプライアンスや吸入コンプライアンス、セルフマネジメントの注意事項、具体的な悪化時に起こり得る症状やその場合に行うべき行動などを退院療養計画書に盛り込むことで、よりケアの移行がスムーズになる可能性があります。
----------
⑦ ケアの移行の重要拠点としての地域包括ケア病棟
日本では、地域包括ケア病棟が「ケアの移行」のハブとなり得ると考えます。地域包括ケア病棟では、急性期病院から転院してきた患者さんや在宅患者さんの亜急性期医療を担うことが可能です。また、急性期病院よりも長いスパンで診療を行うことが可能です。そのため、地域包括ケア病棟で、CGA を多職種でしっかり行い、さらに在宅や施設、場合によっては終末期の看取りや緩和ケアの役割を担うことができます。また、地域包括ケア病棟に勤務する医師が在宅医療も行うことになると、ケアの分断を考える必要がなくなります。
表2に、病棟ごとの特徴を示します。地域包括ケア病棟がいかに広範なニーズに対応が可能であるかおわかりいただけることでしょう。急性期治療、リハビリ、緩和ケア、そしてCGA と包括的な対応が可能です。
つまり、地域包括ケア病棟は、総合診療医特有の能力がすべて発揮できるポテンシャルを持っているとも言えます。その意味でも急性期病棟から地域包括ケア病棟へスムーズに移行することが重要です。
表2 各種病棟の適応と不適応について

----------
■ 極意 ■
▼ 急性期病院からの退院や転院でケアの移行が分断されやすいため、patient journeyを意識しつつケアの移行をスムーズに行う。
▼ BPSモデルやCGAなどの包括的介入を行い、その内容が十分に共有されるように意識することでケアの分断や再入院を防ぐように意識する。
▼ 診療情報提供書、訪問看護指示書、退院療養計画書などを最大限、活かしつつ、顔が見える関係を作ることが重要。
▼ 地域包括ケア病棟はケアの移行において重要拠点となり得るポテンシャルを秘めている。
----------
症例(病棟の極意・実践後)
心不全で入院した83歳男性。心エコーで弁口面積が0.4cm²、EF42%と低下しており、重度の大動脈弁狭窄症によるHFrEFと診断されていた。ラシックス®持続静注を60mg/日で開始しつつ、オノアクトR®持続静注でrate controlを行った。入院後3日目には呼吸状態も安定し、酸素もオフできて経過は良好だった。ロキソニン®は近医整形外科で処方されていたが中止した。利尿薬としてダイアート®30mgとサムスカ®7.5mgを導入した。SGLT2阻害薬は尿路感染を繰り返しているという既往歴があり導入はしなかった。
大動脈弁狭窄症による心不全を繰り返しており、衰弱も進行しターミナルステージだと考え、患者さん本人や家族にそのように説明したところ、十分に長い間生きたので苦しいことは避けたいとのことで、積極的な治療は希望されず、最低限の薬剤治療と緩和的治療のみを希望された。また、心肺停止時は心肺蘇生しない方針で、人工呼吸や透析などの積極的治療も希望されなかった。そして、本人と家族が最後まで、住み慣れた自宅で過ごしたいとのことであった。
現状のADLでは、通院での管理は困難と考えられ、今回の入院をきっかけに、在宅専門クリニックでの診療を導入し、薬剤もすべて同クリニックで一括管理する方針とした。介護保険の区分変更も行い、主治医意見書に、上記の心不全のターミナルでADLが低下していることを盛り込んだ。訪問看護も導入する方針として、訪問看護指示書に、心不全に関する塩分制限と薬剤コンプライアンス、体重のモニタリングなどを具体的に記述した。また、口腔ケアの徹底のため、訪問歯科も導入することにした。嚥下障害があったため、トロミ食の栄養指導を管理栄養士から家族に行った。
退院前に、ケアマネジャー、在宅診療の主治医、訪問看護師と、オンライン会議で退院前カンファレンスを行い、在宅診療における情報共有を行った。万が一、在宅で心不全がコントロールしきれなくなった場合は、病院でも対応することを伝えた。診療情報提供書もこれらを踏まえて書いた(「良い診療情報提供書」を参照)。
退院後は、訪問看護師が頻回に訪問しつつ、訪問診療も継続し、適宜ショートステイなども利用しながら在宅生活を継続した。軽度の心不全の増悪は認めたが、その都度、在宅の主治医が利尿薬の調整を行い対応した。そして、徐々にフレイルが進行し、退院後半年でお亡くなりになったが、家族からは良い最期が迎えられたと病院に感謝を伝える連絡があった。
----------
最後に
2019年12月から連載していた『総合内科流 一歩上を行くための内科病棟診療の極意』は、本日、最終回を迎えることとなりました。これまでの連載を通じて、皆様が内科病棟での診療において一層スキルを高め、患者様へのより質の高いケアを提供できるようになったことを願っています。
また、2024年春に、本連載が書籍化される運びとなりました。本書では、連載でお伝えしてきた極意に加え、お伝えできなかった極意も大幅に加筆しました。ぜひ、本書も読んでいただけますと幸いです。書籍の発売をお楽しみに!
----------
【参考文献】
新森加奈子、他.我が国におけるケア移行という概念―病院を退院した患者の診療所外来へのケア移行を中心に.日本プライマリケア連会誌.2018;41:18-23.
Girerd N, et al. Integrative assessment of congestion in heart failure throughout the patient journey. JACC Heart Fail. 2018; 6: 273-285.
小坂鎮太郎、他編.外来・病棟・地域をつなぐ ケア移行実践ガイド.医学書院、2022.
Girerd N, et al. Integrative assessment of congestion in heart failure throughout the patient journey. JACC Heart Fail. 2018; 6: 273-285.
衣笠良治.レジデントのための心不全マネジメント[第10回]かかりつけ医にとってわかりやすい診療情報提供書とは?医学界新聞連載.医学書院.https://www.igaku-shoin.co.jp/paper/archive/y2023/3513_04(閲覧日:2024年1月5日)
日本循環器学会、他.急性・慢性心不全診療ガイドライン(2017年改訂版).http://www.j-circ.or.jp/cms/wp-content/uploads/2017/06/JCS2017_tsutsui_h.pdf(閲覧日:2024年1月5日)
西岡大輔、他.慢性疾患ケアモデルの適用によりAmbulatory Care-Sensitive Conditionsにある高齢心不全患者の入院を減じた1例.日本プライマリケア連会誌.2017;40:153-155.
----------
■著者略歴
森川暢(市立奈良病院)
2010年 兵庫医科大学卒業
2010年~ 住友病院にて初期研修
2012年~ 洛和会丸太町病院救急・総合診療科にて後期研修
2015年~ 東京城東病院総合診療科(当時・総合内科)、2016年からチーフを務める
2019年~ 市立奈良病院総合診療科
■専門
総合内科、誤嚥性肺炎、栄養学、高齢者医療、リハビリテーション、臨床推論
■著書
『総合内科 ただいま診断中!-フレーム法で、もうコワくない-』(中外医学社)
監修:徳田安春/著:森川暢
■現在連載中
『J-COSMO』(中外医学社)総合内科まだまだ診断中!フレームワークで病歴聴取を極める
