
「介護」が気になったら最初に読むnote
きっと、この記事を読もうとnoteを開いた人は、どこかすがるような気持ちがあってのことだと思います。
ようこそ、おいでくださいました。
もう大丈夫、と言ってあげたいのですが、わたしができるのはあくまでもお手伝いだけ。しかも、テキスト上で。
実際に、介護を受けるかどうか考え、決めて、関係各方面を調整し、いろんなところに出向くのはあなたです。
わたしは、正解を提示することができません。
自分らしい決断というものを信じ、突き進んだり軌道修正したりするのは、あなたです。
これが、この記事をこれから読み進める上でのマインドのひとつ。
あと、ふたつあります。
前置きが長くてごめんなさいね、でも大事なことだから。
ひとつは、プライドや見栄を捨ててくださいということ。
「介護を受ける」ということは、できないことや弱いことを社会的に証明する必要があります。国の税金を使わせてもらうということは、それ相応の理由、それに医者などのプロのお墨付きが必要になるわけです。
ということは、いかに自分がすごいのか、えらいのか、力やお金を持っているのかを誇示することは、意味をなしません。お金があるならまずはご自身でどうぞ、となってしまいますからね。
この記事を読んでいる方は、ご自身もしくは親族の誰かのために読まれているでしょうが、どうぞプライドや見栄を捨てるよう働きかける関わりを意識してほしいと思います。
のちに説明しますが、これがそのまま受け取れる保障やサービスに直結しますので。
そして、もうひとつ。
この記事は、介護やその仕組みをできるだけわかりやすくお伝えすることに主眼を置いています。
そのため、患者や利用者に対して心を寄せることは二の次三の次です。
要は、優しくありません。厳しい内容も含まれます。
優しく丁寧な扱いを受けたいなら、はじめからそれ相応の場所にご自身で出向いてくだだいね。
最初の説明が長い!早くおおまかに全体像を知りたい!という方はこちらから。わたしの住んでいる東京都大田区から20Pくらいのパンフレットが出ていますので、どうぞ参考にしてみてください。
では、参りましょう。
医療と介護、どう違うの?
まずは、ここから説明させてください。
言葉や概念の前提がわたしのものと揃っていないと、これから先の説明がおかしくなってしまうので。
まず、医療とは
専門の医師が、健康診断や病気の予防対策を行ったり、患者の診察治療に当たったりすること
あさみ的には、医師の指示元で行う治療や処置のこと。そのため、実際に行う人は医師じゃなくても可という認識をしています。看護師とかね。
わかりやすい例を挙げると点滴ですね。もちろん、医師が実施することも可能ですが、臨床でそこに医師のマンパワーを割くのはもったいない。それだったら胃カメラをやったり心臓カテーテル検査をやったり、医師にしかできないことをやってほしい。点滴は医師の指示があれば看護師でも実施可能です。そのため、点滴処置のほとんどを看護師がになっていると思われます。(新生児科や小児科は除く)
つづいて
介護とは
病人・けが人や身体障害者、また高齢者などに医療・看護の支援を行ったり日常生活の面倒を見たりすること。
なんだか医療と似ているような定義ですが、明確に違う点があります。
それは、医師の指示がなくてもできるという点。
例えば、おむつ交換はとても大事な介護技術のひとつですが、医師の指示が必要なものではありません。患者が排泄したタイミングで、援助者が適切に交換をする。1日1回替えればいい、というものではないですよね。そんなの、蒸れてかゆくなっちゃう。
個人的には、育児でできること=介護だと思っていただければいいと考えています。上記のオムツ交換をはじめ、食事をあげたり、お風呂に入れたり、車椅子に乗せたり、薬を飲ませたり塗ったり。
ちなみに、看護とは
怪我人や病人の手当て・世話をすること。看病。
厚生労働省の定義では、診療の補助と生活の援助。
看護は医療と介護のあいだを、場面で判断しながら行ったり来たりする技術なんです。
医療と介護の違いについてもう少し具体的な例を出してみましょう。
日常生活に問題はないけれど、胃腸炎で絶飲食、24時間点滴キープ中の大学生
こっちが医療を受けている人
寝たきりで自分がご飯が食べられず、他者による援助が必要なおばあさん。身体に挿入されている管はひとつもなし。
こっちが介護を受けている人
そんなイメージです。
薬を飲ませるのに資格はいるの?
ここで話が少しずれますが、薬を飲ませるという行為から、医療介護看護が公の場と家の中でどう認識が変わるのかを述べておきます。
実際のところ、おうちの中では、投薬って資格なしでおこなわれているはず。
子どもにカロナールシロップを飲ませる、目薬をさす、湿布をはる、軟膏を塗る、坐薬を挿入する。介護の場面でも同じことが言えるように思います。対象の健康を守る監督者としての役割がある、という認識ですね。
ただ
法的に言えば、投薬は医師の指示がないとできないものです。ということは、公の場所では医師もしくは看護師のみが実施可能の技術となります。そのため、介護施設で働いている介護職員は、薬を飲ませることも塗ることもできません。看護師がおこなっている施設が多いはずです。
実際にデイサービスで働いてみると、看護師の業務は看護業務がメイン。お風呂に入れたりご飯を食べさせるのは介護職員の仕事です。看護業務は、シャワーを浴び終わった利用者に薬を塗る、褥瘡の処置をする、決められた時間に目薬をさす、食前・食後薬を飲ませる、などですね。
ここまで来たら、なんとなく医療・介護・看護のざっくりとした輪郭が見えてきたでしょうか。
余談になりますが、爪切りの話もさせてください。
これも家の中では誰がやっても問題になることはないと思いますが、公の場では医師、看護師、そして理・美容師のみに許されている処置になります。人に刃を向けていいのは、上記の国家資格を持つ者だけです。
2023.11.28 追記 ここから
こちらたくさん読まれているようでよかったです。
— 髙崎順子 (@misetemiso) November 28, 2023
私の感想は我再度無知知でした……制度のことだけではなくて、人間が老いるということへの認識がかくも薄かった。反応下さった方々の引用やコメントから、介護施設の高齢者の爪が諸般の事情で医療従事者でも切るのが難しくなることを初めて知ったもの https://t.co/iyjqWyZ7xJ
とても参考になった。
— しぶや (@wormamaantenna) November 27, 2023
母が「施設ではおばあちゃんの爪切ってくれないから、私が定期的に行かなきゃいけなくて」って言ってたけど、よくわかった。
爪切りは家の中なら誰がやってもいいけど、公の場では医師/看護師/理・美容師のみに許されている処置で、介護職員はやってはいけないのね。ほー。 https://t.co/sJZH4NTGWG
爪切りの話に関心が集まったようなので、加筆しておきます。
高齢になり老眼がはじまって、指に力が入らない、足の指に手が届かないなどの理由が増えてきますと、ひとりで爪をきれなくなってくるんですね。
そこで、看護師が爪切りをするんですが、正直に言ってしまえば、優先度の高いケアではありません。爪が伸びたら、日常生活で困ったり怪我をしたりするかもしれませんが、直接命に関わるでしょうか。違いますよね。
それよりも、1週間以上便秘している患者の摘便をしたり、すぐに痰が溜まってしまう人の吸引をするほうが大切。そして、上記の2つは、処置コストといって看護技術そのものが医療加算として取れるものです。
一方で、爪切りをはじめ、洗髪や足浴、入浴などは、患者のQOLを考えたらとても大切なケアであることは間違いないのですが、やったからといって医療算定が取れるものではありません。病院への直接の収益にはなりませんし、看護師のボーナスが増えるわけでもありません。
わたしの肌感ですが「今日は病棟が落ち着いていて、マンパワーもそこそこだからやろうかな」という位置にある業務の類です。
お子さんがインフルエンザでパートさんが2名欠員か…
田中さん(仮)の爪、切ろうと思ってたけど、今日は無理だな時間ない
という判断になってしまうことも、しばしばです。
というのも、人に爪を切られるって、こわいですよね。
肉までいっちゃわない?深爪しない?って。
認知症がある患者や、爪切りに協力的ではない患者の爪切り、ひとりでやるには危険なんですね。たいてい、みんな暴れます。そのため、ひとりが患者を固定して、ひとりが爪を切るというスタイルになります。そう、人手がかかるんです。
もうひとつ。
高齢者の爪は、ほとんどが通常の状態ではありません。水虫だったり、巻き爪を放置していたり、ヨーロッパの分厚いクッキーみたいに上に向かって層が出来上がっている爪だったり。そのため、爪切りといってもただの爪切りではないんです。爪切りを使った爪切断処置みたいな規模感なんですね。
普通の爪切りでも、肥厚した爪は負けます。錆びてる爪切りだと、爪切りのほうが大破するレベル。文字通り、歯が立たないんです。そうすると、ニッパーというものを使うんですが
わたしの肌感で勝率5割ってとこです。ニッパーで切るというより、爪の層を砕くようなプロセスになります。
それでもダメなら、皮膚科医に相談ですね。
伸びた爪が皮膚に刺さって出血している、という状態であれば、対応してくれるところがほとんどですが、すごく爪が伸びているだけ、アンモナイトみたいにまきまきしちゃっているだけ、の場合には、渋い顔をされて終わりというパターンもあります。もちろん、果敢にチャレンジしてくれることもありますが、がんばってがんばってダメということも。
というのも、爪を切るのはなんでですか?
見てくれの問題もありますが、根底にあるのは日常の生活動作に支障をきたすから、ですよね。
悲しいかな、たとえば寝たきりの高齢者ってどうでしょう。
新聞を読むでしょうか?
靴を履くでしょうか?
いいえ、ですよね。
日常の生活動作が、発生しないんです。
だって、自分じゃ動かせないんですから、手も足も。
そのため、ケアの優先順位が低くなってしまうんです。臨床では、点滴や薬の投与のほうが大事だから。
処置のリスクのほうが優ってしまうこともあります。
医療倫理の原則は、不利益を与えないですからね。
気になる人は、こちらもどうぞ。
こちらの事情を強く訴えるつもりはありませんが、爪切りという日常の事象を医療や介護の現場に持ち込むと、ここまで複雑&困難になるというニュアンスが伝わったら嬉しいです。
くわえて、こんなご指摘をいただきました。
「介護」が気になったら最初に読むnote|ナースあさみ @asami300765 https://t.co/Ozv8O080qZ #note
— Demi (@kinoto_u_0) November 28, 2023
少し読んでみたけど、アップデートされてない情報もある
例えば、爪切りは、異常がなく糖尿病等の疾患にともなう専門的な管理が必要でない場合、介護福祉士は可能ですよ
調べてみると、たしかにそうでした。患者の爪に異常が見られない状態というのが条件のようです。インターネットの自浄作用に乾杯!
2023.11.28 追記 ここまで
さあここまでで、医療と介護、そして看護の認識についてわたしのそれと合ってきたでしょうか。前置きが長くなりましたがここからが本文になります。本文も長いので、とりあえずブクマしておいてあとで読むのもいいと思いますし、離脱しちゃっても全然良いです。
介護が必要かな?と思ったら
具体的な場面から話を始めていきましょう。
・だんだん足腰がおぼつかなくなってきた
・両親だけの生活が心配になってきた
・粗相をすることが増えた、その後始末ができなくなってきた
・物忘れと言えるレベルではないような言動が増えてきた
・警察からご家族を保護したという連絡があった
・入院先のスタッフから介護保険を申請するよう言われた
こういう場面から介護を考えはじめる方が多いように思います。
介護を受けたい、介護保険を使ってサービスを利用したいと思ったら、自分もしくはご家族が地域包括支援センターか役所の介護保険課にいってください。
よく、入院患者さんやそのご家族から「病院でやってくれないんですか?」と聞かれますが、やってくれません。病院は医療を提供する場、介護サービスを調整する場ではありません。したがって、自分で申請に行くのです。国としては、そうほいほい簡単に利用してほしいサービスではないですからね。
対極にあるようなシステムだと確定申告、サラリーマンの方だったら国や会社が全部まとめてやってくれますよね。あれは、国や自治体にメリットがあるからお膳立てしたサービス設計にしてくれています。なんの手続きをしなくても、勝手に税金を引いてくれる。
一方、フリーランスや自営業の人は大変ですよね。いくら自分が稼いだか、経費としての出費があったか、だから売り上げはこれくらいなので納める税金はこれくらいですよろしくどうぞ!ってのを、毎年自分で証明しなくちゃいけない。つらい。
介護保険はこっち側です。
いかにその人が弱っているか、できないことが多いか、マンパワーが足りないか、周りに頼れる人がいないかを証明しなくてはならないのです。だって、国にはメリットがないから。出費なんです。
ということで、自分で動いてください。
自治体によっては最寄りの役所が遠くてそこまで行けないという人もいるかと思いますが、そういう場合は地域包括支援センターへ足を運んでください。
図書館みたいな感じで、地域にまんべんなく設置されている介護&福祉の相談センターです。保健師やケアマネージャーなど専門職がおりますので、介護を受けるかどうか悩んでいるという相談にものってくれます。
お住まいの地域の担当センターがあるはずなので、そちらに出向くのが一番スムーズかと思います。
そうそう、ご家族が申請などの手続きをおこなうことが多いので諸注意としてお伝えすることが多いのですが、役所も地域包括支援センターも基本的には平日の9時17時営業です。
この時間だとなかなか申請にいけないというお声もたくさん聞こえますが、先方も仕事ですからね。休日くらいは休ませてあげないと。それに介護申請は、必要性は高くても緊急性の高い医療サービスではありません。
準備している人は、準備しています。
ご理解いただきたいと思います。
やっぱ今は介護いいや!ってなってもいいの?
大丈夫です。
介護認定を受けたからといって、必ずしもサービスを使わなくてはいけないものではありません。
あれですね、パスポートと似ているかもしれません。
パスポートを申請しゲットしても海外に行く人もいれば行かない人もいますよね。あんな感じ。
実際、退院したらすこぶる元気になって介護なんて不要になる人もいれば、ちょっとこの介護度じゃ足りない!という人もいるので、適宜ケアマネさんと調整すれば大丈夫。
介護認定は原則1年で失効するので、また必要になったときに再申請すればOKです。(場合によっては、最長で24ヶ月、同じ介護認定を受けることもあります)
介護保険を受けるまでの流れ
では、ここから実際に申請するさいのプロセスを追っていきましょう。

これまでに何度も申し上げてきましたが、まずは自分から役所または地域包括支援センターへ出向いて、申請依頼をします。
必要なものは
・健康保険証
・介護保険証(65歳以上の人)
・マイナンバーカードなど身分を証明するもの
・要介護・要支援認定申請書(窓口にありますし、ホームページにPDFで載っています)
その後、訪問調査というものがあります。自宅や入院先の病院に役所の人がきて状況などを聞き取り調査する、というものです。わたしの肌感では、全部で1時間くらいかな。
・自宅の様子
・認知力の程度
・日常生活動作のレベル
あたりを聞かれます。たまに、本来よりも重度の介護度がほしいからと具合の悪いアピールをする人もいますが、先方は百戦錬磨の職員です。嘘はすぐにバレますので、のちの会議認定審査会で心象を悪くしないためにも、ありのままでのぞまれたほうが良いかと思います。
くわえて、このほかに主治医意見書というプロのお墨付きを証明する書類が添付されます。これは、かかりつけ医に書いてもらう書類。介護が必要な状況でかかりつけ医がいないなんてことはないと思いますが、それまでかかりつけ医がいなかった人は、これを機にかかりつけ医をもったほうがベター。
専門用語が多いですが、以下のような内容を医師が記載するんです。
https://www.tyojyu.or.jp/net/kaigo-seido/kaigo-hoken/pdf/090130yousiki_syujiiikensyo.pdf
どういう病気で
どういうことができなくて
それがどれくらい継続しそうで
治る見込みがあるのか、ないのか
今後起こりうる身体上、介護上の問題はなんなのか
これらが、端的に記されています。
介護保険用のカルテ、みたいなものですね。
個人的にオススメなのが、入院している場合は入院中に介護調査にきてもらうこと。訪問調査の職員は、利用者と家族に聞き取り調査をおこなったあと、必ずといっていいほど病棟看護師にその聞き取りが妥当であったかどうか確認してくれます。
ここで、いや、この人もっと元気なんです〜とか、実は夜になると不穏になって手がつけられないんです〜とか、ご家族も本人も受容できていませんがバッチリ認知症です、とか。そういう、フォーマルな記録には残らないであろう情報のやり取りができるんです。どこの業界もそうじゃありません?
コロナをはじめとする感染症の影響で、スムーズな日程調整や場所の確保が難しいこともあるので、検討されている方は早め早めに動くとベターかと。
この、訪問調査と主治医意見書が揃ったら、介護認定審査会にかけられてその人の介護度が決められます。だいたい、1ヶ月くらいかな。
介護認定を受ける前に、介護サービスを使って在宅で暮らす or 施設に入所するという爆速スケジュールの人もいますが、そういう人は仮のケアプラン(後述します)を作成してもらい、超課金分が生じた場合には自己負担でやっていこう〜という扱いをする人が多いですね。
要介護認定を受けたら
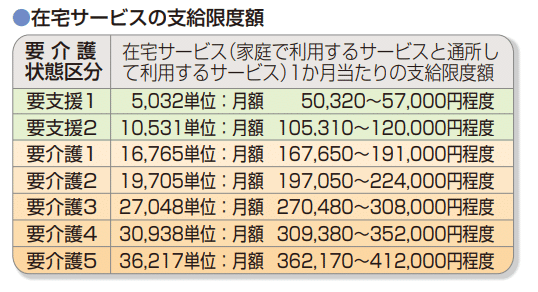
めでたく介護認定が降りたら、そのレベルの限度額までサービスを使えるようになります。原則1割負担(現役並の所得がある人は2割や3割の人も)なので、寝たきり要介護5の人でも数万円/月額で生きていけるわけです。
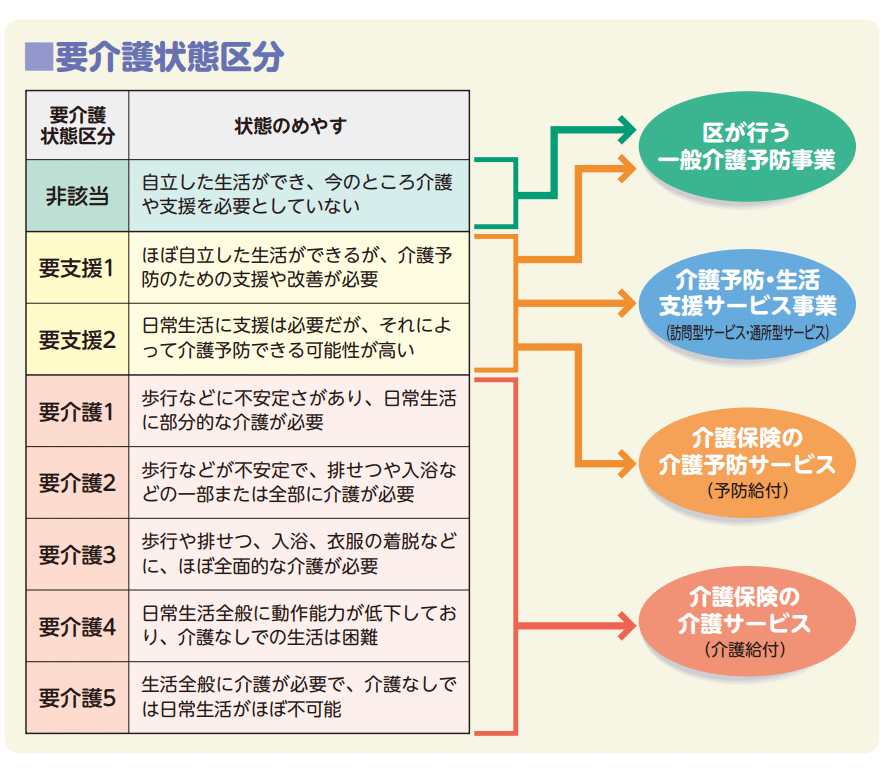
ぶっちゃけ、要支援1・2の人は、介護サービスがすごくお得に使えるような金額ではないことが多いため、自分の好きなことや趣味の中でやりくりしても良いのでは?と思います。
わたしの印象ですが、このレベルの利用者は、介護者の介護負担のためにサービスを利用している方が多いように思います。この日は家にいてほしくないので、デイサービスいってお風呂もいれてもらってきてちょうだい!みたいな。
介護者の介護負担を軽減することも、介護保険サービスの大きな要素のひとつなんです。
そもそも、担当のケアマネージャーってなに?
わたしはいつも、介護保険の窓口&時間割管理の人、という説明をしています。

介護を受けるにあたってのコンシュルジュのような立ち位置でしょうか。
介護度に応じて、受けられるサービスの上限額が変わります。ほとんどの人が上限額ギリギリまでサービスを受けたいはずなので、それを日程や場所も含めて調整してくれるのがケアマネージャーです。
・デイサービスを週5日通うと上限額超えちゃうから、水曜だけは在宅介護にしよう、とか
・ご家族が利用者をお風呂に入れるのは現実的ではないので、訪問入浴は週1マストでいれましょう、とか
・毎週火曜は通院があるから、この日はサービスいれるをやめましょう、とか
調整したり提案してくれたりします。
そのため、介護保険でサービスを利用している人には、必ず担当のケアマネージャーがいます。入院してくる患者やご家族にも、医療機関側のスタッフは必ず「介護保険は受けていますか?担当のケアマネージャーさんと事業者名を教えてください」と尋ねます。
保険証とともに、そのケアマネージャーさんと事業所名の入った名刺やメモを持ち歩くか、スマホの写メでいれといてくれると、こちらとしてはとても助かります……!
介護保険で受けられるサービス
(面倒みてくれるパターン)
ここではどんなサービスというか、面倒をみれくれるパターンがあるのか説明していきますね。
サービスというと、ホテルのようなものをイメージされる方がいるんですが、ここで説明しているサービスは、あくまでも公的扶助のもの。
「なんでもやってくれるのね!」を期待すると裏切られたような気持ちになる人もいそうなので、あくまでも面倒をみてくれるパターン、という認識に留めたほうがよいのでは、という気持ちでおります。
このパターン、大きく4つの分類に分けられます。
こっちが出向く系
お泊まり系
あっちから来てもらう系
レンタル系
ひとつずつ、みていきましょう。
こっちが出向く系
デイサービスとかデイケアと言われるものですね。

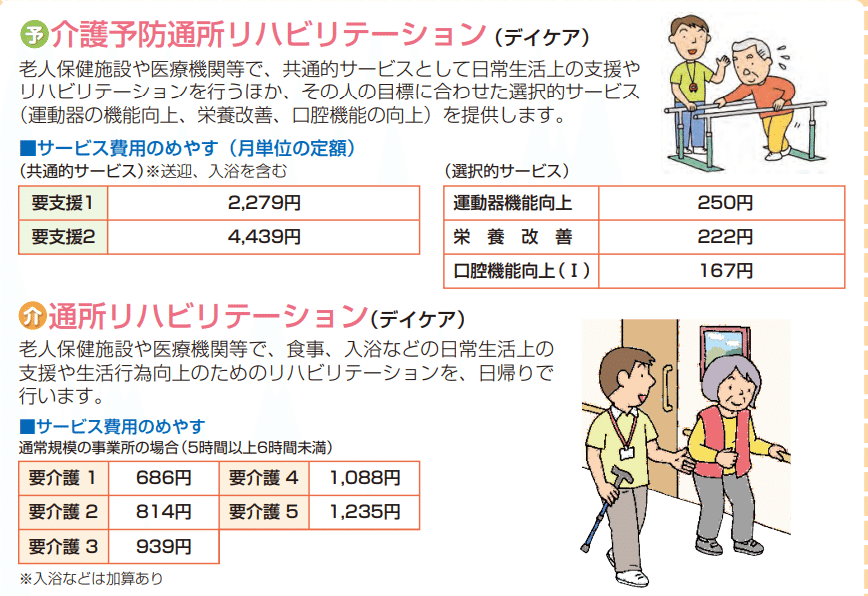
例えが炎上しそうですが、高齢者版の保育園や幼稚園だと思っていただければ良いです。
家までお迎えにきれくれて、日中のケアを丸投げできて、レクやリハでほどほどに疲れさせれくれて、課金したら入浴できる日もあって。
介護者からしたら大変ありがたいサービスだと思います。
仕事をしているご家族が介護者というご家庭であれば、平日ほとんどこのサービスを利用している人が多いんじゃないでしょうか。
国のサービスだからということもありますが、ぶっちゃけ子どもの保育料よりも安い。
子どもみたいな扱いをしやがって!と利用者本人が行き渋る事例もありますが、家でひとり倒れているよりかはマシですからね。Web会議中に、何度も部屋に入ってくる認知症のご家族がいたら、仕事にならないでしょ?ご家族や職員に説得され渋々通い始めるというパターンが多いように思います。
ちなみに、ここには終日、医師はいません。
なにかあれば、救急車を呼ぶか(職員が同乗してくれることもあります)、ご家族に迎えに来てもらってかかりつけ医を受診することがほとんどです。
ほら、幼稚園や保育園に医師はいないでしょ?
それくらい、病気や障害を抱えていたとしても状態が安定していることもデイサービスへ通える条件のひとつです。
お泊まり系
一時的に泊まるか、永遠に泊まるか(=施設入所)パターンがあります。
一時的お泊まりは、ショートステイと呼ばれます。
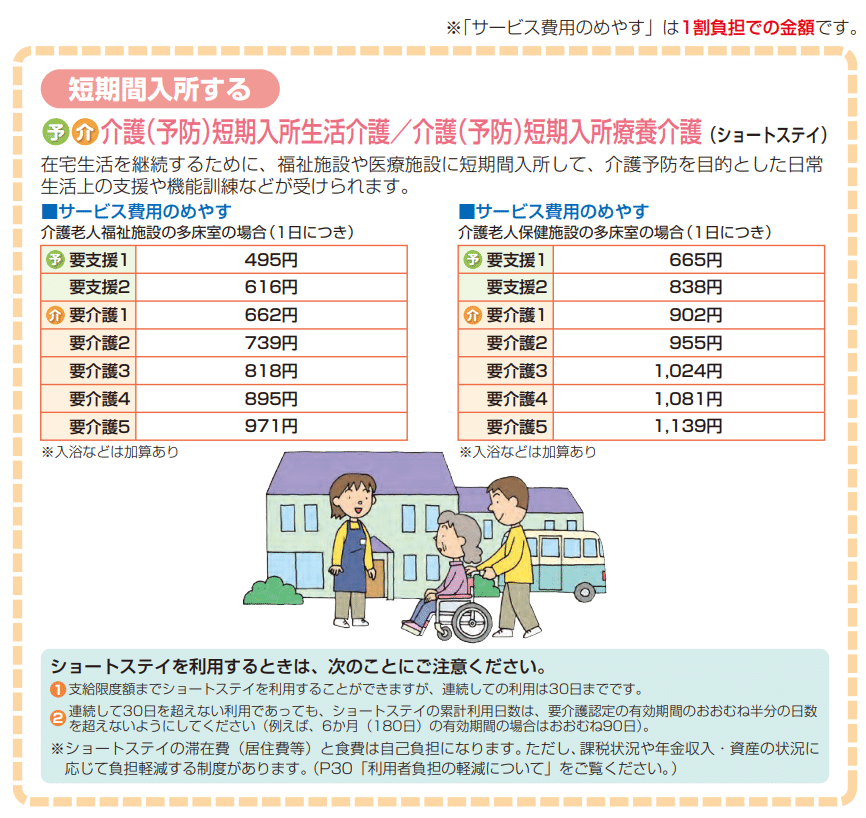
パンフレットにも記載があるように、最長で30日間お泊まりすることができます。もはや、ショートではない説。
一番多いのは、介護者を休ませるため(レスパイト)に利用されるパターン。介護者が旅行に行ったり、検査入院しているあいだ、利用者をショートステイに預けるんです。
実際のところ、これから説明する特養や介護医療院に入るまでのワンクッションとして利用されたり、いろんな事情で家はムリだけど施設もムリ!という人がジプシーのごとくローテーションしていたりします。
介護者の気持ちになるとわかるんですが、介護する人が生活の場から居なくなるって、ものすごい開放感なんだそう。こうなる前には当たり前のように過ごしていた介護者自身の生活を取り戻せたら……親であってもどこか遠くでそれなりに暮らしてくれてたらいっか!ってなる人の気持ち、痛いほどわかります。
そう、一度預けてしまったらクセになってしまうんですね。
ショートステイを機に、施設入所を検討される人もいます。
つづいて、永遠にお泊まり=施設入所のパターン。
ちょっとここは、詳しく説明させてくださいね。
介護の最終地点になる場所なので。

介護老人福祉施設(特別養護老人ホーム)
通称:特養(とくよう)
おそらく、一般の人が老人ホームとしてイメージする場そのものです。
原則、要介護3以上とありますが、これはひとりでギリ背もたれのある椅子に座ってられるくらいのレベルになります。歩行はひとりじゃ無理。支えるための補助具や人がいてやっと、という感じ。寝たきりの人がほとんどです。
一番最初に説明した医療と介護の違いでいうと、介護度の高い人たちが入る場所です。胃瘻からの経管栄養の投与があったり、気管切開の有無に関わらず吸引(チューブを鼻や口から挿入して痰を取る処置)が必要だったり、膀胱留置カテーテルや人工肛門がある人も。
すべて医療処置に見えるでしょうが、これらはすべて医師の指示があれば看護師で管理できますし、在宅では家族がおこなっている処置=介護扱いになります。そのため、介護度の高いという扱いになります。医療っぽいけど、関係者からすると入院しなくていい状態なんです。
パッと見た感じ、施設の中では価格もお安いしみんな特養に入りたい!と思われるでしょうが、特養は福祉施設です。ということは、より困窮している人が入所しやすいような仕組みになっています。

上記のリンクは、大田区の特養入所指標と項目の一覧です。
より困窮している人が優先されるよう、ポイント制になっています。
介護度が高く、ひとり暮らしで介護してくれる人が周りにひとりもいなくて、できないことが多くて、お金もなくて家も失いそう〜人生オワタ
みたいな人が優先されるわけです。
いわゆる、普通の人生&普通の暮らしをしていた人が特養の入所予約をすると200人待ちとか言われるのはこういう理由です。途中で、不幸詰め合わせパックみたいな人が横入りしてくる。
ズルいと思う人もいるかもしれませんが、これが福祉です。
そして、特養は終身利用が可能です。
ほとんどの施設で、死ぬまでそこにいれますし、死ぬのもそこでできます。
ということは、空きがでるためには、そこに入っていた人が亡くならないといけないんです。そりゃ、時間がかかりますし、いつ空きが出るかわかりませんよね。
小林さん(仮)、二日後に亡くなる予定なので、その次の日にはベッド空きます!なーんて言えないわけです。
次に参ります。
介護老人保健施設(老人保健施設)
通称:老健(ろうけん)
特養と違うのは、要介護3以下の人でも入れるところと、終身利用が不可なところ。
あくまでも、リハビリや介護を受けて在宅復帰(自宅に帰って生活すること)を目指す場所、という位置付けになります。
元気になってもらうための介護や積極的なリハビリが実践されるため、特養よりも費用が気持ちお高めと思っていただければ。
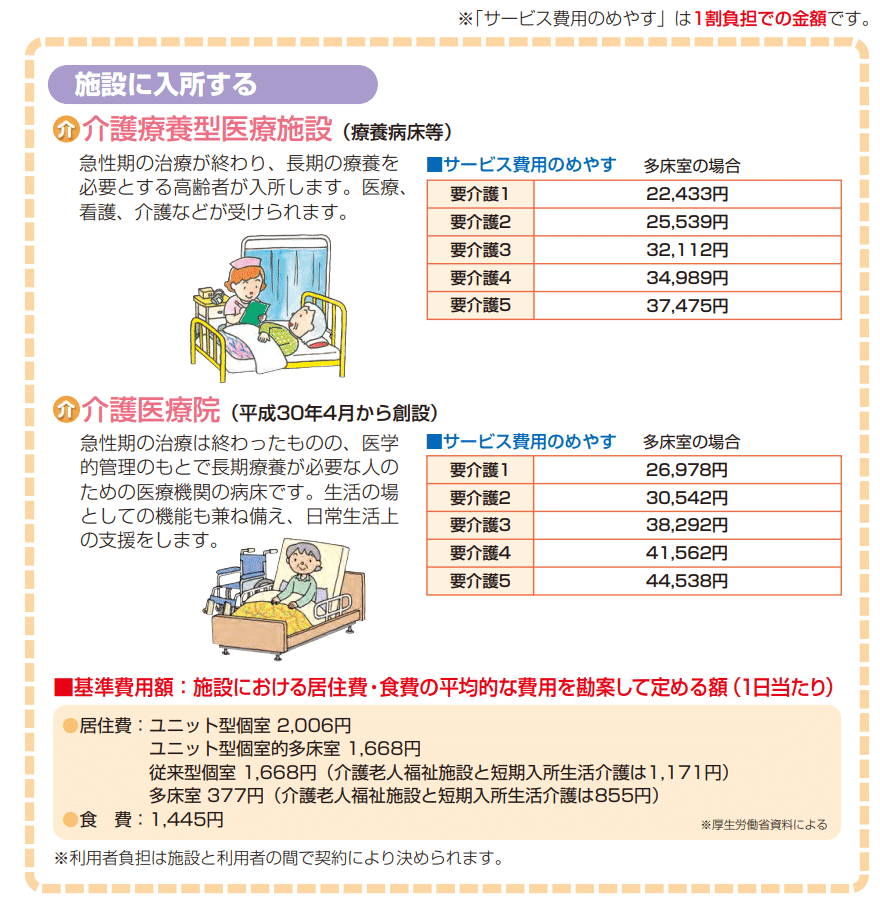
つづいて
介護療養型医療施設(療養病床)と介護医療院
漢字ばかりですが、なんとなく意味は伝わ……らないですね。
介護療養型医療施設は、医療度の高い人が入る場所となっています。
専門的にいうと、医療区分2・3に該当する人ってやつです。

なんだかよくわかりませんが、なんとなく1日のほとんどをベッド上で過ごしていて、回復する見込みはないけど看護師の配置が24時間確実に必要そう
くらいのイメージでよいかと思います。
同じ寝たきりでも、特養の利用者とは医療への依存度が違います。
言い方が難しいですが、ここまでくるとリハビリとかレクリエーションとか、人間の社会的なつながりを維持するための関わりはそんなに大事になってきません。ここにいる人のほとんどが、人との関わりをもてるような状態じゃないからです。それよりも、いのちのほうが大事。
そして、残念なお知らせですが、こちらの施設は2024年3月で廃止が決定しています。
実は、わたしの勤める病院にもこの病床があったんですが、2023年に廃止となり、他の病棟単位の扱いになりました。
高齢社会においては、医療依存度の高い高齢者はそのケアにめちゃくちゃお金がかかります。そこを問題視した国の方針なのでしょう……
かわりに、介護医療院という施設の運用をはじめています。療養病床と比べて、自己負担額が増額していることに気づかれた方もいるかと思います。
高齢社会を迎え数十年が経ち、積極的な治療が本人の人生や生活のためにならないことを実感しはじめた人たちが、積極的な治療を選択をしなくなったことも理由に挙げられると思います。
医療処置であれば、(75歳以上の高齢者なら)国が9割払ってくれますが、日々の食事や介護となると、これは医療の範疇外になります。どんな病気になるかを人は選べませんが、老いていくことや弱っていくことに対して抗う努力はできますよね。
国が声を大にして叫ぶことはまずないでしょうが、介護を受ける状態になったのは、自助が足りなかったせいなんじゃない?というメッセージが、自己負担額の増加に結びついているのではないでしょうか。
実際に患者さんを見ていると、介護を受けないために自分で自分を律している人はいるんですよ。自助自助ばかり言われると、国は何もしてくれないのか?という人もいますが、自分の心地いい状態をキープするには自分を役立てるのが一番効率的でストレスがありません。よろしくて?
ここまでが、介護保険で利用できる福祉施設。
運用元は、国になります。
しかし、これだけじゃ高齢者の受け皿としては全然足りない。
というわけで、介護保険という公的サービス以外にも
介護付き有料老人ホーム
サービス付き高齢者向け住宅(高齢者向けの賃貸住宅)
グループホーム(認知症の診断&要支援2以上の介護認定が必須、自立した生活を送れる人向け)
小規模多機能型居宅介護施設(居宅サービス)
あたりがお泊まりタイプの施設になります。ただ、こちらは民間施設。当然、ボランティアで運営しているわけではなく営利目的ですので、何十万〜無限に費用がかかることもあります。
わたしが知っている例では、入居金が3000万円、プラス月々40万円を死ぬまで払うという場所に入所した方もいました。生きるってお金かかる〜
入居する本人の意向や資産、どういうサービスを受けたいのか&受けたくないのか、医師や看護師がどの時間帯にどれくらいの人数いるのか、あたりをクリアにしながら候補先を絞っていけると良いのではないかと思います。
来てもらう系
続いて訪問介護、訪問看護、訪問リハ、訪問入浴、訪問診療…
いわゆる、皆さんが「介護」といって思い浮かべるシーンのやつです。
このサービスを受ける利用者は、基本的に在宅で暮らしている人になります。

ごはんを食べさせてくれたり、お風呂に入れてくれたり。生活者として大事な要素です。このあたりは、身体介護とよばれる介護。
もうひとつ、生活支援と呼ばれる介護もあります。昔でいう、ヘルパーさんがきてくれるというやつです。
スーパーで買い物してきてくれて、家に来て簡単に調理してくれて、掃除して洗濯して皿洗ってお風呂洗って帰ってもらう。今だと家事代行といったほうがしっくりくるかもしれません。
このあたり、なぜ介護と結びつくかと言うと、介護が必要な利用者は、自分の身体を含む半径30cmくらいのケアしかままならず、その外の領域である「家事」が難しいからなんです。
わたしたちだって、インフルエンザにかかったとき、1週間くらい何もできなくなって、部屋が荒廃していき洗濯物があふれかえったりしませんか?それが、持続的に続くのが介護保険の利用者なんです。
ただ、近年この生活支援への給付は縮小傾向にあります。優先順位でいうと、生活支援よりも身体介護のほうが大事。生活が破綻しても、生きてくれているほうが大事ですよね。
それに、今ではネットスーパーの普及もあります。90を超えていても、ヘルパーさんに頼らず、自分で注文して一人暮らししているおばあさんだっているんです。
国が公式に述べることはないでしょうが、そういう生活に必要なことは自助でやってくれ、いろんな民間のサービスを使ってくれ、限りある財源はいのちに直結するものから使っていく、というスタンスがにじみでている結果なんだと思います。
次にいきましょう。
レンタル系

読んでもよくわからないかもしれないですが、上記のアイテムを貸し出してくれます。
もちろん、買ってもらってもいいんですが、介護されている人って高齢者であることがほとんどなのもあって、ものすごく元気になることがないんですね。むしろ、どんどん弱っていく。
ということは、必要になるアイテムも体調や具合、認知機能によってたびたび変わってくる。どんどん大きなもの&高価なものになっていくんです。
であれば、必要なときに必要なものを業者から借りたほうがいいよね、ってことでレンタルが基本となっています。一番多いのは、電動ベッドと車椅子でしょうか。
このあと説明しますが、あと2週間くらいで死んじゃいそうながん末期患者さんを家で看取るとき、というシチュエーションだと、やはりベッドの手配はレンタルがベターなんですよね。自分で買って搬入の日程を決めているあいだに、下手したら患者さんのほうが先にいっちゃいますから。
それから、借りるにしてもいろんなアイテム、いろんな業者があるので、ケアマネさんと相談しながら決めていくのがいいと思います。
同じベッドでもA社とB社ではA社のほうが割高。だけど、アフターフォローがしっかりしているからね〜
という情報は自分だけじゃ辿り着けなかったりしますからね。
福祉用具レンタルに関しては事業者が自由に設定することが認められています。(中略)消毒・保管、説明は義務づけられていると言いましたが、その消毒をどのようにするか、あるいはどのくらいたくさんの福祉用具をそろえているかなどは、介護保険法では定められていません。(中略)消毒については、外部に委託もできます。
ということもあるので、安かろう悪かろうで選ばないほうがいいよ!と強く言いたいですね。とくに、ポータブルトイレとかさ。あれじゃないですか。
個人的に、ベッドや車椅子が破損したり不具合がでたとき、すぐに相談できる業者がいるというのはデカいと思います。消毒やメンテナンスでも価格が変わってきますので、排泄物の汚染が心配とか、感染対策が不安とか、借りる前に相談してみてください。
あとは、家の改修費に補助が出たりします。
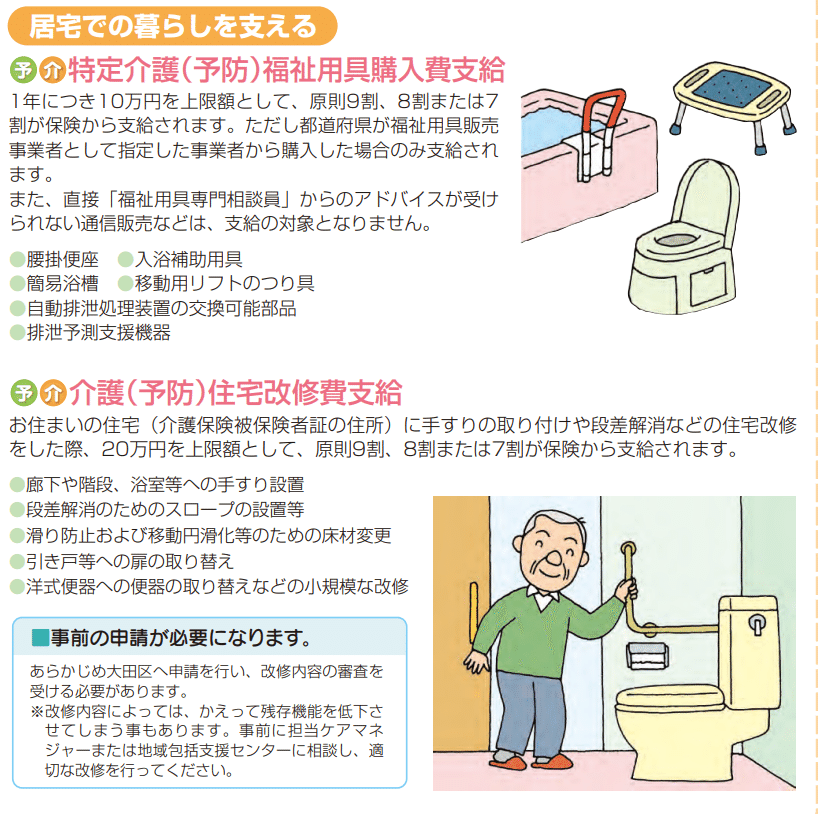
この数十万円を使って、手すりとスロープをつける方がほとんどです。
「ばあさんが倒れたときに、家中に手すりつけてもらったから大丈夫」というおじいさんの多いこと。トイレとお風呂は必須ですね。手すりがあるだけで、足への荷重を軽減できますし、歩行への安心感も違います。
あとは、スロープ。マンションだとあんまりないですが、一軒家のお宅には、必ずといっていいほど段差があります。これ、足の悪くなった高齢者には1段であっても強敵になります。車椅子もムリ。車輪があるとはいえ、50キロの大人を1段超えさせるには、相当な力がいります。老老介護の家庭ではまず不可能。だから、スロープ。
もし、これからリフォームを控えている方がいるとしたら、段差はなるべく減らしてくれと言いたいですね。あと、ドア。高いのは知っていますが、引き戸がおすすめです。車椅子や杖の人が、ドアを開けて閉めることの難易度の高さね。
65歳以上じゃないけど、介護を受けることはできるの?
全員ではありませんが、可能です。
40歳以上65歳未満の方で以下の病気の診断があれば、受けられます。
がん(医師が一般に認められている医学的知見に基づき回復の見込みがない状態に至ったと判断したものに限る。)※
関節リウマチ※
筋萎縮性側索硬化症
後縦靱帯骨化症
骨折を伴う骨粗鬆症
初老期における認知症
進行性核上性麻痺、大脳皮質基底核変性症及びパーキンソン病※
【パーキンソン病関連疾患】
脊髄小脳変性症
脊柱管狭窄症
早老症
多系統萎縮症※
糖尿病性神経障害、糖尿病性腎症及び糖尿病性網膜症
脳血管疾患
閉塞性動脈硬化症
慢性閉塞性肺疾患
両側の膝関節又は股関節に著しい変形を伴う変形性関節症
(※印は平成18年4月に追加、見直しがなされたもの)
より引用
漢字ばかりで嫌になりますね……
みなさんが聞き慣れてる言葉にすると、若年性アルツハイマー型認知症とか、脳梗塞とか、ALSとか、COPDとかになりますね。
上記の病気は、65歳以上の人の罹患率が高い病気だけど若い人もなるよね、そしてかかったら数ヶ月単位での療養やサポートが必要だよね、という類のものがほとんど。
だから、新型コロナウィルス感染症はここに入ってこないんです。かかったらつらいしサポートもほしいんですが、治るにしてもそうでないにしても数週間でケリがつきますでしょ?それくらいは自助でがんばってくれい、ということなんでしょうね。
それから、たとえば現36歳のわたしが事故で脊髄損傷で寝たきりになったとして、介護保険は使えません。障害者扱いになり、別のかたちでサービスを使うことになります。あくまで介護保険の解説なので、今回は省略させてください。
障害者福祉、生活保護にも軽く触れておこう
とはいえ、病気になると&事故や災害にあうと、障害を抱える方や、稼ぐことができないので普通に暮らせない〜みたいな人もでてきますよね。
ということで、簡単に障害者福祉と生活保護だけ触れておきます。
障害者福祉について
国が認めた障害者(身体障害、知的障害、精神障害)であれば、必要に応じて介護サービスを受けることができます。介護保険と違うのは、この他に就労支援を目指すサービスもあるところ。まぁ国としては、できたら可能な範囲で働いて税金を納めてほしい。
たとえば、視覚障害のある人が、鍼灸師として自立した暮らしをしていたらこのサービスは不要という解釈になりますし、20代の身体障害者3級の人で生活に困難さを感じていたら、サービスを受けられるという解釈になります。
ピアニストの辻井伸行さんとか、この制度の対象になりますが、利用することはないですよね。そんなかんじ。
身体障害を抱えた方でそれが公的に認められている場合、みなさん障害者手帳をもっているのでそれが目安になります。一番障害の程度が重いのが一級、ついで二級、三級となっていきます。
機能や臓器をまるごと失っている or それに近しい状態が1級と覚えておくとわかりやすいかもしれません。目が見えない、耳が聞こえない、手がない、人工透析をしている、など。
先に出した身体障害者3級の例だと、人工肛門のある人、ペースメーカーが入っている人、人工骨頭置換術を受けた人、在宅酸素療法をしている人あたりかな。みなさん、仕事や社会生活は大丈夫そうですが、非常時や災害時にはケアがないと厳しいよね、というイメージ。
かなりざっくりした解釈ですが、日本で暮らしていれば(それが十分であるかどうかは置いといて)こういうサポート体制は整っていると考えてもらって良いと思います。
日本だと、道端で人が死んでて数日経過している、それが当たり前になっていて報道すらされない、なんてことないでしょ?誰かが気にして、医療やら警察やらに繋いでいる証なんですよね〜
生活保護について
生活保護という言葉を知らない方のためにものすごくざっくり説明すると、いろんな理由で生活に困窮している人のために国からお金がもらえる制度です。
日本国民は、健康で文化的な最低限度の生活を送らなくてはならないと憲法で決められています。上記のお金がもらえる制度というのは、生活保護の中でも生活扶助と言って、生活にかかるお金が賄われるものです。他にも扶助されるものがいくつかあります。気になる人は下記のリンクをどうぞ。
ところで生活保護の申請理由、皆さんは知っていますか?
最も多いのが傷病です。40%を超えています。病気や障害を抱えることで働けなくなり、もしくは働いても十分な収入を得られなかったりすることで申請に踏み切る人が多いようです。
過去にシミュレーションをしたことがあるのですが、例えば身体障害者1級でシングルマザー、未就学児2人を育てている女性が生活保護を申請した場合、だいたい月に25万円ぐらいもらえるようでした(当時の場合の話です)
これが、足りないと感じるか多いと感じるかは人それぞれだと思いますが……
今回このnoteに関していえば、医療扶助と介護扶助が関連しています。これらはお金ではなく現物支給になります。医療なら医療費ではなく医療そのもの、介護なら介護費ではなく介護そのものが賄われるようなイメージです。
病気や障害を抱えている人が、医療と介護にお金がかからなくなったら、生活への不安が軽減すること間違いないですよね。ただし、医療費や介護費がすべて賄われるわけではありません。
食事やおむつは医療じゃなくて生活の範囲じゃない?ということで、自己負担が発生する場合もありますので、ケアマネージャーやソーシャルワーカーに聞いてもらえたらと思います。
臨床から見た「この人、介護必要じゃない?」の判断やプロセス
これまでは、介護を申請する側からの視点で話をしてきましたが、ここからは介護保険サービスを使わせたい、使ったほうがベターでは?とはたらきかける医療者視点で話をさせてください。
ハイリスクになる人たちをピックアップする
介護が必要になる人たちは、老いだけじゃなく病気になった時や障害を抱えた時に考え始めるわけです。ということは、かかりつけ医や入院した時に介護保険を勧められるというケースが多いように思います。
ここで介護保険を使ったほうがいいのでは?と思うような人たちのチェックリストをどうぞ。

細かくて見えないと思うのでざっくりピックさせてもらうと
緊急入院した人
ひとり暮らしの人
高齢者のみの世帯の人
病気が治ってもADLが低下してしまうため、退院後の生活の再編が必要な人
介護保険未申請の人
介護をしてる人が児童の家庭
何度も入退院を繰り返している人
よくチェックされるのは、このあたりの項目ですね。
どの人達も、自身だけでの健康管理に限界があるといったイメージでしょうか。
これ、臨床では退院支援スクリーニングシートと呼んでいる書類になります。スムーズに患者を退院させるために妨げとなるような因子をピックするもの。
最近になってヤングケアラーという言葉が知られるようになり、介護者が児童の家庭というものもチェック項目に入るようになりました。
世知辛いと思うかもしれませんが、病院としては短期間で患者を退院させたほうがお金になります。寝たきりで要介護5、食事介助とおむつ交換だけを1週間しているおばあちゃんよりも、元気いっぱいサラリーマンが心臓カテーテル検査をして2泊3日で帰ってもらったほうが、医療算定は高いんです。
ただ、患者家族としてはできるだけ長く病院に置いてもらいたいという人がほとんど。手術をしたら1週間は寝たきりといった昭和のイメージを引きずっている人もまだまだ多いです。The 矛盾
(ちなみに今はよっぽどじゃない限り、全身麻酔を受けた患者さんでも翌日から歩きます。その方が早く回復するとされているからです)
そのため病院としては、早期にリスク因子をピックし介入して、必要であれば介護保険を始めとする社会資源を整えて、家に帰すなり施設に入るなり他の病院へ転院するなり、を提案していくわけです。病院が経営破綻したら、患者さんが一番困りますよね。
治療や療養の行方を見越して打診する
臨床の看護師は、患者さんの治療や療養をアセスメントして、この人は退院したあと、どういう風に暮らしていくのがベターなのかをチームで探っていきます。
できれば本人の希望を叶えてあげたいですが、病気や障害のせいでいろいろ難しかったりだとか、家族の都合があったりだとか、お金の事情があったりだとか、今の体の状態と自宅がフィットしていなかったりだとか
あたりを踏まえて、調整を行っていきます。
その要素のひとつが、介護保険になります。
さすがに看護師だけでは解決できませんので、元々介護保険を受けている人はケアマネージャーさんに連絡を取ったり、院内のソーシャルワーカーに相談したり、担当医に多すぎる内服を整理できないか打診したりします。
悲しいかな入院期間にはリミットがあります。それを超えると追い出すわけではありませんが、医療算定がつかなくなるんですね。そのため、早期からどこへ帰すかをアセスメントして退院に繋げるわけです。
関係者とカンファレンスをする
いろいろ調整した結果、この患者さんには介護保険が必要&サービスの導入が必要となった場合、ケアマネージャーさんを含めてカンファレンスを行うことがあります。
お金の話で嫌になるかもしれませんが、国としてはできるだけ高齢者を施設や病院ではなく家に帰したい。そのほうが、その人らしい暮らしを実現できるから……と表面上では言っていますが、もう枠がいっぱいですし、金額も安いからですね。
そのため、国は関係者たちが患者を在宅に返すために話し合いの場を設けること、に対して医療加算が発生するような設計にしています。すごいでしょ?入退院支援加算とか退院時共同指導加算とかいう名前がついています。
話し合いの結果、在宅へ戻ったり施設へいったり、ワンクッションでリハビリ病院にいったりします。
このカンファレンスのいいところは、患者と家族、そして関係者が一同に集まれること(コロナの関係もあって対面で全員が揃えるかどうかは、各々確認してくださいね)
理学療法士さんがいくらリハビリを促しても「痛いから」の一点張りで拒否していた患者が、家族を目の前に「こんなに動けないんじゃ家に帰ってきてもらっても困る。最低限、ひとりでトイレはできてくれ、じゃなければ施設に入ってくれ」と現実を突きつけられ、リハビリを頑張るなんてことも珍しくありません。
そう、誰も言い逃れのできない状況で現実と情報の共有ができる、というのがこのカンファレンスのいいところだと思うんです。思ったよりも動けないとか、認知機能の低下が進んでいるとか、家にお金がないとか、実は家族の認知機能のほうがヤバいとか、ね。医療従事者をはじめとする第三者が複数人その場に居合わせるため、主観的な情報だけではなく、客観的な情報も入手できるのです。
あとは、患者、家族、医療関係者それぞれの優先順位が見えてくるので、それをどう擦り合わせるのかで結論が決まっていきます。
さぁ、そろそろ終盤です。
自分の大切なものを「縦」にならべる練習を
介護を受けるということは、いろんな人の助けを借りて生きていくことです。
ですが、家での生活の主人公は「あなた」です。
これは、施設に入ってもそう。
ケアマネージャーにはケアマネージャーの正しさが
訪問看護師には訪問看護師の正しさが
ソーシャルワーカーにはソーシャルワーカーの正しさがありますが
生活の正しさは「あなた」が決めることができます。
というか、決めてもらわないと困るのです。
ケアマネージャーも看護師もソーシャルワーカーも、みんなプロ。意地悪な言い方をすれば、利用者や家族をうまくいいくるめて、自分たちの仕事のしやすいようにケアプランを作成&修正することなんて、簡単にできます。
でも、それじゃダメですよね。
あなたの生活や暮らしは、どこにいってしまうんでしょう。
あなた株式会社の株は、あなたが51%保有していないとダメなんです。
そのためには、生活の中で大切にしていることを意識しておくこと、そしてそれらを縦に並べる練習をたくさんしておいてほしいです。
患う病気や障害を選ぶことはできませんが、生活のやり方は選ぶことができます。
朝おきたら、必ず窓を開けて換気する
朝は焼きたてのトーストじゃないとダメ、もう30年もこれなんだから
買い物はAスーパーにいってほしい。野菜の鮮度がいいの
お風呂の温度は45℃、あつくないと入った気にならない
朝はこの化粧水で顔を拭いてクリーム塗るの
もうがんだけど、タバコ吸いたいんだよ、1日3本でいいから!
転んで寝たきりになるまで、わたしは絶対おむつなんて使わないから。ハイハイでトイレまでいくからねっ
どれも些細なことかもしれませんが、その人の生活にとっては大切なこと。
そして、これらを縦に並べる練習をしてみましょう。
これだけは譲れない、これはまぁしょうがないかなと振り分けるところからで構いません。
たとえば、どうしてもタバコが吸いたいTさんという利用者さんがいたとします。タバコを吸うことが生きがい。吸えなくなったら死んでもいいと言ってます。
この場合、施設や病院はアウトです。原則禁煙の場所だから。特に病院は病室のすぐそばまで酸素の配管がきています。そんなところで火をつけたら、どうなるかわかりますね……?
じゃあ、在宅で過ごすことを最優先にしましょう、となっていきます。自己負担額が少し増えそうですが、それよりもタバコを吸えることのほうが大事。
なんだか、わがままのように見えるかもしれませんが、それでいいと思うんです。わがまま=我が儘じゃないですか。人生も終盤にかかっている高齢者のみなさまですもの、そろそろ自我をしっかりと発揮して、人生を全うしていただきましょう。
わたしは長生きがすべてだとは思いませんが、こういうわがままな人ほど長生きな印象です。自分の快を自分で整えられるからでしょうか。
それにですね、現実は、本人がそうしたいかどうかは置いておいて、せっかく入所できた特養で最期まで面倒見てもらうために胃ろうを増設する、というようなケースもたくさんあります。本人の意思がわからない、確認できないパターンですね。
残酷な言い方になりますが、家族だって生きてては欲しいけれど、面倒は見たくないというのが本音なんじゃないでしょうか。
ハンガーラックに数十人分の栄養剤がシャツのごとくかけられ、順番に患者へ栄養剤がつながれていくさまは、健康で文化的な最低限度の生活はいずこへ……と思わずにはいられません。
ちゃんと意思のあるうちに
認知機能のあるうちに
自分の大切なものや考え方を
周りの人に共有しておいてほしいです。
介護保険のゆくえ
ここからは、わたしの意見と考察を簡単に述べておきます。
介護保険の解説からは遠ざかるので、読み飛ばしてもらっても大丈夫です。
制度の空洞化
昭和から平成にかけては、家父長制の名残もあり介護はほぼ嫁が担ってきたという家庭が多かったように思いますが、社会の構造や家族の在り方が変わり、嫁というタダで使える便利なお手伝いさん的役割を持たない(持てない)家庭が増えてきたことも、介護が社会化していった大きな要因のひとつだと思います。
むしろ、それを目指して介護保険は生まれました。
しかし、財源不足、人手不足、離職率の高さ……介護保険の問題を挙げたらキリがありません。
どんなに制度のほつれを繕っても、人がいないと話にならない。
ただ、少子化が止まらない日本。もう手詰まりなのかもしれません。
いくら制度を整えたところで、そこで働く人がいなければ机上の空論です。現に、ベッドはあるけどスタッフがいないため、ベッドを稼働させていない医療機関や施設の話も聞きます。
医療制度や国民皆保険制度にも言える話ですが、たとえば自己負担額が原則5割になって、医療職や介護職の時給が5000円〜になったら、潜在的に資格を持っている人たちが現場に戻ってきそうな気もするんですが、どうでしょう。高すぎます?それだったら、家でわたしが介護しますか??
看護師や介護士の求人広告って、清貧なイメージ&やりがいとかいきいき働くこう!みたいなものが多いんですが、それよりもまずは給料じゃない?好きを仕事にする前に、まずは生活を安定させるための精神的&金銭的余裕をくれよ、やりがいはそれからでしょ?と思いますね。
ちなみに、2020年のコロナ禍初期、コロナ患者を対応したり、PCR検査をする人たちの時給は5000円前後、案件に人が殺到しておりました。
介護の質を落とすのは、とても簡単
こんなこと言ったら怒られるのかしら。
でもね
ごはんを食べこぼして口の周りや鎖骨のあたり、衣服がベトベトでも大丈夫。
だって、病気じゃないから。今日はもう洗濯機回しちゃったから、着替えるのは明日ね。だって、晩御飯もどうせこぼすでしょう?
買い物に行けない?ネットでの買い物の仕方も知らない??
それは、予測できた自身の老化に伴う変化と向き合わなかったこと、ネットリテラシーを向上させてこなかった、あなたの責任でしょ?
介護の範疇じゃないので、ご家族か近所の人に教えてもらってくださいね。
家族もいなくて携帯電話を持っていないような人から、ヘルパーさんの買い物代行の対象になっていくので、ね?
あら、また粗相しちゃったの?
でも、おむつ替えるのめんどくさいしもったいないので、あと3回くらいおしっこしてくれない?
生理のときだってそうだったでしょ?都度、取り替えるものじゃなかったでしょ?1日3枚くらいに抑えてもらわないと、こっちだっていろいろ大変なんだから。
本人だって嫌がってるし、お風呂なんて週に1回でいいわよ〜
どうせ汗だってかいてないし、むしろカサカサなんだからクリーム塗っときゃいいわよ。ほら、ばあちゃん名義でもらったヒルドイド、これめっちゃいいからオススメ!
おじいちゃんと買い物いくと、すぐどっかふら〜って歩いていっちゃうから寝ているいまのうちがチャンス。先生にお願いして、夜の薬に睡眠薬いれてもらったの。おじいちゃんには悪いけど、こうでもしないとゆっくり買い物にもいけないからね。寝室の鍵を外からかけてきたから30分くらい平気よ。パーっと車でいってきちゃいましょ。
なんだかどれも問題のありそうな場面ですが、じゃあどういたらいいんでしょうね?
マンパワーと手間と時間があれば解決できそうですが、それが乏しいからこういうことが起こるわけです。あなたの家族やあなたの身にも十分起こりうることです。もちろん、わたしにも。
介護を受ける側にも支える側にもやさしい着地点を早くみつけないと、共倒れになることは火を見るよりもあきらか。
わたしの目の黒いうちに、その着地点をこの目で見て、実感できるといいのですが。
若者が高齢者を支える→全世代型へ
みなさん、実は社会保障の方針が大きく転換していること、ご存知でしょうか?
全国民が年齢に関わらず、その能力に応じて負担し支え合うという方針です。20代でも年収が200万台の人もいれば、80代でも年収2000万越えみたいな人がいますからね。その勾配を修正しましょうよ、って話。
もう、若者だけじゃ高齢者を支えきれんのですよ。マンパワー的にもマネー的にも。人口数が違いすぎる。高齢者が希少な時代はよかったけど、いまは子どもが希少ですからね。
高齢者がたくさんいるということは、総額でいうと高齢者がたくさんお金(資産)をもっています。だったら、悪いけどお金のある高齢者の中で恵まれない高齢者を負担してもらおうぜって方針です。
下記のリンクは、世代別の資産保有額のグラフ。
https://www.cao.go.jp/zei-cho/shimon/27zen28kai7.pdf
60代以上が、個人金融資産の半分以上を持っているんです。
これに、土地とか骨董、宝石なんか入ってきたらどうでしょう。
それでも、20代、30代、40代はひれ伏すしかないのではないでしょうか。
国がマイナンバーを推し進めるのも、個人と資産を紐づけたいから。身寄りのない個人が亡くなった場合、その資産は国庫へ in されます。そう、個人のお金が国のものに…!!わたしも国になりたい(?)
上記のグラフにもあるように、収入がなくても資産のある高齢者ってたくさんいるんです。そうすると医療費は1割負担のままですからね。ちょっとさ〜!って、わたしなら思っちゃう。
高齢者の中には、いまだに子どもの頃の価値観を引きずっているのか高齢者は希少で尊ばれる存在だと認識している人もいるのですが、そういう人には上記のグラフと人口数の統計を見せてやりたいですね。いま、希少で尊ばれるのは子どもたちと妊娠の可能性のある女性たちだ!って。
健康管理は、国の責任ではなくあなたのもの
日本は、「自分の健康は自分が守る」という意識が世界の中で相当低い国のひとつだと思っています。
ほら、これを読んでいるあなただって、まぁ困ったら病院いけばなんとかしてくれるでしょ、救急車呼べばいいよね!と思ってるんじゃない?違いますか?
こういう意識が根付いた背景に、世界に誇る日本の素晴らしい国民皆保険制度があることは言うまでもありません。誰でもいつでも、どこの医療機関にかかってもいい。医者の言うことを聞いていれば、いい方向へ向かうはずと信じているんですね。
じゃぁ、なぜ、誰も望んでいないのに「寝たきり老人」は量産されるんでしょうか?医者のいうことを聞き続けていたら、そうなっていたパターンが多いんじゃないですか?
これは、みんな自分の人生や生活を「こうしたい!」と自主的に考え、実践してこなかったから。世間や社会の「正解」に自分を当てはめることばかりしてきた人が、往年になって自分の中で正解を見つけ、実践していくことは、相当難しいことです。
他国のやり方がすべて正しいとは決して思えませんが、例えば、アメリカであれだけフィットネスが盛んなのは、自分の健康を守るのは自分しかいないという社会通念があるから。そして、医療の莫大な自己負担額を知っているから。資本主義の鑑。
ご存知のように、アメリカには国民皆保険制度がありません。医療は、グランドハイアットに宿泊するのと同じく「サービス」です。お金がないと受けられません。コロナ禍で相当の死者数を出していますが、あの内訳のほとんどが低所得者層です。The 資本主義の国、お金と健康の関係が如実に現れています。
だから、自分で自分を管理するために運動するし、プロテインを飲むんです。自分を管理するのは、まず自分。
北欧の高福祉についても、ちょっと言及させてください。
幸福度世界一の国、デンマークを例に出しましょう。
デンマークは、医療費と教育費が無料です。
わたしたち日本人からすると羨ましいような、でも内訳どうなってるの?というような気持ちでしょうか。
ここで、デンマークの福祉に対する考え方を紹介させてください。
デンマークでは、高齢者福祉政策の基本原則として有名な高齢者福祉三原則(1982)が存在します。この原則は、①生活の継続性の尊重:高齢者が営んできた生活の継続を尊重すること、②高齢者の自己決定の尊重:高齢者の生活全般に関わる事柄は高齢者の自己決定を尊重すべきである。ただし、高齢者が自己決定したことは責任を負わねばならないこと、③高齢者の残存能力の尊重:高齢者に対して全てを援助するのではなく、本人の残存機能を活かして自助に至るようにすること、等となっています。
もうね、日本と真逆なんです。
困ったらすぐ病院にかかろうとする日本人 VS これまでの生活と生活の場を大事にするデンマーク
自身の自己決定が最優先、しかも責任も伴うデンマーク VS 周りの空気が最優先、責任は分散しうやむやにする日本
できないことがあってもまずは自分ががんばろう VS なんでもケアすること&されることがヨシ
ね?これを読んだだけでも、医療介護福祉に向かうお金の流れと規模がだいぶ日本と異なっていそうなこと、わかりますよね。
日本だと世間の空気に従うこと、長く生きることの優先順位が高いですが、北欧はそうではないんですよね。自分らしく最期まで生活し、人生を全うすることが大事。
価値観や生活背景が違うので、北欧のやり方がすべて日本にフィットするとはもちろん思えないのですが、たとえば
・国民皆保険制度はこのまま、ただ原則5割負担
・救急車を呼ぶと都度5000円かかる
・生涯で呼べる回数は10回まで
・10回を超えた人は2週に1回の通院を義務付ける(予測できる急変を減らす狙い)
・11回目以降の救急車出動の金額は50000円
・ただし、障害者や生活保護受給者はこの限りではない
日本でもこういう制度になったら、医療へのアクセスに対する市民のマインドがかなり変わるんじゃないでしょうか。
まず、救急車の出動回数が減りますね。なにより健康を管理するのは自分なんだ!という意識がもっと芽生えそう。健康管理は、日頃のケアと早期受診こそいのち。日々のケアやメンテナンスの需要性も増すでしょうし、受診に際する有給取得への壁も低くなりそう。
どうでしょう、わたしの提案は突拍子もないでしょうか?
おわりに
以上、2023年時点での介護保険制度を解説してみました。
介護保険を使って、介護を受けながらなるべく長く生きたいと思ったでしょうか?
それとも、年齢は問わないから、できるだけ自立した生活を送りたいと思ったでしょうか?
この制度がいつまで続くかわかりませんが、介護を受ける受けないにかかわらず、その人がその人らしい生活を最後まで送るためには、その人自身の人生に対する主体性と自立性が必須であるということ。そして、介護には時間と手間とカネがかかる、ということが伝わったら十分です。
わたしの記事では繰り返しお伝えしてますが、自分らしい健やかな生活を送るために必要なことは、自分で考えて決めて行動することです。
いざというとき、頼りになるのは制度ではありません。
医療や薬だってそう。
これまでの経験と自分で決めてきた、自分がやってきたという肯定感です。人に頼るのは、その次。
どうか、元気なうちにたくさん練習してほしいです。
いずれ介護が必要になったとき、必ずそれらが役に立ちます。
参考文献と資料
デンマークの医療制度とその背景にある 同国民の生活観についての考察
file:///Users/takashimaasami/Downloads/SLIU_2_29-31.pdf
いいなと思ったら応援しよう!

